Неврология : национальное руководство : в 2-х т. / под ред. Е. И. Гусева, А. Н. Коновалова, В. И. Скворцовой. - 2-е изд., перераб. и доп. - Москва : ГЭОТАР-Медиа, 2022. - Т. 1. - 880 с. - (Серия "Национальные руководства"). - ISBN 978-5-9704-6672-8. |
Аннотация
Во втором издании национального руководства значительное внимание уделено современным методам профилактики, диагностики, фармакотерапии заболеваний нервной системы, а также немедикаментозным методам их лечения. Отдельные разделы посвящены клиническим рекомендациям по основным синдромам и заболеваниям.
В подготовке настоящего издания принимали участие ведущие специалисты-неврологи.
Руководство предназначено неврологам, нейрохирургам, кардиологам, терапевтам, врачам общей практики и представителям других медицинских дисциплин, а также студентам старших курсов медицинских высших учебных заведений, интернам, ординаторам, аспирантам.
13.2.2. Первичные энцефалиты
13.2.2.1. Клещевой вирусный энцефалит
Код по МКБ-10: А84 (Весенне-летний).
Заболевание вызывает фильтрующийся нейротропный вирус клещевого энцефалита, клиническая картина впервые описана А.Г. Пановым. Передатчиками вируса и резервуаром его в природе бывают иксодовые клещи (Iхоdеs реrsulсаtus). Сезонность заболевания обусловлена биологией клещей, появляющихся в весенне-летний период в больших количествах. Заболевание встречают повсеместно, но чаще на Дальнем Востоке, в Сибири, на Урале, в Казахстане, Белоруссии, Прибалтике, Закарпатской, Ленинградской и Московской областях.
Вирус клещевого энцефалита относят к семейству Flaviviridae, роду Flavivirus, к экологической группе арбовирусов, то есть вирусов, переносимых членистоногими: клещами, комарами и другими насекомыми. Вирус попадает в организм человека 2 путями: через укус клеща и алиментарно. Возможно заражение воздушно-капельным путем при раздавливании клеща и трансплацентарно. Алиментарное заражение происходит при употреблении сырого молока, а также молочных продуктов, приготовленных из молока зараженных коров и коз. При укусе клеща вирус сразу попадает в кровь. Однако при обоих способах заражения вирус проникает в нервную систему гематогенно и по периневральным пространствам.
Инкубационный период при укусе клеща длится от 1 до 30, а в редких случаях — до 60 дней, при алиментарном способе заражения — 4–7 дней. Длительность инкубационного периода и тяжесть течения заболевания зависят от количества и вирулентности вируса, а также от иммунореактивности организма человека. Вводимый противоклещевой Ig оказывает иммуносупрессивное действие на выработку собственных антител и способствует удлинению инкубационного периода. Многочисленные укусы клещей опаснее единичных.
Патоморфология
При микроскопии мозга и оболочек обнаруживают их гиперемию и отек, инфильтраты из моно- и полинуклеарных клеток, мезодермальную и глиозную реакции. Воспалительно-дегенеративные изменения нейронов локализуются преимущественно в передних рогах шейных сегментов спинного мозга, ядрах продолговатого мозга, моста мозга, коре большого мозга. Характерны деструктивные васкулиты с некротическими очажками и точечными геморрагиями. Для хронической стадии клещевого энцефалита типичны фиброзные изменения оболочек головного мозга с образованием спаек и арахноидальных кист, выраженная пролиферация глии. Самые тяжелые, необратимые поражения возникают в клетках передних рогов шейных сегментов спинного мозга.
Клиническая картина
В классификации клещевого энцефалита (табл. 13.11) в зависимости от превалирования общеинфекционных, оболочечных или очаговых симптомов поражения нервной системы выделяют различные клинические формы: неочаговые и очаговые. К неочаговым относят лихорадочную, менингеальную и стертую, к очаговым — полиомиелитическую (спинальную), полиоэнцефалитическую (стволовую), полиоэнцефаломиелитическую (стволово-спинальную), энцефалитическую и менингоэнцефалитическую формы. Частота клинических форм варьирует в различных регионах с тенденцией уменьшения очаговых форм с Дальнего Востока к западным регионам.
| Клиническая форма | Тяжесть заболевания | Течение заболевания | Исходы заболевания |
|---|---|---|---|
Неочаговые:
|
Легкая. Средней степени. Тяжелая |
Острое |
Выздоровление:
|
Очаговые:
|
Средней тяжести. Тяжелая |
Острое. Хроническое:
|
Выздоровление:
Хронизация. Летальный исход |
Следует отметить, что существующая классификация, в которой выделяют клинические формы клещевого вирусного энцефалита, некорректна и требует пересмотра с учетом МКБ-10. Некорректность состоит в том, что термином «клещевой энцефалит» обозначают лихорадку (лихорадочная форма) или серозный менингит (менингеальная форма), что не соответствует нозологической форме заболевания. В настоящее время назрела необходимость изменения классификации КВЭ с учетом МКБ-10, в которой выделяют:
Или же заболевание может иметь иной шифр:
В случае если выявляется вирус клещевого энцефалита в ликворе и у больного наблюдаются клинико-ликворологические особенности серозного менингита, заболевание может быть отнесено либо в рубрику А87.8. Другой вирусный менингит «Вирусный менингит, вызванный вирусом клещевого энцефалита», либо в рубрику G03.8. Менингит, вызванный другими уточненными возбудителями «Вирусный менингит, вызванный вирусом клещевого энцефалита».
В случае если в клинической картине преобладает лихорадка и интоксикация, а также в крови выявляют РНК вируса клещевого энцефалита или IgМ, правомочно отнесение заболевания в рубрику А93. Другие вирусные лихорадки, передаваемые членистоногими, не классифицированные в других рубриках.
«Лихорадка, вызванная вирусом клещевого энцефалита».
В остальном учет тяжести, течения и исходов в классификации может быть прежним.
При всех клинических формах заболевание начинается остро, с подъема температуры тела до 39–40 °С и выше, озноба, сильной ГБ, повторной рвоты. Характерны ломящие боли в пояснице, икрах, мышечные и корешковые боли. Редко удается выявить продромальный период, во время которого больные жалуются на недомогание, общую слабость, умеренную головную боль.
В первые дни заболевания обычно отмечают гиперемию кожных покровов, инъекцию склер, возможны желудочно-кишечные расстройства (жидкий стул, боли в животе), реже — боль в горле. Самая высокая температура тела бывает на 2-е сут заболевания, она может оставаться высокой еще в течение 5–8 дней. Однако в большинстве случаев температурная кривая носит двугорбый характер: с интервалом 2–5 сут между первым и вторым подъемом с последующим быстрым снижением и длительным субфебрилитетом. Второй подъем температуры соответствует проникновению вирусов в нервную систему и развитию неврологических симптомов.
С первых дней болезни обычно бывают выражены общемозговые симптомы (ГБ, рвота, эпилептические приступы), расстройства сознания различной глубины вплоть до комы, менингеальные симптомы (общая гиперестезия, ригидность шейных мышц, симптомы Кернига и Брудзинского). У многих больных отмечают выраженные психические расстройства: бред, зрительные и слуховые галлюцинации, возбуждение или депрессию.
Неврологические симптомы клещевого энцефалита многообразны. В соответствии с их преобладанием и выраженностью выделяют следующие клинические формы: полиоэнцефаломиелитическую, менингеальную, менингоэнцефалитическую, лихорадочную. Ранее выделяли полиорадикулоневритическую форму, однако на протяжении более чем 30 лет доказано, что данные проявления возникают при нейроборрелиозе и не типичны для клещевого энцефалита. Боррелиоз, так же как и КВЭ, передается при укусе иксодовых клещей, а боррелии тропны к ПНС, поэтому наиболее часто ее поражают. А поскольку это заболевание в мире было открыто лишь в 1980-х гг., ранее считалось, что клещи передают только вирус клещевого энцефалита, и поэтому любая неврологическая симптоматика, равивающаяся у укушенных больных, была связана только с ВКЭ. В настоящее время доказана ошибочность этих представлений.
Наиболее типична полиоэнцефаломиелитическая форма клещевого энцефалита. У таких больных на 3–4-й день болезни развиваются вялые парезы или параличи мышц шеи, плечевого пояса, проксимальных отделов верхних конечностей. Развивается типичная картина «свисающей головы». Часто вялым параличам сопутствуют бульбарные нарушения. Иногда возникает восходящий паралич Ландри с распространением слабости с нижних на верхние конечности, мышцы туловища, дыхательную мускулатуру, мышцы гортани и дыхательный центр. Поражение спинного мозга всегда сочетается с церебральными нарушениями (атаксия, поражение ЧМН).
Серозный менингит, вызванный вирусом клещевого энцефалита (ранее — менингеальная форма) проявляется в виде острого серозного менингита с выраженными общемозговыми и менингеальными симптомами. В ликворе выявляют характерное повышение давления (до 500 мм вод.ст.), смешанный лимфоцитарно-нейтрофильный плеоцитоз (до 300 клеток в 1 мкл), протеинорахию до 1 г/л.
В практике встречается менингоэнцефалитическая форма, которая характеризуется сочетанием общемозговых и очаговых симптомов. В зависимости от преимущественной локализации патологического процесса возникают бульбарные, понтинные, мезэнцефалические, подкорковые, капсулярные, полушарные синдромы. Возможны нарушения сознания, часты эпилептические приступы. Энцефалитическая форма в чистом виде в настоящее время не встречается.
Лихорадка, вызванная вирусом клещевого энцефалита (ранее — лихорадочная форма) характеризуется развитием общих инфекционных симптомов без признаков органического поражения нервной системы. У части таких больных возможно появление менингеальных симптомов, однако ликвор обычно не изменен. Лихорадочная форма клещевого энцефалита симулирует легкое интеркуррентное заболевание с катаральными явлениями и общим недомоганием. В настоящее время большинство авторов полагают, что выделение стертой формы клещевого энцефалита нецелесообразно в связи с трудностями клинической диагностики, поскольку эта форма занимает промежуточное положение между лихорадочной и менингеальной.
Двухволновой вирусный менингоэнцефалит в середине прошлого века был выделен как самостоятельное заболевание А.Г. Пановым, А.А. Смородинцевым и С.Н. Давиденковым. В настоящее время его рассматривают как двухволновое течение клещевого энцефалита.
Болезнь начинается остро, без продромального периода. Резко повышается температура тела до 38–39 °С, появляются озноб, ГБ, головокружение, рвота, боли в мышцах и суставах, расстройства сна. С первых дней возникают менингеальные симптомы. Через 5–7 дней температура тела падает до нормальных или субнормальных цифр, однако после температурной ремиссии в течение 6–10 дней происходит второй подъем температуры тела (вторая температурная волна), длящийся 10 дней. Очаговые симптомы могут отсутствовать или проявляться в виде умеренного центрального гемипареза, мозжечковых расстройств, вегетативных нарушений с гипергидрозом, гипогликемией, анорексией. Иногда развиваются мононевриты, невриты и радикулиты. В ликворе обнаруживают лимфоцитарный плеоцитоз, увеличение содержания белка, в крови — лейкоцитоз.
Для клещевого энцефалита характерно наличие хронических, протекающих прогредиентно форм заболевания. Среди таких вариантов энцефалита в 4–18% случаев встречают кожевниковскую эпилепсию. Клиническая картина характеризуется постоянными миоклоническими подергиваниями в определенных группах мышц. На этом фоне периодически возникают развернутые эпилептические приступы с клонико-тоническими судорогами и потерей сознания. Кожевниковская эпилепсия может сочетаться с другими очаговыми симптомами клещевого энцефалита (например, вялые парезы мышц верхних конечностей и шеи). Течение может быть прогрессирующим (с распространением миоклоний на другие мышцы и учащением больших эпилептических приступов), ремиттирующим (с ремиссиями различной длительности) и стабильным (без выраженной прогредиентности). При кожевниковской эпилепсии основные патоморфологические изменения деструктивного характера обнаруживают в III–IV слоях двигательной зоны коры большого мозга.
Прогредиентное течение может быть присуще энцефалополиомиелитической форме клещевого энцефалита с нарастанием вялого пареза и атрофии мышц или появлением новых парезов в разные сроки после перенесенной острой фазы заболевания. Клиническая картина этого варианта напоминает БАС. В настоящее время доказано, что одной из причин развития БАС может быть хронически персистирующий в ЦНС вирус клещевого энцефалита при наличии у пациента иммунологической недостаточности, индуцированной хронической герпесвирусной инфекцией.
Течение и прогноз
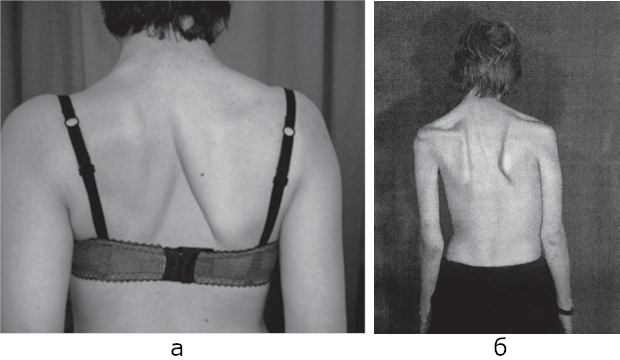
Симптомы болезни нарастают в течение 7–10 дней. Затем очаговые симптомы начинают ослабевать, постепенно исчезают общемозговые и менингеальные симптомы. При менингеальной форме выздоровление наступает через 2–3 нед без последствий. Может в течение нескольких месяцев оставаться астенический синдром. При полиоэнцефаломиелитической форме полного выздоровления, без неврологических расстройств, не бывает, сохраняются атрофические парезы и параличи, преимущественно шейных миотомов (рис. 13.1).
При менингоэнцефалитической форме нарушенные функции восстанавливаются медленно. Период восстановления может протекать от нескольких месяцев до 2–3 лет. Наиболее тяжелое течение отмечено при менингоэнцефалитической форме с бурным началом, быстро наступающим коматозным состоянием и летальным исходом. Высокая летальность (до 25%) бывает при формах с бульбарными нарушениями.
В последние десятилетия в связи с широкими профилактическими мероприятиями течение клещевого энцефалита изменилось. Тяжелые формы стали возникать значительно реже. Преобладают менингеальные и лихорадочные формы с благоприятным исходом.
Диагностика
В диагностике клещевого энцефалита большое значение имеют анамнестические данные: пребывание в эндемичном очаге, профессия больного, весенне-летний период, укус клеща, употребление козьего молока или сыра. Однако не всякое заболевание, возникшее после такого укуса, бывает энцефалитом. Известно, что только 0,5–5,0% всех клещей — носители вирусов. Точная диагностика заболевания возможна с помощью реакций связывания комплемента, нейтрализации и торможения гемагглютинации. Определенное диагностическое значение имеет выделение вируса из крови и ликвора. В крови отмечаются лейкоцитоз, увеличение СОЭ, в ликворе — увеличение белка до 1 г/л, лимфоцитарный плеоцитоз.
Дифференцировать клещевой энцефалит следует от различных форм серозного менингита, сыпного тифа, японского комариного энцефалита (на Дальнем Востоке), острого полиомиелита.
Иммунитет после перенесенного клещевого энцефалита стойкий.
Профилактика
Проводят мероприятия по борьбе с клещами, иммунизацию населения, уничтожение грызунов в эндемичных очагах, используют специальную одежду для предупреждения клещевых укусов.
Профилактика клещевого энцефалита включает специфические и неспецифические мероприятия защиты. При укусе клеща с целью повышения неспецифической резистентности организма рекомендуется химиопрофилактика путем применения рекомбинантных интерферонов или индукторов интерферонов в течение 21–30 дней. Самый эффективный способ профилактики клещевого энцефалита — вакцинопрофилактика.
13.2.2.2. Нейроборрелиоз (Лайм-боррелиоз)
Лайм-боррелиоз — зоонозное природно-очаговое заболевание с преимущественным поражением кожи, нервной системы, сердечно-сосудистой системы и опорно-двигательного аппарата, склонное к хроническому течению.
Частота
В России заболеваемость составляет 4,45–7,6 на 100 тыс. населения в год повсеместно. Чаще болеют дети до 15 лет и взрослые в возрасте 25–44 года.
Этиология
Возбудители — 4 вида боррелий: Borrelia burgdorferi, Borrelia garinii и Borrelia afzelii, B. miyamotoi.
Эпидемиология
Источник инфекции и резервуар — многие виды диких и домашних животных (грызуны, белохвостые олени, лоси и др.). В природных очагах возбудители циркулируют между клещами и дикими животными. Переносчики — Ixodes ricinus, Ixodes persulcatus. Путь передачи — через укусы клеща с его слюной (трансмиссивный), с фекалиями (при их втирании в месте укуса при расчесах), реже алиментарный (при употреблении сырого козьего молока). Характерна сезонность (с апреля по октябрь).
Клиническая картина
Инкубационный период продолжается от 1 до 50 дней, в среднем 10–12 сут. У половины инфицированных I стадия (локальная инфекция) держится в течение первого месяца после укуса клеща. Характерно острое или подострое начало, гриппоподобное течение с лихорадкой, головной болью, недомоганием, болями в мышцах и суставах, общей слабостью, иногда с выраженным ознобом. Повышенная температура тела (от 37 до 39–40 °С) продолжается до 10–12 сут. Иногда бывают тошнота, рвота. Возможны лимфаденопатия, увеличение печени и селезенки, менингизм (без изменений ликвора). Частый признак — мигрирующая кольцевидная эритема (рис. 13.2, а, 13.3, см. цв. вклейку), может быть единственным проявлением первой стадии болезни — стадии локальной инфекции, которая длится от 1 до 14 дней (60% больных). Сначала в месте укуса клеща возникает пятно или папула (участок гомогенной гиперемии), постепенно поражение равномерно увеличивается до десятков сантиметров в диаметре. Края пятна четкие, ярко-красные, приподняты над уровнем кожи. У части больных в центре пятна эритема постепенно бледнеет и превращается в кольцевидную, приобретает цианотичный оттенок. В зоне пятна возникают зуд и умеренная болезненность. При лечении эта эритема держится несколько дней, а без лечения — до 2 мес и более. После ее исчезновения остаются слабая пигментация, шелушение и атрофические изменения кожи в виде папиросной бумаги (рис. 13.2, б, см. цв. вклейку).
У 10–35% инфицированных через 2 нед до 3 мес развивается вторая стадия (диссеминация боррелий). Присоединяются серозный менингит (ГБ, тошнота, рвота, светобоязнь в сочетании с невропатией лицевого нерва или других ЧН; в ликворе — умеренный лимфоцитарный плеоцитоз, увеличение содержания белка, легкое снижение концентрации глюкозы) и/или другие признаки поражения нервной системы (периферической и центральной) в виде вялотекущего энцефалита, миелита, радикулоневрита или мононеврита, менингорадикулита с характерными симптомами нарушения функций этих структур нервной системы (интенсивные корешковые боли, нарушения чувствительности, периферические и центральные парезы, менингеальные знаки и т.п.). Возможно сочетание с признаками поражения сердца и сосудистой системы (кардиалгия, сердцебиение, АГ, миокардит, нарушения проводимости вплоть до атриовентрикулярной блокады), печени (безжелтушный нетяжелый гепатит) и редко конъюнктивитами, ангинами, бронхитами, орхитами, нефритами.
Третья стадия (стадия хронической персистирующей инфекции) формируется через 3 мес — 1 год (иногда через 12 мес — 5 лет) после острой инфекции. Болезнь приобретает длительное рецидивирующее течение. Клиническая картина проявляется головной болью, нарушениями сна, повышенной утомляемостью, слабостью, легкой возбудимостью, раздражительностью или депрессией (астеновегетативный синдром), миалгиями, мигрирующими артралгиями. У 10% больных развиваются признаки хронического энцефаломиелита с парезами конечностей (центрального или смешанного типа), проводниковыми нарушениями чувствительности, множественными мононевритами, расстройствами памяти и других когнитивных функций. Возможны кератиты, передние увеиты, невриты зрительных нервов, ретинальные васкулиты и др.

Диагностика
Кроме типичной клинической картины и выявления фазности ее течения диагностике помогают метод иммуноферментного анализа, иммуноблота для выявления антител к боррелиям, которые появляются в крови в диагностическом титре лишь к 14–17-му дню, а также ПЦР для выявления ДНК боррелий в сыворотке, ликворе, синовиальной жидкости, тканях. Но эффективность последней при боррелиозе низкая и составляет лишь 21–30%.
Дифференциальную диагностику проводят с клещевым энцефалитом, РС, другими вирусными нейроинфекциями.
Лечение
Этиотропная терапия заключается в раннем назначении антибактериальных средств широкого спектра действия, предпочтительно из группы цефалоспоринов III поколения с последующим использованием пролонгированных пенициллинов (бензатина бензилпенициллин, бензатина бензилпенициллин + бензилпенициллин прокаина) 1 раз в 7–14 дней в течение 1–6 мес в зависимости от тяжести заболевания и характера течения. Лечение хронического иксодового клещевого боррелиоза проводят цефалоспоринами III поколения в течение 14 дней с последующим введением бензатина бензилпенициллина на протяжении 6 мес.
Течение и прогноз
Раннее начало антибактериальной терапии позволяет сократить длительность клинического течения и предупредить развитие поздних стадий боррелиоза с неврологическими проявлениями. Если имеются признаки поражения нервной системы, прогноз малоблагоприятный.
Профилактика
Неспецифические меры профилактики направлены на то, чтобы предотвратить нападение клещей. Профилактическая антибактериальная терапия после укуса клеща целесообразна при раннем обследовании клеща (методом иммуноферментного анализа или ПЦР) и при обнаружении боррелий. У взрослых использование доксициклина по 0,1 мг 1 раз в сут в течение 5 дней, а также цефтриаксона по 1 г 1 раз в сут 3 дня — довольно эффективная мера предотвращения иксодового клещевого боррелиоза.
13.2.2.3. Японский комариный энцефалит
Японский комариный энцефалит (синонимы — энцефалит В, энцефалит Приморского края) распространен в Приморском крае, Японии, Маньчжурии.
Этиология и эпидемиология
Заболевание бывает вызвано фильтрующимся нейротропным вирусом. Резервуаром в природе бывают комары, способные к трансовариальной передаче вируса. Характерна сезонность, совпадающая с усилением выплода комаров. Болезнь протекает в виде эпидемических вспышек: в Японии — в летние месяцы, в Приморье — только осенью. Заболевание передается исключительно через укус комара. Инкубационный период продолжается от 5 до 14 дней. В организме вирус распространяется гематогенным путем.
Клиническая картина
Заболевание начинается внезапно, с острого подъема температуры тела до 40 °С, резкой ГБ, рвоты. Изредка бывает короткий (1–2 дня) продромальный период с недомоганием и общей слабостью. Отмечают значительную выраженность общих инфекционных симптомов: брадикардию, тахикардию, гиперемию лица и конъюнктив, сухость языка, герпетические высыпания, геморрагическую сыпь. С первых дней болезни присоединяются резко выраженные менингеальные явления, расстройства сознания (сопор и кома). В некоторых случаях возникают бред, галлюцинации, психомоторное возбуждение. Характерны пластическая гипертония мышц, тонические и клонические судороги, геми- или монопарезы с патологическими рефлексами и клонусами.
В зависимости от преобладания того или иного синдрома выделяют менингеальную, судорожную, бульбарную, гемипаретическую, гиперкинетическую и летаргическую формы. Нередко заболевание протекает как инфекционно-токсический синдром с быстрым развитием коматозного состояния и летальным исходом.
В ликворе обнаруживают повышение содержания белка (от 0,5 до 2 г/л), лимфоцитарный плеоцитоз (от 50 до 600 клеток в 1 мкл). В крови с первых дней заболевания отмечают выраженный лейкоцитоз (12–18×109/л) с нейтрофильным сдвигом лейкоцитарной формулы, лимфопению, увеличение СОЭ.
Течение и прогноз
Течение тяжелое. Нарастание симптомов происходит в течение 3–5 сут. Высокая температура тела держится от 3 до 14 дней, падает литически. Летальный исход регистрируют в 40–70% случаев, обычно в первую неделю болезни. Однако смерть может наступить и в более поздние сроки в результате присоединившихся осложнений (например, отека легких). В благоприятных случаях возможно полное выздоровление с длительным периодом астении.
Диагностика
Диагностическое значение имеют эпидемиологические данные, сезонность заболевания. Характерны острое начало, тяжелое течение болезни с выраженной интоксикацией, повышением сосудистой проницаемости, отеком мозга. Верификацию диагноза проводят с помощью реакций связывания комплемента и нейтрализации, антитела появляются на 2-й нед болезни. Иммунитет обычно стойкий.
Профилактика
Профилактические мероприятия заключаются в борьбе с комарами (осушение болот), индивидуальных и коллективных методах предупреждения укусов комаров.
13.2.2.4. Энцефалит Сент-Луис (американский)
Распространен в различных районах США. Возбудитель заболевания — арбовирус (фильтрующийся нейротропный вирус), передаваемый кровососущими комарами. Болезнь возникает в конце лета в виде небольших эпидемий.
Клиническая картина. Начало заболевания острое, с подъемом температуры тела до 38–39 °С, герпетическими высыпаниями на коже и слизистых оболочках. Отмечают головную боль, нарушения сознания различной выраженности. Выявляют менингеальный синдром. Возможно развитие очаговых неврологических симптомов в виде геми- или монопарезов, мозжечковых нарушений. В ликворе обычно обнаруживают лимфоцитарный плеоцитоз (от 50 до 500 клеток в 1 мкл), некоторое увеличение содержания белка. В крови — умеренный полиморфно-клеточный лейкоцитоз.
Течение благоприятное. Клинические формы разнообразны. Часто заболевание протекает абортивно, проходит быстро и бесследно.
Диагноз подтверждают данными реакций нейтрализации и связывания комплемента.
13.2.2.5. Первичные полисезонные энцефалиты
В эту группу входят энцефалиты различной этиологии, в том числе вызываемые энтеровирусами Коксаки (А9, В3, В6), ECHO (2, 11, 24) и многими неизвестными вирусами.
Клиническая картина. В клинической картине энтеровирусных энцефалитов выделяют несколько синдромов: стволовый, мозжечковый, полушарный. Очаговые неврологические симптомы развиваются на фоне умеренно выраженных общих инфекционных и общемозговых симптомов на 2–5-й день заболевания. Этиологический фактор идентифицируют при вирусологических и серологических исследованиях. В ликворе обычно выявляют лимфоцитоз.
Течение благоприятное, с полным регрессом неврологических симптомов. Редко сохраняются легкие поражения III, VI, VII пар ЧН, геми- и монопарезы, афатические нарушения. Наиболее благоприятна мозжечковая форма, выздоровление при ней всегда полное.
13.2.2.6. Энцефалит, вызванный вирусом простого герпеса
Вирус простого герпеса относят к пантропным вирусам, способным поражать различные органы и системы (кожу, слизистые оболочки, нервную систему, печень). Вирус проникает в ЦНС гематогенным и периневральным путем. Характерны длительная персистенция в организме и способность периодически активизироваться под действием неспецифических факторов.
Клиническая картина. Заболевание начинается остро, с подъема температуры тела. Быстро появляются менингеальные симптомы, часто возникают общие эпилептические приступы. Очаговые симптомы проявляются центральными моно- и гемипарезами, гиперкинезами, фокальными судорогами. В ликворе обнаруживают плеоцитоз с преобладанием лимфоцитов (до нескольких сотен клеток в 1 мкл), увеличение содержания белка (до 2–3 г/л), легкую ксантохромию или небольшую примесь эритроцитов.
Диагноз подтверждают ПЦР, различными серологическими реакциями и методом иммунофлюоресцирующих антител, иммуноцитохимическим методом. При МРТ уже в ранние сроки выявляют зоны патологически пониженной плотности в веществе головного мозга (рис. 13.6).
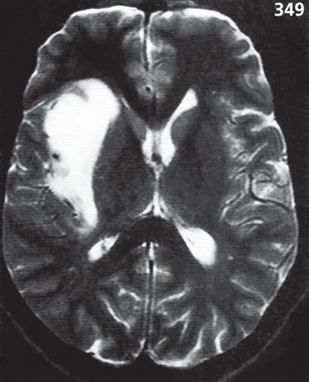
Течение обычно тяжелое. Летальность значительно выше, чем при других вирусных заболеваниях нервной системы и достигает до 25%. В редких случаях возможно полное выздоровление без последствий. Преимущественно у перенесших герпетический энцефалит сохраняются очаговые симптомы, на ЭЭГ — «гигантские» медленные волны.
13.2.2.7. Эпидемический летаргический энцефалит Экономо (энцефалит А)
Впервые был зарегистрирован в 1915 г. в войсках под Верденом и описан в 1917 г. венским неврологом Экономо. Болезнь в те годы протекала в виде эпидемий, охвативших многие страны мира. В последующие годы все случаи заболевания оставались спорадическими. В настоящее время заболевание в типичной форме почти не встречают. Возбудитель эпидемического энцефалита до настоящего времени не обнаружен. Предполагается, что возбудителем являются арбовирусы. Заболевание малоконтагиозно.
Клинически и патоморфологически эпидемический энцефалит можно разделить на 2 стадии — острую и хроническую. Острой стадии свойственны симптомы воспалительного характера. Хроническая стадия имеет прогрессирующе-дегенеративный характер. Острая и хроническая стадии эпидемического энцефалита разделяются промежутком времени от нескольких месяцев до 5–10 лет.
Клиническая картина
Классическая форма эпидемического энцефалита в острой стадии начинается с подъема температуры тела до 38–39 °С. Появляются умеренная ГБ, рвота, мышечные боли, чувство общей разбитости и другие симптомы, сопровождающие острые инфекционные заболевания. Возможно катаральное воспаление верхних дыхательных путей. Лихорадочный период длится в среднем около 2 нед. В этот период появляются неврологические симптомы. На первом плане стоят патогномоничные для этого заболевания нарушения сна, выражающиеся в патологической сонливости. Больного можно разбудить, но он тут же снова засыпает, причем в любой позе и в не подходящей для сна ситуации. Избыточный, непреодолимый сон может продолжаться в течение 2–3 нед, а иногда и больше. Несколько реже возникает патологическая бессонница, когда больной не может уснуть ни днем, ни ночью. Возможно извращение нормальной смены сна и бодрствования. Бессонница часто сменяет период патологической сонливости или предшествует ему.
Второй характерный признак острой стадии — поражение крупно- и мелкоклеточных ядер глазодвигательных, реже — отводящих нервов. Глазодвигательный нерв никогда весь не вовлекается в процесс: нарушаются функции отдельных мышц, иннервируемых этим нервом. Возможны птоз (одно- или двусторонний), диплопия, анизокория, паралич взора (чаще вертикальный), отсутствие реакции зрачков на конвергенцию и аккомодацию при живой реакции на свет (обратный синдром Аргайла–Робертсона). Часты жалобы на затуманивание зрения, обусловленное парезом аккомодации или диплопией.
Нарушения сна и глазодвигательные расстройства составляют классическую форму эпидемического энцефалита (гиперсомническая офтальмоплегия), описанную Экономо. Однако в острой стадии возможны и другие неврологические проявления. Несколько реже, чем глазодвигательные нарушения, возникают вестибулярные расстройства в виде головокружения, сопровождающегося тошнотой и рвотой. В неврологическом статусе выявляют горизонтальный и ротаторный нистагм. Вестибулярные нарушения появляются вследствие поражения ядер вестибулярного нерва. Часто отмечают вегетативные симптомы.
Экстрапирамидные симптомы, характерные для хронической стадии эпидемического энцефалита, нередко отмечают и в острой стадии. Они могут проявляться гиперкинезами (хореоатетоз, миоклонии, атетоз, блефароспазм, судорога взора), несколько реже — акинетико-ригидным синдромом (акинез, амимия, ригидность мышц, склонность к кататонии). Описано возникновение таламического, мозжечкового и гидроцефального синдромов, а также гипоталамических нарушений. Острая стадия может сопровождаться выраженными психосенсорными расстройствами (изменение восприятия формы и окраски окружающих предметов, зрительные, обонятельные, слуховые галлюцинации). В тяжелых случаях эпидемического энцефалита возникают расстройства частоты и ритма дыхания, сердечно-сосудистой деятельности, миоклонии дыхательных мышц, гипертермия, нарушения сознания (кома). Возможен летальный исход вследствие сердечной и дыхательной недостаточности.
В современных условиях эпидемический энцефалит протекает атипично, в основном абортивно, симулируя острую респираторную инфекцию. На ее фоне могут возникать кратковременные расстройства сна (сонливость или бессонница), эпизоды диплопии, вегетативная дисфункция, гиперкинезы (тики в мышцах лица и шеи), нерезко выраженные преходящие глазодвигательные нарушения. Выделяют как самостоятельные вестибулярную, нарколептическую, эпилептиформную формы, эпидемическую икоту (эпизодически возникающая в течение нескольких дней миоклоническая судорога мышц диафрагмы).
В ликворе в острой стадии у большинства больных отмечают плеоцитоз (в основном лимфоцитарный, 40 клеток в 1 мкл), небольшое увеличение содержания белка и глюкозы. В крови обнаруживают лейкоцитоз с увеличением доли лимфоцитов и эозинофилов, увеличение СОЭ. На ЭЭГ выявляют генерализованные изменения; выражена медленная активность.
Течение
Острая стадия эпидемического энцефалита может длиться от 2–4 дней до 4 мес. Иногда она заканчивается полным выздоровлением. Летальный исход регистрируют в 30% случаев. У 35–50% больных острая стадия переходит в хроническую. Нередко симптомы, свойственные хронической стадии, возникают без предшествующей четко выраженной острой стадии. К остаточным симптомам и синдромам после перенесенной острой стадии эпидемического энцефалита относят головные боли, упорную бессонницу, извращение ритма сна, астеноневротический синдром, депрессию, недостаточность конвергенции, легкий птоз. У детей часто остаются гипоталамические нарушения (эндокринно-обменные расстройства), изменения психики и характера, снижение интеллекта.
Основное клиническое проявление хронической стадии — синдром паркинсонизма. Характерны бедность и замедленность движений, амимия, монотонная невнятная маловыразительная речь, про-, латеро- и ретропульсия, склонность к сохранению приданной позы, выпадение содружественных, индивидуализирующих моторику движений (ахейрокинез), парадоксальные кинезии. Отмечают потерю интереса к окружающему, замедленность психических процессов, назойливость. В двигательных расстройствах значительную роль играют нарушения тонуса, обычно диффузно повышенного по пластическому типу (экстрапирамидная ригидность) как в сгибателях, так и в разгибателях, отмечают феномен «зубчатого колеса». Олиго- и брадикинезия сочетаются с характерным ритмическим гиперкинезом в виде мелкоразмашистого тремора в руках (по типу «счета монет»). Гиперкинезы в хронической стадии эпидемического энцефалита могут проявляться также блефароспазмом, судорогой взора (окулогирные кризы). Типичны для паркинсонизма секреторные и вазомоторные нарушения (гиперсаливация, сальность кожи, гипергидроз).
Наряду с синдромом паркинсонизма могут развиваться эндокринные расстройства в виде адипозогенитальной дистрофии, инфантилизма, нарушения менструального цикла, ожирения или кахексии, гипертиреоидизма, несахарного диабета. Обычно появляются и нарастают изменения характера, эмоционально-волевой сферы. Особенно выражены изменения психики у детей (повышенный эротизм, агрессивность, антисоциальное поведение, болезненная педантичность, вечерние приступы психомоторного возбуждения). Редко в хронической стадии встречают эпилептиформный синдром, приступы патологического сна (нарколепсию) и катаплексии.
Прогноз
Течение длительное, прогрессирующее. Симптомы паркинсонизма постепенно нарастают, хотя на какое-то время они могут стабилизироваться. Прогноз в отношении выздоровления плохой. Смерть обычно наступает от интеркуррентных заболеваний или истощения.
Диагностика
Диагностика эпидемического энцефалита в острой стадии довольно трудна. Основание для постановки диагноза — различные формы нарушения сна в сочетании с психосенсорными расстройствами и симптомами поражения ядер глазодвигательных нервов. Особенно важно появление этих симптомов на фоне повышения температуры тела и неясного инфекционного заболевания.
Следует дифференцировать острую стадию эпидемического энцефалита от серозного менингита. В последние годы с помощью МРТ головного мозга удается подтвердить диагноз эпидемического энцефалита с патологическими изменениями в базальных ганглиях. Однако специфический вирус пока не идентифицирован.
Диагностика хронической стадии эпидемического энцефалита менее затруднительна. Диагноз основан на характерном синдроме паркинсонизма, эндокринных расстройствах центрального генеза, изменениях психики. Важен прогрессирующий характер этих нарушений, особенно в сочетании с некоторыми остаточными явлениями острой стадии (птоз, недостаточность конвергенции и аккомодации).