Скорая медицинская помощь. Клинические рекомендации / под ред. С. Ф. Багненко. - Москва : ГЭОТАР-Медиа, 2022. - 896 с. - ISBN 978-5-9704-6594-3. |
Аннотация
Настоящее издание клинических рекомендаций (протоколов) оказания скорой медицинской помощи содержит информацию о диагностике и лечении наиболее распространенных заболеваний и состояний, встречающихся на догоспитальном этапе оказания скорой медицинской помощи, а также на госпитальном этапе в стационарном отделении скорой медицинской помощи. Клинические рекомендации (протоколы) оказания скорой медицинской помощи были утверждены правлением Российского общества скорой медицинской помощи и профильной комиссией по специальности «Скорая медицинская помощь» Минздрава России в 2014–2015 гг.
Издание предназначено медицинским работникам, оказывающим скорую медицинскую помощь вне медицинской организации и в стационарных условиях, а также студентам, обучающимся в медицинских образовательных учреждениях среднего, высшего и дополнительного профессионального образования.
2.3. Клинические рекомендации (протокол) по оказанию скорой медицинской помощи при тромбоэмболии легочной артерии
В. А. Костенко, В. В. Сорока, К. А. Андрейчук
Эпидемиология
Тромбоэмболия легочной артерии является самой частой нераспознаваемой причиной смерти у госпитализированных больных: почти в 70% случаев правильный диагноз не верифицируется прижизненно. Без соответствующего лечения летальность достигает 30%, тогда как вовремя начатое адекватное лечение позволяет снизить этот показатель до 2–8% (Kroegel C., Reissig A., 2003).
В ряде крупных исследований показано, что заболеваемость тромбоэмболией легочной артерии составляет от 71 до 117 случаев на 100 тыс. населения (White R. H., 2003), что, например, для США соответствует 900 тыс. эпизодам легочного эмболизма (как фатальных, так и прошедших успешное лечение) в год, среди которых выявляется лишь 250 тыс. (Hait J. A., 2008). По данным В. C. Савельева (2001), в 1999 г. в России зарегистрировано 240 тыс. случаев тромбозов глубоких вен и около 100 тыс. тромбоэмболий легочной артерии.
В настоящее время разработаны и внедрены в практику клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений, основные положения которых легли в основу настоящего документа.
Определение
Тромбоэмболия легочной артерии (ТЭЛА) (легочная тромбоэмболия, легочная эмболия) — окклюзия просвета основного ствола или ветвей легочной артерии эмболом (тромбом), приводящая к резкому уменьшению кровотока в легких.
Источники ТЭЛА: глубокие вены нижних конечностей, таза, почечные и нижняя полая вены (90%); крайне редко — правые отделы сердца и магистральные вены верхних конечностей.
Предрасполагающие факторы:
Провоцирующие факторы: изменение положения тела, ходьба, натуживание при кашле, дефекации.
Коды по МКБ-10
Классификация
Классификация ТЭЛА основана на объеме эмболического поражения легочного артериального русла и взаимосвязанной с ним тяжестью клинических проявлений.
Диагностика
Клиническая картина ТЭЛА разнообразна и малоспецифична (табл. 2-7).
| Признак | Балл |
|---|---|
Возраст более 65 лет |
+1 |
Тромбоз глубоких вен или ТЭЛА в анамнезе |
+3 |
Кровохарканье |
+2 |
Рак (в настоящее время или излеченный в предшествующий год) |
+2 |
Операция под наркозом или перелом нижней конечности в предшествующий месяц |
+2 |
Боль в нижней конечности |
+3 |
Болезненность при пальпации по ходу глубоких вен в сочетании с отеком конечности |
+4 |
ЧСС 75–94 в минуту |
+3 |
ЧСС 95 в минуту и более |
+5 |
Вероятность наличия тромбоза глубоких вен нижних конечностей |
Сумма баллов |
Низкая (около 8%) |
0–3 |
Средняя (около 29%) |
4–10 |
Высокая (около 75%) |
11 и более |
Для оценки степени риска и прогнозирования течения заболевания может быть использована наиболее информативная, по мнению многих экспертов и согласно рекомендациям Европейского общества кардиологов, шкала PESI (табл. 2-8).
Пациенты с риском класса 1 и 2 относятся к категории низкого риска, могут вестись амбулаторно или быть быстро выписаны из стационара на уровне СтОСМП.
Именно риск быстрой смерти, а не анатомия, острота события и расположение легочного эмбола в соответствии с современными руководствами легли в основу стратификации пациентов при ТЭЛА.
Массивная ТЭЛА обычно проявляется:
-
классическим синдромом легочной эмболии (не чаще 15% случаев): коллапсом, болями за грудиной, цианозом верхней половины туловища, тахипноэ, набуханием и пульсацией шейных вен;
-
синдромом низкого сердечного выброса: тахикардией, гипотензией, бледностью кожных покровов, акроцианозом;
-
основными клиническими признаками — шоком и стойкой гипотензией.
Субмассивная ТЭЛА характеризуется:
При тромбоэмболии мелких ветвей проявления могут быть маловыраженными. Характерно формирование инфаркта легкого через несколько суток после эпизода эмболии.
| Фактор | Баллы | |
|---|---|---|
Возраст |
1/год |
|
Мужской пол |
10 |
|
Рак в анамнезе |
30 |
|
Хроническая сердечная недостаточность в анамнезе |
10 |
|
Хронические заболевания легких |
10 |
|
Тахикардия более 110 в минуту |
20 |
|
Систолическое АД менее 100 мм рт.ст. |
30 |
|
Частота дыхания более 30 в минуту |
20 |
|
Температура тела менее 36 °С |
20 |
|
Нарушения сознания (дезориентированность, спутанность, сонливость) |
60 |
|
SpO2 менее 90% |
20 |
|
Категория риска |
||
Класс 1 |
<65 баллов |
Риск 30-дневной смерти — 0% |
Класс 2 |
66–85 баллов |
Риск 30-дневной смерти — 1% |
Класс 3 |
86–105 баллов |
Риск 30-дневной смерти — 3,1% |
Класс 4 |
106–125 баллов |
Риск 30-дневной смерти — 10,4% |
Класс 5 |
>125 баллов |
Риск 30-дневной смерти — 24% |
Диагностика на догоспитальном этапе
Сбор анамнеза
У пациента (при сохранении сознания) или со слов родственников выясняют детализированно анамнез заболевания и жизни. Выявляют этиологические факторы возникновения легочной эмболии. Уточняют время возникновения коллапса, болей за грудиной, кашля, кровохарканья, а также взаимосвязь имеющихся симптомов с физической нагрузкой, сменой положения тела, натуживанием.
Осмотр врачом/фельдшером скорой медицинской помощи
Первоначально проводят оценку общего состояния пациента и степень нарушения сознания и витальных функций: дыхания, кровообращения. Визуально оценивают проявления шока, наличие цианоза верхней половины туловища, набухания и пульсации шейных вен, акроцианоза.
Объективное обследование включает оценку пульса и ЧСС, измерение АД. При перкуссии отмечают расширение границ сердца, уплотнение легочной ткани, плевральный выпот. Аускультативно оценивают звучность и соотношение сердечных тонов, наличие шумов (акцент II тона над трикуспидальным клапаном и легочной артерий, систолический шум, расщепление II тона, ритм галопа), а также ослабление дыхания, хрипы и шум трения плевры над зоной инфаркта легкого (инфаркт-пневмонии).
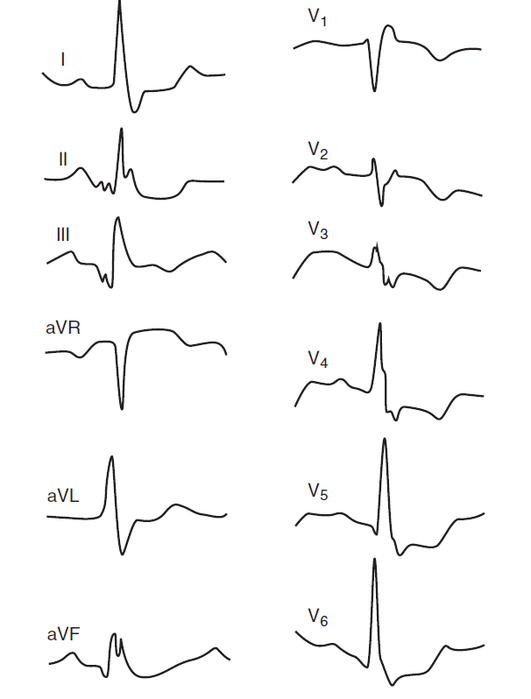
Осматриваются нижние конечности на предмет выявления клинических признаков тромбоза глубоких вен или поверхностного тромбофлебита. Электрокардиографическое исследование (рис. 2-10)
ЭКГ в 12 отведениях является одним из ключевых методов диагностики ТЭЛА, проявляющейся признаками острой перегрузки правого желудочка, такими как:
-
подъем сегмента RST в отведениях III, aVF, V1– V2 и дискордантное снижение сегмента RST в отведениях I, aVL, V5– V6 ;
-
признаки перегрузки правого предсердия: P -pulmonale в отведениях II, III, aVF;
-
другие изменения: упорная синусовая тахикардия, пароксизмы суправентрикулярных тахиаритмий (фибрилляция, трепетание предсердий).
Диагностика на госпитальном этапе в стационарном отделении скорой медицинской помощи
На госпитальном этапе оказания скорой медицинской помощи диагностика ТЭЛА, наряду с описанными выше процедурами, в обязательном порядке включает лабораторные тесты и методы медицинской визуализации, позволяющие верифицировать заболевание.
Лабораторная диагностика , наряду с рутинными анализами, включает следующие тесты (D, 4).
-
Определение D-димера плазмы: нормальный уровень (<500 мкг/л) позволяет с точностью более 95% отвергнуть предположение о ТЭЛА (А, 1+); вместе с тем при наличии убедительных клинических данных тест можно не проводить ввиду возможности получения ложноотрицательных результатов.
-
Развернутая коагулограмма (в обязательном порядке — определение АЧТВ, МНО) позволяет оценить состояние свертывающей и фибринолитической системы.
-
Повышение уровня мозгового натрийуретического пептида (NT-proBNP) и/или тропонина Т или I свидетельствует о перегрузке правого желудочка вследствие легочной гипертензии и является фактором оценки риска неблагоприятного исхода.
Инструментальная диагностика включает следующие методики (табл. 2-9).
-
Рентгенография грудной клетки. Признаками ТЭЛА могут являться высокое стояние купола диафрагмы на стороне поражения, расширение правых отделов сердца и корней легкого, обеднение сосудистого рисунка, наличие дисковидных ателектазов. При сформировавшемся инфаркте легкого видны треугольные тени, жидкость в плевральном синусе на стороне поражения.
-
ЭхоКГ показана во всех случаях, подозрительных на ТЭЛА, у пациентов с нестабильной гемодинамикой (А, 1+). Характерными признаками легочной гипертензии являются: дилатация правых отделов и легочной артерии, гипокинез свободной стенки правого желудочка, парадоксальное движение межжелудочковой перегородки, трикуспидальная регургитация. Признаки перегрузки и дисфункции правого желудочка не являются специфичными для легочной эмболии.
К диагностически ценным методам ультразвуковой диагностики относится также ультразвуковое дуплексное сканирование вен нижних конечностей, позволяющее визуализировать тромботические массы в просвете крупных венозных коллекторов (B, 2++).
-
МСКТ с контрастированием легочных артерий является одним из ключевых методов лучевой диагностики ТЭЛА (А, 1+). Метод позволяет достоверно оценить тяжесть гемодинамических расстройств, определить характер и объем эмболического поражения, который оценивается в баллах по Миллеру (тромбоэмболия мелких ветвей легочной артерии — 16 баллов и менее, крупных ветвей — 17 баллов и более; при индексе Миллера, равном или превышающем 27 баллов, — безотлагательное устранение обструкции легочных артерий). При отсутствии характерных изменений при МСКТ ТЭЛА может быть полностью исключена. 4.Ангиопульмонография обладает теми же диагностическими возможностями, что и МСКТ, однако является более инвазивным методом.
Критерий |
Вероятность наличия ТЭЛА* |
||
|---|---|---|---|
низкая |
средняя |
высокая |
|
Признаки ТЭЛА при ангиопульмонографии |
+ |
+ |
+ |
Проксимальный тромбоз глубоких вен при дуплексном сканировании |
+ |
+ |
+ |
Результаты МСКТ: |
|||
– субсегментарное или более проксимальное поражение; |
± |
+ |
+ |
– субсегментарное поражение |
± |
± |
± |
* «+» — полученных данных достаточно для подтверждения ТЭЛА; «±» — полученных данных недостаточно для подтверждения ТЭЛА, желательно дальнейшее обследование.
Дифференциальная диагностика
Дифференциальную диагностику проводят:
Лечение
Начальная терапия (инициируется на догоспитальном этапе)
Помощь пациентам с ТЭЛА на догоспитальном этапе при стабильном состоянии больного оказывает линейная бригада скорой медицинской помощи, а больным с проявлениями шока и жизнеугрожающих состояний — специализированная реанимационная бригада (при возможности ее привлечения).
На догоспитальном этапе проводят антикоагулянтную терапию, коррекцию болевого синдрома и нарушений витальных функций.
Для пациентов высокого риска .
-
Немедленно начать антикоагулянтную терапию нефракционированным гепарином натрия (А, 1++).
-
Стартовая доза — 80 ЕД/кг массы тела внутривенно болюсно, далее желательна инфузия гепарином натрия со скоростью 18 ЕД/(кг×ч). Нефракционированный гепарин натрия предпочтительнее других антикоагулянтов в случаях сниженных функций почек (клиренс креатинина <30 мл/мин), повышенного риска кровотечений, для пациентов высокого риска с гипотензией, пациентов с избыточной или недостаточной массой тела и пожилых. В остальных случаях можно начинать антикоагулянтную терапию с подкожного введения эноксапарина натрия в дозе 1 мг/кг массы тела или фондапаринукса натрия в дозе 5 мг при массе тела менее 50 кг, 7,5 мг — при массе тела 50–100 кг и 10 мг — при массе тела выше 100 кг (А, 1++). АЧТВ следует поддерживать в пределах 1,5–2,5 верхней границы нормы (ВГН).
-
-
Постоянный мониторинг АД и коррекция гипотензии (D, 3) с использованием вазопрессоров (D, 3): норэпинефрин с начальной скоростью 0,5–1,0 мкг/мин с дальнейшей коррекцией дозы до 8 мкг/мин и более.
-
При гипотензии для предотвращения прогрессирования правожелудочковой сердечной недостаточности начинают и продолжают во время транспортировки инфузию кардиотонических препаратов: добутамин или допамин, начиная с 2,5 мкг/(кг×мин), удваивая дозу каждые 15 мин до достижения эффекта или с учетом ограничений (развитие тахикардии, нарушений сердечного ритма или ишемии миокарда) (С, 2+).
-
Оксигенотерапия при гипоксемии: при снижении SaO2 менее 90% — оксигенoтерапия 40–60% кислородом объемом 4–8 л/мин, титрование концентрации до достижения SaO2 более 90% (D, 3).
-
Адекватное обезболивание с использованием опиоидных анальгетиков (препарат выбора — морфин в дозе 10 мг, а также фентанил в дозе 0,01 мг) (D, 3) и нейролептиков (дроперидол в дозе 2,5–5,0 мг) внутривенно.
-
При развитии бронхоспазма вводят аминофиллин 2,4% в дозе 5–10 мл внутривенно медленно (D, 3).
-
В случае развития нарушений витальных функций на этапе транспортировки показано проведение комплекса реанимационных мероприятий, в том числе оротрахеальной интубации и ИВЛ (D, 3).
Для пациентов умеренного и низкого риска немедленно начать антикоагулянтную терапию по принципам, указанным для пациентов высокого риска; для подтверждения диагноза их госпитализируют в стационар.
Показания к госпитализации
Обоснованные подозрения на ТЭЛА формируют абсолютные показания к срочной госпитализации пациента в стационар (D, 3).
Транспортировка осуществляется только на носилках в положении лежа с приподнятым головным концом. Пациента госпитализируют в блок интенсивной терапии.
Вне зависимости от состояния пациента в момент первого контакта обязательным являются обеспечение адекватного постоянного периферического (и/или центрального) венозного доступа с использованием инфузионного катетера диаметром не менее 18G, а также постоянный мониторинг уровня АД, ЧСС и оксигенации.
При категорическом отказе пациента от доставки в стационар необходимо рекомендовать срочное обращение в поликлинику по месту жительства для дообследования и осуществить активный вызов врача поликлиники (D, 4).
Оказание скорой медицинской помощи на госпитальном этапе в Стационарном отделении скорой медицинской помощи
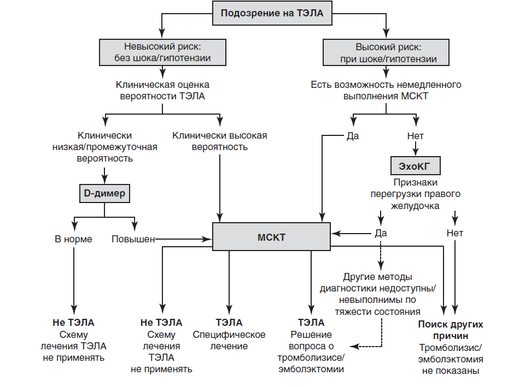
Пациенты с нарушениями гемодинамики должны продолжать лечение в условиях блока интенсивной терапии. Алгоритм принятия решения при подозрении на ТЭЛА представлен на рис. 2-11.
У пациентов высокого риска следует продолжать инфузию гепарина натрия со скоростью 18 ЕД/(кг×мин), корригируя в зависимости от уровня АЧТВ по схеме:
-
АЧТВ менее 35 с или 1,2 ВГН — болюс 80 ЕД/кг, скорость инфузии увеличить на 4 ЕД/(кг×ч);
-
АЧТВ 35–45 с или 1,2–1,5 ВГН — болюс 40 ЕД/кг, скорость инфузии увеличить на 2 ЕД/ (кг×ч);
-
АЧТВ 71–90 с или 2,3–3,0 ВГН — скорость инфузии уменьшить на 2 ЕД/ (кг×ч);
-
АЧТВ более 90 с или более 3,0 ВГН — остановить инфузию на 1 ч, затем возобновить, уменьшив скорость на 3 ЕД/ (кг×ч).
У пациентов умеренного и низкого риска должна быть продолжена терапия низкoмолекулярными гепаринами: эноксапарин натрия в дозе 1 мг/кг массы тела каждые 12 ч или фондапаринукс натрия в дозе 5 мг при массе тела менее 50 кг, 7,5 мг — при массе тела 50–100 кг и 10 мг — при массе тела выше 100 кг каждые 24 ч в течение 5 дней (А, 1++). Длительность антикоагулянтной терапии должна составлять не менее 5 сут.
Далее осуществляется переход на оральные антикоагулянты: антагонисты витамина К (варфарин) или ингибиторы Xа-фактора (ривароксабан). Дозу варфарина титруют до достижения показателя МНО 2–3. Ривароксабан назначают в дозе 15 мг 2 раза в сутки в течение 3 нед, далее — по 20 мг ежедневно.
Пациентам, перенесшим первый эпизод ТЭЛА, следует продолжать терапию в течение как минимум 3 мес (A, 1+). При рецидивах рекомендуют длительную терапию (A, 1+). Для пациентов с ТЭЛА на фоне злокачественных новообразований лечение низкомолекулярными гепаринами может продолжаться 3–6 мес, а при необходимости и дольше, с переходом на таблетированные препараты после излечения рака (С, 2+).
-
Для пациентов высокого риска с нарушениями гемодинамики, а также при высокой легочной гипертензии (систолическом давлении в легочной артерии 50 мм рт.ст. и более) показано немедленное проведение тромболитической терапии (А, 1++). Для пациентов низкого риска тромболитическая терапия не рекомендуется (В, 2++) и может быть рассмотрена при необходимости для пациентов умеренного риска (С, 2+).
К абсолютным противопоказаниям к проведению тромболизиса относятся:
Относительные противопоказания :
Тромболитическую терапию проводят по следующим схемам:
Следует обратить внимание, что объем инфузии пациентам с ТЭЛА не должен быть избыточным (В, 2+).
Хирургическая профилактика ТЭЛА, в настоящее время осуществляемая преимущественно посредством имплантации кава-фильтра в нижнюю полую вену, используется лишь у пациентов, имеющих абсолютные противопоказания к антикоагулянтной терапии и высокий риск рецидивов ТЭЛА (С, 2+).
Часто встречаемые ошибки догоспитального и госпитального этапов
-
Внутримышечное введение препаратов без учета возможности проведения тромболитической терапии.
-
Гипердиагностика ТЭЛА при повышении уровня D-димера у пожилых пациентов и беременных.
-
Применение сердечных гликозидов при острой правожелудочковой недостаточности, за исключением случаев тахисистолии при фибрилляции предсердий.
Список литературы
-
Верткин А.Л., Багненко С.Ф. Руководство по скорой медицинской помощи. — М., 2007. — 820 с.
-
Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений // Флебология. — 2010. — Т. 4, № 1. — С. 1–40.
-
Скорая медицинская помощь: Краткое руководство по оказанию скорой медицинской помощи взрослым и детям. — СПб., 2010. — 816 с.
-
Флебология: Руководство для врачей / Под ред. В.С. Савельева. — М.: Медицина, 2001. — 664 с.
-
Кардиология: Национальное руководство / Под ред. Ю.Н. Беленкова, Р.Г. Оганова. — ГЭОТАР-Медиа, 2010. — 1232 с.
-
Antithrombotic therapy and prevention of thrombosis. — 9th ed. ACCP Guidelines // Chest. — 2012. — Vol. 141, N 2. — Suppl. — P. 351S–418S.
-
Guidelines on the diagnosis and management of acute pulmonary embolism. The Task Force for the Diagnosis and Management of Acute Pulmonary Embolism of the European Society of Cardiology (ESC) // Eur. Heart J. — 2008. — Vol. 29. — P. 2276–2315.
-
Болезни сердца и сосудов: Руководство Европейского общества кардиологов / Под ред. А.Д. Кэмма, Т.Ф. Люшера, П.В. Серруиса. — М.: ГЭОТАР-Медиа, 2011. — 1437 с.
-
Braunwald’s Heart Disease. — 9th ed. / Eds R. Bonow, D. Mann, D. Zippes, P. Libby. — Philadelphia: Elsevier, 2012. — 1961 р.
-
The ESC Textbook of Intensive Acute Cardiac Care. — Oxford, 2011. — 810 p.