Пародонтология / под ред. Янушевича О. О. , Дмитриевой Л. А. - Москва : ГЭОТАР-Медиа, 2018. - 752 с. (Серия "Национальные руководства") - ISBN 978-5-9704-4365-1 |
Аннотация
Во втором издании руководства с учетом современного уровня развития пародонтологии освещены этиология и патогенез, диагностика, клиническая картина и профилактика заболеваний пародонта, организационные мероприятия при курации данного контингента пациентов.
Руководство написано с учетом современной классификации болезней (МКБ-10) на основе квалификационной характеристики специалистов, оказывающих помощь пациентам с гингивитом, пародонтитом, пародонтозом. Дано описание современных материалов, медикаментов, оборудования, технологий и методов лечения, применяемых в пародонтологии.
Издание предназначено для врачей-стоматологов, врачей при подготовке к аккредитации, студентов старших курсов стоматологических вузов, клинических ординаторов, аспирантов, слушателей циклов повышения квалификации.
П18
Л.А. Дмитриева, А.И. Грудянов, З.Э. Ревазова, Г.С. Рунова, В.Г. Атрушкевич, Д.А. Немерюк, М.В. Козлова, Е.В. Фоменко, И.Ю. Александровская
ГИНГИВИТ И БОЛЕЗНИ ПАРОДОНТА (К05)
Включена: болезнь беззубого альвеолярного края.
Гингивит является самостоятельной нозологической единицей и относится к воспалительным формам заболеваний пародонта. Он характеризуется развитием ограниченного патологического процесса в тканях десны - только в том случае, если десна является составной структурой пародонта.
В случае беззубого гребня десна рассматривается как не более чем одна из одной из мягкотканных структур полости рта, и ее повреждения в таком случае не относятся к комплексу пародонтальных тканей.
Острый гингивит (К05.0)
Исключены: острый перикоронит (К05.22); острый некротизи-рующий язвенный гингивит (фузоспирохетозный гингивит) (гингивит Венсана) (А69.10); гингивостоматит, вызванный вирусом простого герпеса (В00.2Х).
Воспаление десны при остром гингивите сопровождается болью, гиперемией, отечностью. Костные структуры пародонта при этом не поражаются.
Причинные факторы: микробный, механическая, химическая, физическая травма и др. Причиной резко выраженного воспалительного ответа на воздействие микробных скоплений (микробных биопленок), как правило, не адекватного силе повреждающего воздействия, является снижение местных механизмов защиты тканей полости рта и общей резистентности организма пациентов - в силу разных, как правило общих, причин.
ОСТРЫЙ СТРЕПТОКОККОВЫЙ ГИНГИВОСТОМАТИТ (К05.00)
Острый стрептококковый гингивостоматит может быть внесен в раздел «Заболевания пародонта» только в случае, если именно стрептококк является причиной поражения, - по аналогии с герпетическим и фузоспирохетозным гингивитом, которые указаны в предыдущем разделе 05.0.
В случаях когда пациент обращается сначала к стоматологу, (что чаще всего и происходит), задача стоматолога заключается только в антисептической обработке участка поражения, по возможности - устранении явлений воспаления, устранении боли - и направлении пациента к соответствующему специалисту общего профиля.
Детальное изложение тактики стоматолога при лечении острого гингивита приведено в соответствующем разделе.
ДРУГОЙ УТОЧНЕННЫЙ ОСТРЫЙ ГИНГИВИТ (К05.08)
Диагностика и патогенез. Эта форма поражения представляет собой острое воспаление десны, чаще всего возникающее под действием травмы зубочисткой, зубными флоссами, зубной щеткой с жесткой щетиной, реже - при ожоге мономерами пластиночных протезов. Достаточно редко поражение десны происходит вследствие аллергической реакции на различные медикаменты, пломбировочные материалы, слепочную массу, зубные пасты, пищевые компоненты.
Диагностика заболевания основывается на жалобах и анамнестических данных пациента.
Жалобы и анамнез позволяют поставить диагноз, установить причину острого воспаления и не допустить его переход в хроническую форму. Характерна чаще всего сильная боль или жжение в десне, усиливающаяся не только при приеме пищи, но даже при касании языком. Клинически определяются типичные для острого воспаления явления: гиперемия, отек окружающих тканей, иногда изъязвления поверхности слизистой оболочки, ее болезненность разной интенсивности.
Лечение предполагает устранение причины возникшего воспаления и назначение симптоматических средств в соответствии с причиной (при выявлении аллергена - специфический антидот).
ОСТРЫЙ ГИНГИВИТ НЕУТОЧНЕННЫЙ (К05.09)
В эту группу входят острые воспалительные поражения десневого края, когда конкретной видимой причины воспаления нет.
Диагноз ставится на основании признаков, характерных для диагноза, обозначенного в МКБ-10 как К05.08, - при невозможности выявления причины.
Патогенез связан с процессами, лежащими в основе острого процесса.
Задача стоматолога состоит в устранении возможных предполагаемых причин воспаления и его устранении с помощью местных противовоспалительных средств. Стоматолог направляет пациента к врачу-терапевту. При этом в направлении стоматолог предположительно обосновывает необходимость последующей консультации у специалиста конкретного профиля (чаще всего - врача-эндокринолога).
Хронический гингивит (К05.1)
На сегодня общепринято, что микробная биопленка является причиной хронических воспалительных процессов в пародонте, в том числе хронического гингивита. Первичное повреждение тканей десны обусловлено действием пародонтопатогенной флоры. Особую роль при этом играют микробные токсины и ферменты (протеазы, гиалуронидаза, хондроитинсульфатаза и коллагеназа), которые разрушают эпителиальные мембраны и соединительнотканные структуры слизистой оболочки десны.
ПРОСТОЙ МАРГИНАЛЬНЫЙ (КАТАРАЛЬНЫЙ) ГИНГИВИТ (К05.10)
В отечественной классификации называется «катаральный гингивит». Гингивит развивается лишь в том случае, когда в ответ на действие микробных скоплений биопленки возникает местный острый воспалительный ответ в десне.
Предваряя вопросы клинических проявлений и соответствующего лечения воспалительных поражений пародонта, нам представляется целесообразным в сжатой форме повторно остановиться на характеристике патофизиологических основ возникновения воспаления и его прогрессирования.
По данным R.C. Page и H.E. Schroeder (1976), на основании данных клинического состояния тканей пародонта и морфологических данных динамику воспалительного процесса в пародонте можно подразделить на 4 стадии:
1. Стадия начального воспаления (доклиническая) по своей морфологической картине полностью соответствует острому васкулиту.
2. Проницаемость стенок капилляров, расположенных под эпителием десневой борозды, резко повышается. Одновременно увеличивается объем крови, циркулирующей в пародонте. Большое количество ПМЯЛ мигрирует из сосудов через эпителий в окружающие ткани. Нарушение целостности эпителия за счет увеличения межклеточных щелей - наиболее важный фактор в развитии воспаления десны. Это нарушение происходит в результате деполимеризации гликозаминогликанов межклеточного вещества, а также вследствие активации и действия провоспалительных цитокинов - ИЛ-1a, ИЛ-1b, а также целого комплекса других провоспалительных активированных С-реактивных белков комплемента, в первую очередь С3а, С5а. Кроме того, внутри кровеносных сосудов вследствие изменения заряда клеточных мембран эпителиальных клеток происходит адгезия (прилипание) лейкоцитов к их стенкам. В свою очередь, лейкоциты, прикрепившиеся к эндотелию сосудов, начинают генерировать целый ряд цитотоксичных свободных радикалов. Задачей всех веществ, входящих в упомянутый комплекс, является обеспечение максимально быстрого передвижения ПМЯЛ к их мишеням, которыми являются микробные скопления, - с целью их уничтожения. Однако следует знать, что достижение этой главной цели сопровождается целым рядом возникающих побочных эффектов, таких как: выход из сосудов капиллярного русла плазменных белков, периваскулярный отек, растворение основного вещества и коллагеновых структур. Все это в итоге вызывает тяжелые ишемические расстройства в тканях.
Принято считать, что основная роль в защите тканей от чужеродных повреждающих агентов принадлежит ПМЯЛ (в данном случае мы говорим о тканях пародонта, хотя это применительно ко всем прочим тканям организма), однако следует знать, что роль первой линии защиты выполняют макрофаги, находящиеся непосредственно под эпителием десневой борозды.
При развитии воспалительного процесса в пародонте макрофаги преобладают в очаге воспаления в течение первых 8-12 ч. В результате действия микроорганизмов биопленки макрофаги активируются и выделяют цитокины, простагландины, ферменты, главная цель которых заключается в том, чтобы обеспечить возможность ПМЯЛ выйти в ткани через изначально малопроницаемые стенки капилляров в ткани, а затем достичь и уничтожить источник воспаления; в нашем случае таким источником являются микроорганизмы - как свободные (их еще называют флотирующими, или плавающими), так и микробы в составе биопленок.
В свою очередь, и сами нейтрофильные гранулоциты активируются и начинают вырабатывать такие цитокины, как фактор некроза опухоли α, Ил-1в, ИЛ-8.
В результате активации поверхности нейтрофилов в них происходит всплеск окислительных реакций (респираторный взрыв) и накапливается ряд метаболитов и ферментов, которые необходимы для эффективного уничтожения микроорганизмов (собственно, в этом и состоит их главная задача!), но одновременно эти же вещества разрушают и окружающие ткани. Такими веществами являются коллагеназа (в первую очередь!), в-глюкуронидаза, эластаза, желатиназа, лактоферрин, а также целая группа катепсинов - катепсины B, D, G, L.
Таким образом, клиницисты должны помнить: защитная реакция воспаления главным образом преследует цель уничтожения микробных патогенов, но ее побочные эффекты приводят к разрушению и собственных нормальных тканевых структур. То есть в данном случае особенно наглядно просматривается незыблемая суть воспаления как самой древней и главной (но отнюдь не совершенной) защиты в организме всего живого: сохранение жизнеспособности тканей ценой утраты их некоторой части.
На стадии начального воспаления видимых клинических признаков воспаления десны еще нет, но при проведении зондовой пробы выявляется кровоточивость. Начальная стадия острого воспаления может завершиться полным выздоровлением, но, к сожалению, полное выздоровление наступает очень редко, и при отсутствии лечебных мер именно на этом, по сути полностью обратимом, этапе воспаление переходит в следующую фазу - фазу раннего воспаления.
Раннее воспаление проявляется уже клинически определяемой незначительной гиперемией десневого края. Сами пациенты в ряде случаев отмечают появление незначительной кровоточивости десен при чистке зубов.
Для раннего воспаления характерно проникновение в ткани десны большого количества (до 70% общего количества клеток) лимфоцитов мелкого и среднего размера, а также макрофагов, плазматических и тучных клеток.
Конечно, это можно определить только на морфологических препаратах как плотные мелкоклеточные инфильтраты с преобладанием лимфоцитов. На этой же стадии выявляется разрушение коллагеновых волокон (до 70% общего количества) и соединительной циркулярной связки; изменяются фибробласты - продуценты волокнистых структур.
Нарушение целостности эпителия в фазе раннего воспаления является наиболее важной деталью в развитии воспаления пародонта.
Все перечисленные реакции направлены на обеспечение максимальной скорости продвижения ПМЯЛ к месту повреждения пародонта, но в то же время те же ПМЯЛ в определенных ситуациях, особенно в случае ухудшения течения процесса, дополнительно стимулируют тучные клетки (источники гистамина), активируют систему кининов и, генерируя радикалы кислорода, усиливают образование простагландинов и лейкотриенов. Такие обратные связи являются причиной удлинения времени течения воспаления его периодические обострения.
3. Стадия прогрессирующего воспалительного процесса - фаза установившегося воспаления. Эта фаза протекает на фоне все усугубляющихся поражений сосудов краевого пародонта и нарушений кровотока. Поэтому, кроме гиперемии, появляются отечность и синюшность десневого края - первые признаки недостаточности венозного отдела и лимфатических образований, выпота в ткань и распада эритроцитов.
В здоровой десне Т-лимфоциты численно преобладают над В-лимфоцитами во всех ее зонах.
При хроническом пародонтите в десне обнаруживаются многочисленные В-лимфоциты и плазматические клетки. Чем тяжелее течение заболевания, тем выше содержание В-лимфоцитов и плазматических клеток - источников образования целого ряда иммуноглобулинов IgG, IgA, IgM.
Как уже было сказано, морфологически фаза установившегося воспаления характеризуется преобладанием в клеточном инфильтрате плазматических клеток, наличие которых указывает на вовлечение иммунного ответа на повреждение. В составе инфильтрата присутствуют иммуноглобулины и белковые фракции комплемента, которые участвуют в защите от факторов повреждения и одновременно сами играют роль в разрушении тканей.
На стадии установившегося воспаления наблюдается картина смешанного инфильтрата: ПМЯЛ, мелкие и средние лимфоциты, крупные плазматические клетки. Это свидетельствует о том, что в тканях наблюдается одновременно картина и хронического, и острого воспаления. Микробная инвазия, первичная сосудистая реакция, различные иммунологические реакции приводят к практически однотипной реакции эндотелиальной выстилки микрососудов, а именно к изменению ее адгезивных и тромбогенных свойств. Происходит прикрепление ПМЯЛ и тромбоцитов к эндотелию сосудов, гиперактивация и ПМЯЛ, и тромбоцитов. Накопление в очагах воспаления гиперактивированных лейкоцитов и тромбоцитов является основой развития деструкции тканей пародонта.
Активированные лейкоциты, приклеившиеся к эндотелию сосудов, начинают генерировать целый ряд цитотоксичных соединений, что приводит к образованию свободных радикалов. Все эти соединения разрушают эндотелий, разрушают связующее эндотелиальные клетки межклеточное вещество, что увеличивает проницаемость стенок капилляров В свою очередь, это приводит к увеличению проницаемости эндотелия непосредственно, как следствие - к периваскулярному отеку, что в итоге способствует тяжелым ишемическим расстройствам в тканях.
Основной источник кровоточивости десен - многочисленные новообразованные капилляры в воспаленных тканях, которые обнажаются под участками изъязвленного эпителия. Поскольку стенки этих молодых капилляров очень слабые, легкопроницаемые, при давлении зондом или гладилкой либо даже под действием воздушной струи кровь выходит из них.
На этой стадии активируются и остеокласты, однако выраженных разрушений кости еще не происходит, поэтому при условии надежного устранения повреждающих агентов и ликвидации воспалительной реакции явления остеопороза исчезают.
Если лечебные меры воздействия на этих этапах не проводятся, то установившееся воспаление переходит в IV фазу - прогрессирующего воспаления.
Главное отличие фазы прогрессирующего воспаления состоит в том, что плазматические клетки составляют до 80% всех клеток тканевого инфильтрата. Это свидетельствует о хронизации воспаления и активном вовлечении иммунных механизмов воспаления. Как уже было сказано выше, плазматические клетки - это конечный этап развития В-лимфоцитов, и они обеспечивают гуморальный иммунитет путем активной выработки иммуноглобулинов. В очагах поражения пародонта количество плазматических клеток нарастает пропорционально тяжести процесса и степени разрушения тканей.
Глубокие поражения претерпевают сосуды пародонта, его кровоснабжение нарушается. Прогрессируют разрушение коллагеновых тканевых элементов и активная резорбция кости.
Структурно-функциональные изменения сосудов микроциркуляторного русла, которые складываются в условиях хронического воспаления, нередко сохраняются и в стадии ремиссии.
Кроме того, в микробном субстрате содержится большое количество антигенов, которые при контакте с тканями пародонта способны вызвать аллергическое воспаление. Длительный контакт между микробами зубной бляшки и тканями пародонта ведет к возникновению аутоиммунных процессов, которые могут обусловливать цепную реакцию, сопровождающуюся прогрессирующими изменениями тканей пародонта. Поэтому нельзя не учитывать, что существенная роль в патогенезе воспалительно-деструктивных заболеваний пародонта принадлежит иммунопатологическим механизмам - и этот факт очень важен для клиницистов, его они должны учитывать при назначении лекарственных препаратов и при прогнозировании как характера течения процесса, так и длительности сохранения эффекта лечения.
Клиническая картина, диагностика. Характерные признаки простого маргинального гингивита:
-
десна цианотична, отечна в области всех или нескольких зубов;
-
в зависимости от интенсивности воспаления отмечается разная степень кровоточивости, но зондовая проба на кровоточивость всегда положительная;
-
имеется неминерализованный зубной налет и/или зубной камень;
-
на рентгенограмме нет признаков деструкции межальвеолярных перегородок;
Жалобы на кровоточивость десны, наличие налета или зубного камня, неприятный запах изо рта.
Клинико-лабораторные методы диагностики. Для объективизации местного статуса при простом маргинальном гингивите используют несколько показателей. Количество микробного налета определяют по величине его скопления в пришеечной области - по индексу Силнес-Лое (Silness J., Loe H., 1964) или по гигиеническому упрощенному индексу Грина-Вермильона (Green J.C, Vermillion J.R., 1967). Интенсивность воспаления определяют с помощью папиллярно-маргинально-альвеолярного индекса (Shour J., Massler M., 1947, в модификации Parma C., 1960) или индекса кровоточивости Мюлеманна (Muhlemann H.R., 1971, в модификации Cowell J., 1975), с помощью зондовой пробы.
Для практических врачей этих показателей достаточно. В научных целях представляет интерес изучение состояния микроциркуляторного русла десны методом витальной микроскопии, реопародонтографии, лазерной допплеровской флоу-метрии; напряжения кислорода (парциального давления кислорода) в десне - методом полярографии; количественного и качественного состава десневой жидкости.
При клиническом анализе в крови нет специфических изменений, характерных именно для простого маргинального гингивита. Только изучение капиллярной крови десны позволяет выявить определенные изменения уже в начальных стадиях воспаления (увеличение содержания ПМЯЛ, иммуноглобулинов, интерлейкинов, белковых фракций комплемента и др.) по сравнению с показателями периферической крови. Однако для практиков это не представляет интереса.
Рентгенологически изменения костной ткани на ранних стадиях развития гингивита отсутствуют (компактная пластинка межзубных перегородок сохранена).
Простой маргинальный гингивит дифференцируют с гипертрофическим (его отечной формой), пародонтитом легкой степени, проявлениями на десне некоторых дерматозов - плоского лишая, пузырчатки и др.
Лечение хронического катарального, или простого маргинального, гингивита. Данная форма поражения является наиболее распространенной, поскольку все последующие, более тяжелые формы изменений начинаются именно с нее.
В этой связи представляется целесообразным в самом начале раздела изложить основные принципы лечения всех воспалительных поражений - как гингивита, так и пародонтита. Разумеется, что лечение каждой формы имеет свои особенности. Более того, существенное значение имеют и тяжесть процесса (легкая, средняя, тяжелая), и фаза заболевания - обострение либо ремиссия.
Тем не менее во всех случаях специалист должен руководствоваться общими принципами, которые сегодня приняты профессиональным сообществом на мировом уровне. Лечение больных простым маргинальным гингивитом должно включать в первую очередь устранение главной причины воспаления - зубных отложений. Затем необходимо устранить местные факторы, которые способствуют усиленному скоплению зубного налета; восстановить межзубные контактные пункты, запломбировать пришеечные полости.
Обязательным является обучение пациента правилам чистки зубов и контроль его умения выполнять их. С помощью красителей для индикации налета пациенту демонстрируют микробные скопления до чистки и оставшиеся после чистки плохо очищенные участки. Индивидуально рекомендуют средства гигиены: мягкие зубные щетки, флоссы, ирригаторы, межзубные ершики, а также пасты и полоскания, содержащие лечебные добавки. Контроль над выполнением правил гигиены полости рта проводят через 5, 10 и 20 дней. В процессе лечения целесообразно после чистки зубов назначать пациенту полоскания растворами антисептиков - листерина, хлоргексидина - в концентрации от 0,05 до 0,3% по 1 мин 2 раза в день в течение не более 7-10 дней.
Безусловно, положительно оценивая эффективность перечисленных средств гигиены и профилактики, нельзя не сказать о росте аллергических реакций на препараты химической природы. С учетом этого возрастает интерес к препаратам растительного происхождения. Одним из хорошо зарекомендовавших себя в широкой практике является отечественный препарат Пародонтоцид♠. В его состав входят несколько компонентов, в основном это различные эфирные масла (шалфея мускатного, мяты перечной, душицы, гвоздичное масло, тимол), которые при выраженном противовоспалительном действии практически не вызывают негативного местного эффекта. Немаловажен и противогрибковый эффект Пародонтоцида♠ , что существенно при лечении всех воспалительных поражений пародонта, учитывая постоянное присутствие и усиливающуюся по мере длительности течения активность грибов в составе микрофлоры пародонта. Фенилсалицилат и аллантоин дополняют противовоспалительный эффект эфирных масел и оказывают умеренное местное обезболивание. Хорошая адгезия геля к слизистой оболочке обеспечивает его сохранение до 30 мин, а соответственно и более пролонгированное действие, что является безусловным его достоинством. Препарат представлен несколькими формами: ополаскивателем, гелем и спреем, что позволяет его более успешно применять в зависимости от обстоятельств - по типу пенки Персина.
Профессиональную гигиену рта дополняют тщательным полированием поверхности зуба специальными пастами, содержащими абразивы, с помощью щеточек, пластиковых головок и механического наконечника.
Не менее 2 раз в год пациенты должны проходить профилактический осмотр, в процессе которого при необходимости проводят профессиональную гигиеническую обработку и обязательно повторяют правила чистки зубов.
Своевременная диагностика и адекватное лечение простого маргинального гингивита при условии мотивированного ухода за ртом, как правило, обеспечивают излечение без остаточных явлений и предупреждают переход воспалительного процесса в другую форму - пародонтит.
ГИПЕРПЛАСТИЧЕСКИЙ (ГИПЕРТРОФИЧЕСКИЙ) ГИНГИВИТ (K05.LL)
В отечественной классификации рассматривается как гипертрофический гингивит.
Гиперпластический гингивит представляет собой хронический воспалительный процесс в десне с преобладанием пролиферации и встречается у 3-5% лиц с заболеваниями пародонта. Различают отечную (которая встречается чаще) и фиброзную формы.
Этиология. Причины возникновения гиперпластического гингивита могут быть как общими, так и местными, но чаще к заболеванию приводит их сочетание. Главное место отводят гормональным нарушениям. Выделение как самостоятельных форм гиперпластического юношеского и гингивита беременных не очень убедительно, так как не сами по себе юность и беременность являются причиной гингивита, а соответствующие местные метаболические изменения под влиянием эндокринных сдвигов в эти периоды при обязательном наличии микробных скоплений. Играют роль наследственная предрасположенность, побочное действие некоторых препаратов, применяемых для лечения эпилепсии [фенитоин (Дифенин♠), вальпроевая кислота (Депакин♠), сукцинимиды и др.], иммуносупрессоров (циклоспорин), а также блокаторов кальциевых каналов - при тяжелом течении гипертонической болезни или заболеваниях сердца (нифедипин, дилтиазем) и др.
В качестве местных факторов в развитии гиперпластического гингивита могут выступать аномалии развития зубочелюстной системы (глубокий прикус, глубокое резцовое перекрытие, скученность зубов, ротовое дыхание и др.).
Очаговый гиперпластический гингивит наблюдают при механической травме десны краем разрушенного зуба, при наличии нависающих краев пломбы и искусственных коронок, пришеечных кариозных полостей. В этих случаях пролиферативный процесс развивается как следствие действия раздражителя небольшой силы в течение длительного времени.
Гиперпластическому гингивиту, как и язвенному, как правило, предшествует хронический простой маргинальный гингивит. Под действием перечисленных выше факторов воспаление в десне приобретает хронический характер. В морфологической картине заболевания преобладает процесс пролиферации.
Клиническая картина. Ведущий признак гиперпластического гингивита - необычный вид десны вследствие ее разрастания, деформации межзубных десневых сосочков и маргинальной десны. При фиброзной форме такое состояние не сопровождается кровоточивостью десны и неприятными ощущениями, при отечной - пациенты указывают на кровоточивость при чистке зубов, приеме пищи, реже спонтанную кровоточивость, иногда - незначительные болевые ощущения. Десневые сосочки и десневой край не только гипертрофированы, но и гиперемированы. При этом целостность зубодесневого соединения не нарушена, определяются лишь «ложные» карманы. Степень гипертрофии определяется по следующей шкале: до 1/3 коронки - легкая; до 1/2 - средняя; свыше 1/2 высоты коронки - тяжелая.
При отечной форме разрастание десны в ряде случаев либо частично, либо даже полностью исчезает после устранения этиологических факторов - микробных скоплений (по завершении ортодонтического лечения, после замены пломб, нормализации гормонального цикла, отмены или замены препаратов, после родов). При обеих формах особенно важны регулярные курсы профессиональной гигиенической обработки и противовоспалительной терапии в сочетании с качественной индивидуальной гигиеной рта пациентов.
Диагностика гиперпластического гингивита основана на необычном виде десны и не вызывает затруднений. При отечной форме обычно наблюдают скопление зубного камня и мягкого микробного налета.
Из методов исследования могут быть использованы индексы воспаления и гигиены; рентгенография. На рентгенограмме обычно изменений нет.
Дифференциальную диагностику гиперпластического гингивита следует проводить с фиброматозом десен, лейкемией (специфическая гиперплазия десны при хроническом лейкозе), разрастанием десны при пародонтите. Очаговую форму следует дифференцировать с эпулисом.
Лечение заключается в выявлении ведущего этиологического фактора и ликвидации или уменьшении его патогенного действия, частичном или полном устранении гипертрофии десны.
Подходы к лечению фиброзной и отечной форм гингивита несколько различны. При отечной форме гиперпластического гингивита независимо от этиологического фактора обязательны тщательное удаление зубных отложений, устранение ретенционных факторов, обучение гигиене полости рта и контроль за ее выполнением, использование противовоспалительных препаратов для аппликации на десну или в виде лечебной повязки.
Среди препаратов отдают предпочтение нестероидным противовоспалительным, противоотечным и нормализующим микроциркуляцию мазям: фенилбутазон (Бутадион♠), индометацин, гели диклофенак и этилметилгидроксипиридина сукцинат (Мексидол♠), гепарин натрия + бензокаин + бензилникотинат (Гепариновая мазь♠), троксерутин (Троксевазин♠), Эмпарколρ, а также уже упомянутый Пародонтоцид♠.
После устранения гиперемии и отека лечение проводят так же, как и при фиброзной форме.
При его планировании следует иметь в виду, что юношам и девушкам в пубертатном возрасте, беременным без крайней нужды ее проводить не следует, так как реактивные разрастания десны уменьшаются или исчезают полностью после родов, устранения аритмии гормонального цикла и др.
Помимо гингивэктомии, может быть применена диатермокоагуляция или криодеструкция, уместно и применение термического эффекта лазера.
ЯЗВЕННЫЙ ГИНГИВИТ (К05.12)
Исключен: некротизирующий язвенный гингивит (А69.10).
Язвенные поражения десны возникают в случае перехода хронического гингивита в фазу обострения. Это может происходить в результате чрезмерного накопления микробных биопленок при низком уровне ухода за полостью рта. Все же чаще всего такое тяжелое течение является следствием резкого снижения факторов местной защиты в силу целого ряда причин - длительного стрессорного воздействия незначительной силы либо однократного сильного стресса, как результат резкого падения общей защиты после перенесения тяжелых заболеваний. Одним из важных факторов в таких случаях является влияние различных соматических заболеваний (ВИЧ-инфекции, так же известной как линеарная эритема, различных заболеваний крови). Ассоциированный гингивит при синдроме приобретенного иммунодефицита возникает в связи с наличием ряда оппортунистических инфекций (кандидоз, лимфаденопатия).
Клиническая картина характеризуется заметно выраженной гиперемией маргинальной десны, петехиальным кровоизлиянием и изъязвлением слизистой оболочки. Локализуются поражения преимущественно во фронтальном отделе зубного ряда.
Они могут быть вызваны приемом лекарственных препаратов, а также свидетельствовать о злокачественном поражении слизистой оболочки рта, включая десну (эпителиальная карцинома).
ДЕСКВАМАТИВНЫЙ ГИНГИВИТ (К05.13)
Десквамативный гингивит связан с проявлениями различных форм дерматоза в полости рта, к которым относятся красный плоский лишай, красная волчанка, пемфигус и др.
Десквамативный гингивит на фоне красного плоского лишая чаще встречается у женщин в постклимактерическом периоде. Элементы поражения, характерные для данного заболевания, локализуются на десне. Слизистая оболочка десны имеет бляшкообразные багровые образования без поверхностного эпителия, плотные при пальпации и легко кровоточащие при зондировании. Пациенты отмечают повышенную чувствительность к соленой и острой пище. Одним из дифференциально-диагностических признаков этого заболевания является отсутствие эффекта или даже ухудшение состояния слизистой оболочки в ответ на традиционную терапию гингивита (например, полоскание хлоргексидином).
Клиническая картина десквамативного поражения слизистой оболочки десны при красной волчанке незначительно отличается от других дерматозов. При заболевании наблюдаются резкая дилатация сосудов, атрофия эпителия, акантоз, гипер- и паракератоз. При заболевании наблюдают резкую гиперемию с участками ороговения и атрофическим центром.
ДРУГОЙ УТОЧНЕННЫЙ ХРОНИЧЕСКИЙ ГИНГИВИТ (К05.18)
Другие причины, способствующие развитию хронического гингивита, могут быть вызваны гормональным дисбалансом. Гингивит беременных, например, связан с наличием некоторых бактерий (Prevotella intermedia, Prevotella melanogenica, Bacteroides subspecies) в зубном налете, а эстроген и прогестерон способствуют повышению проницаемости стенки сосудов, усиливается синтез медиаторов воспаления.
Подростковый гингивит также связан с гормональным фоном, утверждать такую взаимосвязь следует на основе аналогичного наблюдения, поскольку чаще гормональные сдвиги могут быть не более чем модифицирующими характер воспалительного ответа на микробные скопления, но не самостоятельной причиной. Некоторые исследователи среди причин развития хронического гингивита выделяют так называемый пилюльный гингивит, причиной которого является длительный прием противозачаточных средств. Кроме этого, другие группы лекарственных препаратов вызывают хроническое воспаление десны: антиконвульсанты, средства для лечения сердечно-сосудистых заболеваний, иммунодепрессанты.
Гингивит при интоксикации ртутью. По краю десны отмечается черная кайма, в некоторых случаях возможно появление изъязвлений. Пациенты отмечают металлический привкус во рту и гиперсаливацию. Наблюдаются также общие симптомы интоксикации.
Гингивит при интоксикации свинцом. По краю десны отмечается серая кайма, воспаление развивается в результате отложения соединений свинца в стенках сосудов. Проявлениям в полости рта могут сопутствовать симптомы интоксикации как, например, анемия, почечная колика, параличи периферических нервов, неврозы.
ХРОНИЧЕСКИЙ ГИНГИВИТ НЕУТОЧНЕННЫЙ (К05.19)
Используется для кодирования случаев клинического проявления хронического гингивита в результате другой неясной этиологии.
Острый пародонтит (К05.2)
Острый пародонтит возникает относительно редко. Чаще всего он является следствием острой травмы челюстно-лицевой области (ушиб, удар, подвывих, вывих зубов, перелом челюстей), приводящей к разрыву периодонтальной связки зуба. Острый травматический пародонтит часто наблюдают у детей раннего, младшего школьного возраста. Зубы подвижны, вертикальная и горизонтальная перкуссия резко болезненна. Визуально определяется ограниченная зона гиперемии, отека десны, нередко с нарушением целостности эпителия и соединительной ткани, наличием кровоизлияний. Присоединение вторичной инфекции может привести к развитию острого язвенно-некротического, реже - гнойного воспаления. В таких случаях нарастает боль, увеличивается отек тканей. Десневые сосочки, края раны изъязвляются. Подчелюстные лимфатические узлы увеличиваются, пальпация их болезненна. Иногда может сопровождаться образованием пародонтального абсцесса.
ПЕРИОДОНТАЛЬНЫЙ АБСЦЕСС (ПАРОДОНТАЛЬНЫЙ АБСЦЕСС) ДЕСНЕВОГО ПРОИСХОЖДЕНИЯ БЕЗ СВИЩА. ПЕРИОДОНТАЛЬНЫЙ АБСЦЕСС ДЕСНЕВОГО ПРОИСХОЖДЕНИЯ, НЕ СВЯЗАННЫЙ СО СВИЩОМ (К05.20)
Исключены: острый апикальный периодонтит пульпарного происхождения (К04.4); острый периапикальный абсцесс пульпарного происхождения (К04.6; К04.7).
ПЕРИОДОНТАЛЬНЫЙ АБСЦЕСС (ПАРОДОНТАЛЬНЫЙ АБСЦЕСС) ДЕСНЕВОГО ПРОИСХОЖДЕНИЯ СО СВИЩОМ (К05.21)
Исключены: острый апикальный периодонтит пульпарного происхождения (К04.4); острый периапикальный абсцесс пульпарного происхождения (К04.6; К04.7).
Пародонтальный абсцесс - это очаговое гнойное воспаление в тканях пародонта. В большинстве случаев причиной возникновения пародонтального абсцесса является нарушение оттока экссудата из пародонтального кармана. Экссудат, скапливаясь в замкнутом пространстве, приобретает гнойный характер, слизистая оболочка десны отекает, краснеет, появляется округлое выбухание. Все это способствует активному лизису окружающих тканей. Пациент жалуется на появление дискомфорта, затем боль в области пораженного участка, иногда может иррадиировать по ходу нервных окончаний. Пародонтальные абсцессы имеют тенденцию самостоятельно дренироваться через свищ либо через маргинальную десну.
Однако абсцедирование всегда является не более чем показателем фазъ обострения хронического воспаления в пародонте.
ОСТРЫЙ ПЕРИКОРОНИТ (К05.22)
Перикоронит - воспаление мягких тканей, окружающих коронку прорезывающегося третьего моляра нижней челюсти (зуба мудрости).
Этиология. Перикоронит возникает в результате активизации обычной микрофлоры полости рта. В ней преобладают анаэробные и факультативно-анаэробные виды бактерий, как в монокультуре, так и ассоциации.
Патогенез. Во время прорезывания нижнего зуба мудрости слизистая оболочка над медиальными буграми атрофируется, остальная часть коронки остается покрытой слизистой оболочкой - капюшоном. В перикоронарное пространство (пространство между коронкой зуба и внутренней поверхностью капюшона) попадают остатки пищи, клетки спущенного эпителия, слизь. Оптимальная температура, влажная среда, отсутствие света и кислорода создают благоприятные условия для развития микрофлоры. Хроническая травма слизистой оболочки капюшона во время жевания приводит к образованию на ее поверхности эрозий и декубитальных язв. В результате этого развиваются воспалительные явления в тканях, окружающих коронку не полностью прорезавшегося зуба мудрости.
Клиническая картина. По течению воспалительного процесса различают серозный и гнойный острый перикоронит. Больные жалуются на боль при жевании в области прорезывающегося зуба мудрости. Общее состояние удовлетворительное, температура тела нормальная. Определяются увеличенные и болезненные лимфатические узлы в поднижнечелюстной области. Открывание рта свободное. Слизистая оболочка, покрывающая зуб мудрости, капюшон, гиперемированная, отечная. При осмотре видны только один или оба медиальных бугра зуба. В некоторых случаях вся коронка зуба находится под капюшоном. Выделений из-под капюшона нет, пальпация его болезненна (рис. 13-1, см. цв. вклейку). Эта форма перикоронита протекает благоприятно и при своевременном лечении быстро купируется.
Острый гнойный перикоронит характеризуется сильной постоянной болью позади второго моляра, усиливающейся при жевании. Боль иррадиирует в ухо, висок. Появляется боль при глотании (зубная ангина). Общее состояние больного нарушается, температура тела повышается до 37,2-37,5 °С. Открывание рта становится болезненным. Поднижнечелюстные лимфатические узлы увеличены, болезненны при пальпации.
При осмотре слизистая оболочка вокруг зуба мудрости гиперемирована, отечна в области инфильтрированного капюшона. Гиперемия и отек слизистой оболочки распространяются на нёбно-язычные дужки, щеки, мягкое нёбо. При пальпации капюшона из-под него выделяется гнойное содержимое, возникает резкая боль (рис. 13-2, см. цв. вклейку).
На рентгенограмме нижней челюсти в боковой проекции обращают внимание на положение нижнего зуба мудрости, состояние его периодонта и окружающей кости, отношение его к ветви и каналу нижней челюсти (рис. 13-3).
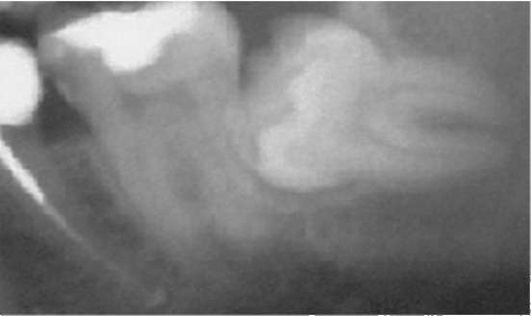
Рис. 13-3. Рентгенологическая картина ретенции зуба мудрости
Длительная травма капюшона и частые рецидивы приводят к хроническому воспалительному процессу, который протекает по типу хронического краевого периодонтита и хронического гингивита. Наблюдаются рост грануляционной ткани в области шейки зуба, рассасывание прилежащих участков кости. Вследствие этого у зуба мудрости образуется пародонтальный карман, над которым формируется отечный и набухший капюшон. Во время еды он подвергается постоянному травмированию, что усиливает воспаление, вызывая еще более выраженный отек и его утолщение. Ухудшается отток экссудата из перикоронарного пространства. В дальнейшем воспалительный процесс распространяется на клетчатку и надкостницу позадимолярной ямки, образуется гнойник. Возникает позадимолярный (ретромалярный) периостит или перикоронит.
Острый перикоронит может перейти в хроническую форму, при которой воспалительные явления полностью не стихают, нередко возникают обострения. Во время ремиссии жалоб не бывает.
Определяется увеличенный, слегка болезненный поднижнечелюстной лимфатический узел или узлы.
Открывание рта слегка ограничено, слизистая оболочка, покрывающая зуб мудрости, гиперемирована, незначительно болезненна при пальпации.
На рентгенограмме боковой проекции нижней челюсти при хроническом процессе характерна резорбция кости чаще в виде широкой щели у шейки зуба и по ходу корня, нередко в виде полулуния (рис. 13-4).
Лечение острого и хронического перикоронита хирургическое. При серозной форме перикоронита эффективно промывание перикоронарного пространства растворами антисептиков.
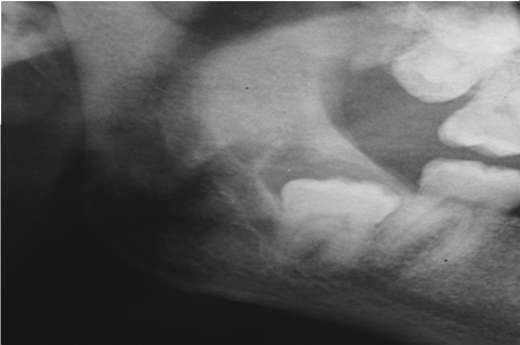
Рис. 13-4. Рентгенологическая картина ретенции зуба мудрости с полулунным очагом деструкции кости в проекции коронки
При гнойном перикороните проводят операцию перикоронаротомии - рассечение капюшона, прикрывающего коронку зуба или его дистальную часть. Под рассеченный капюшон вводят небольшую тонкую полоску марли, пропитанной раствором Йодоформа♠.
Назначают тепловые процедуры в виде ванночек с гипертоническим раствором, ко 2-3-му дню назначают физические методы лечения - ультравысокую частоту, микроволновую терапию по 5-7 процедур, излучение гелий-неонового лазера. При регионарном лимфадените показаны наружные мазевые повязки с диметилсульфоксидом (Димексидом♠). Назначают антибиотики, нестероидные противовоспалительные средства в течение 5 сут.
После стихания воспалительных явлений необходимо на основании клинических и рентгенологических данных решить вопрос о дальнейшей судьбе зуба мудрости. Если зуб расположен правильно и для него в альвеолярной части челюсти достаточно места, то причиной затрудненного прорезывания является плотная слизистая оболочка, покрывающая его коронку. В этих случаях проводят иссечение капюшона до полного обнажения зуба. Эту операцию осуществляют под проводниковым и инфильтрационным обезболиванием. Слизистую оболочку иссекают скальпелем или изогнутыми ножницами, можно использовать конхотом, лазерный скальпель, применить криодеструкцию.
При неправильном положении зуба, недостатке места в альвеолярной части челюсти, деструкции костной ткани у шейки зуба и по ходу корня, рецидивах воспалительного процесса зуб мудрости удаляют.
ДРУГОЙ УТОЧНЕННЫЙ ОСТРЫЙ ПАРОДОНТИТ (К05.28)
К другому уточненному острому пародонтиту можно отнести язвенный пародонтит, развивающийся как осложнение язвенного гингивита в отсутствие адекватного лечения и на фоне резкого снижения резистентности организма. Для клинической картины язвенного пародонтита характерны резко выраженный болевой синдром, галитоз, большое количество мягкого зубного налета, некроз десневых сосочков, который быстро распространяется на глубже расположенные ткани, нарушается зубо-десневое соединение, развивается деструкция костной ткани межзубных перегородок. Однако глубина зондирования может быть незначительной, поскольку потеря прикрепления сопровождается некрозом тканей десны. Язвенный пародонтит редко бывает генерализованным, чаще встречаются локализованные формы.
ОСТРЫЙ ПАРОДОНТИТ НЕУТОЧНЕННЫЙ (К05.29)
Диагноз используется для идентификации острого пародонтита неясного происхождения.
Хронический пародонтит (К05.3)
ЛОКАЛИЗОВАННЫЙ ПАРОДОНТИТ (К05.30)
Дифференцирование всех форм поражения пародонта по мере их распространенности - то ли это процесс очаговый, то ли - генерализованный - до сих пор остается вопросом дискутабельным. На сегодня международное сообщество пришло к весьма неустойчивому соглашению, а именно: в качестве главного критерия такого дифференцирования было решено взять отношение зубов с пораженным пародонтом к числу имеющихся зубов.
К очаговым формам хронического пародонтита (как, собственно, и гингивита) относят поражения, когда в процесс вовлечено не более 30% всех имеющихся зубов.
Генерализованным следует считать поражение, распространяющееся на большее в процентном соотношении количество зубов.
Как уже сказано, этот критерий весьма условный, особенно если учитывать, что сами хронические формы поражения - генерализованные и очаговые - имеют принципиально разные причины. Отягощающими факторами течения хронического пародонтита чаще всего являются местные факторы: нарушения прикрепления уздечек губ, языка и тяжи в боковых участках переходных складок, мелкое преддверие полости рта, дефекты пломбирования зубов (отсутствие точечного контактного пункта, отсутствие экватора зуба, нависающие края пломбы и т.д.), дефекты протезирования зубов и челюстей (широкий край коронки, «длинная» коронка, мостовидный протез большой протяженности, консольный протез, частичный съемный протез с плохой фиксацией и т.д.), дефекты ортодонтического характера, аномалии положения и скученность зубов, нарушение прикуса и т.д.
ГЕНЕРАЛИЗОВАННЫЙ ПАРОДОНТИТ (К05.31)
В свете сказанного генерализованным можно считать хронический воспалительный процесс в пародонте, при котором пародонт поражен в области более 30% имеющихся зубов.
Пародонтит - это воспаление тканей пародонта, характеризующееся деструкцией связочного аппарата периодонта и альвеолярной кости.
При пародонтите происходит разрушение зубодесневого соединения, эпителий десневой борозды и соединительный эпителий замещаются ротовым, происходит разрастание грануляционной ткани, деструкция связочного аппарата периодонта и костной ткани альвеолярного отростка, вследствие чего формируется пародонтальный карман - главный отличительный признак пародонтита. В возрасте старше 35 лет пародонтит обнаруживают у 80-100% лиц. После 50 лет он является основной причиной потери зубов.
Этиология и патогенез. Причины распространения воспаления десны на подлежащие ткани окончательно не выяснены. Принято считать, что важную роль играет усиление повреждающего действия микробных скоплений десневой борозды по мере как простого увеличения количества микробных масс, так и увеличения в их составе наиболее патогенных форм. Однако для реализации их разрушающего потенциала недостаточно только перечисленных изменений микробного состава. Необходимо снижение резистентности организма.
По мере увеличения времени нахождения налета бляшек в их глубоких отделах идет рост анаэробов, токсины и ферменты которых обладают значительным разрушающим действием на все структуры пародонта. Эти токсины увеличивают проницаемость эпителия. В результате утрачиваются его барьерные свойства, создаются условия для проникновения через эпителий не только токсинов, но и бактерий. Наиболее патогенное влияние оказывает поддесневая биопленка.
При том, что эта теория микробного повреждения на сегодня практически является общепринятой, многочисленные наблюдения и результаты продольных эпидемиологических обследований не позволяют так прямолинейно объяснять связь между присутствием микроорганизмов и степенью повреждения пародонтальных тканей.
Обнаруживаемое существенное различие между количественным присутствием повреждающего микробного фактора и выраженностью тканевого повреждения исследователи объясняют модифицирующим влиянием различных общих воздействий, и в первую очередь иммунного механизма.
Из местных факторов в прогрессировании патологических изменений в пародонте имеют значение аномалии прикуса, положения отдельных зубов, окклюзионная травма, наличие ретенционных пунктов, придесневая деминерализация зубов, то есть факторы, способствующие ретенции налета. В меньшей степени на это влияют структура пищи, (мягкая, не способствующая самоочищению зубов и нормальной нагрузке при жевании), вредные привычки (жевание на одной стороне челюстей, то есть функциональная недогрузка или перегрузка в других участках), экологические, профессиональные вредности. Однако главную роль играют неудовлетворительная гигиена полости рта, состояние иммунной системы и неспецифические факторы защиты.
Клиническая картина. Проявления пародонтита разнообразны и зависят от характера течения заболевания, тяжести патологического процесса и других причин.
В основе многочисленных клинических симптомов, обусловливающих разнообразие проявлений пародонтита, лежит степень деструкции костной ткани альвеолярного отростка и интенсивность воспалительной тканевой реакции. Именно эти признаки определяют появление других симптомов: формирования и глубины карманов, подвижности и перемещения зубов, гноетечения, абсцедирования и т.д.
Хронический пародонтит развивается под действием микробного фактора. При этом степень задействованности различных общих (защитных и отягощающих) факторов (специфической и неспецифической защиты, системных заболеваний) бывает разной: от очень значительной до минимальной. Хронический пародонтит всегда развивается на основе предшествующего гингивита.
Характерно, что сами пациенты, в подавляющем большинстве уже привыкшие к субъективным ощущениям при начальных воспалительных поражениях пародонта (кровоточивости десен, неприятным ощущениям по утрам в виде липкой, ржавого цвета слюны), связывают начало пародонтита с новыми, более серьезными ощущениями. Именно поэтому для них начальные признаки - это расхождение верхних резцов, что влечет за собой существенный косметический дефект, особенно для женщин; подвижность зубов, обычно весьма выраженная на момент обращения (II-III степени), когда возникает ощутимая боль при жевании; боль при чистке зубов или от химических и температурных раздражителей вследствие рецессии десны и обнажения корней зубов. Неприятный запах изо рта - причина обращения к врачу лишь в случаях, когда пациенту говорят об этом окружающие. Наиболее же весомая причина обращения - обострение хронического пародонтита: появление видимых самому пациенту абсцессов, явного гноетечения, особенно изъязвление десневого края и связанные с этим болевые ощущения, уже воспринимаемый самими пациентами резкий гнилостный запах изо рта, а иногда и существенное ухудшение общего состояния.
Клиническая картина, с которой сталкиваются специалисты в момент первичного обращения пациентов (чаще уже при пародонтите средней либо тяжелой степени), весьма характерная. Как правило, есть различное, но чаще значительное отложение зубного камня и зубного налета. Определяют пародонтальные карманы глубиной более 4 мм, подвижность зубов различной степени, которая зависит как от степени резорбции костной ткани, так и от фазы воспаления и от предшествующих травматических моментов, воспалительные изменения десны разной интенсивности и характера, определяется серозная или гнойная экссудация из пародонтальных карманов. В силу подвижности и вторичного перемещения зубов часто определяют нарушения формы зубных рядов и прикуса.
Диагностика. Описанные изменения позволяют специалисту достаточно точно поставить предварительный диагноз на основании осмотра и элементарного зондирования пародонтальных карманов. Дополнительные лабораторные и функциональные методы позволяют представить более детальную картину поражения для обоснованного планирования лечебных вмешательств, а в редких случаях - поставить другой, более серьезный диагноз (например, опухолевого поражения), замаскированный поверхностными воспалительными и деструктивными изменениями, характерными для пародонтита.
Из дополнительных методов обследования при пародонтите наиболее важна рентгенография, позволяющая не только оценивать степень деструкции костной ткани, но и определять вид изменений костной ткани. Обычно используют ортопантомографию, панорамную, внутриротовую контактную и интерпроксимальную рентгенографию.
В ряде случаев незаменима компьютерная томография, позволяющая представить трехмерное изображение костных структур.
Помимо индексов гигиены, определяют пародонтальный индекс Рассела, индексы Мюлеманна, Рамфьорда. Для оценки подвижности зубов используют индекс Миллера; состояние фуркаций определяют по методикам Хемпа и Тарноу-Флетчера.
Состояние гемодинамики, сосудистого, в том числе микроциркуляторного, русла пародонта оценивают с помощью реопародонтографии, лазерной или ультразвуковой допплеровской флоуметрии; выраженность гипоксии - полярографическим методом по напряжению О2 в десне. Эхоостеометрия и денситометрия позволяют определить плотность костной ткани в процессе лечения. Перечисленные функциональные методы дают возможность объективно оценить не только местный статус, но и динамику процесса во времени. Однако их преимущественно используют только в научных целях, поскольку клиницистам обычно бывает достаточно констатации вышеприведенных клинических симптомов и данных рентгенологических исследований.
На основании клинических и ряда лабораторных признаков патологии можно характеризовать активность течения хронического пародонтита и степень тяжести. Главный клинический признак тяжести процесса - потеря зубодесневого соединения: легкая степень - до 4 мм; средняя - от 4 до 6 мм; тяжелая - свыше 6 мм. Приемлемый в клинической практике аналог потери зубодесневого прикрепления (соединения) - глубина карманов при отсутствии явлений гиперплазии (разница между уровнем прикрепления и глубиной кармана примерно 1,0-1,5 мм).
Обострение хронического пародонтита может быть связано как с накоплением повреждающих продуктов скоплений микроорганизмов, так и со снижением активности факторов защиты от них при даже временном ухудшении общего состояния больного вследствие инфекционных (пневмония, грипп и др.), сердечно-сосудистых и других заболеваний сахарного диабета, а также из-за функциональной перегрузки отдельных групп зубов.
Фаза обострения хронического пародонтита характеризуется резкой, пульсирующей подобно пульпитной болью, резкой кровоточивостью десен не только при чистке зубов, но и при приеме пищи. Зачастую страдает общее состояние: возможны головная боль, слабость, повышение температуры тела и другие признаки интоксикации. Десна ярко гиперемирована, из пародонтальных карманов выделяется гной, зубы подвижны, перкуссия может быть болезненной. Как правило, имеются обильные отложения зубного камня, мягкого налета. Наряду с описанными изменениями часто возникают пародонтальные абсцессы. В тяжелых случаях возможно изменение картины крови: увеличение скорости оседания эритроцитов, небольшой лейкоцитоз, сдвиг лейкоцитарной формулы влево. Подчелюстные лимфатические узлы всегда болезненны и увеличены.
Ремиссия хронического пародонтита возможна только в результате комплексного лечения с использованием медикаментозных, хирургических, ортопедических и других методов. Клиническая ремиссия наступает раньше, чем ее выявляют рентгенологически.
В стадии ремиссии больные, как правило, жалоб не предъявляют. В результате лечения исчезают кровоточивость десен и запах изо рта, десна приобретает нормальный цвет, структуру и конфигурацию, патологическая подвижность зубов и глубина пародонтальных карманов уменьшаются. Десна обычно становится бледно-розового цвета, плотно прилежит к поверхности зуба, при зондировании не выявляют кровоточивость десен. Индексы, отражающие интенсивность воспаления, значительно снижаются. За счет этого уменьшаются и значения пародонтальных индексов. Улучшается жевательная функция, качество жизни пациентов.
На рентгенограммах (по сравнению с исходными) отмечают уплотнение костной ткани, исчезновение или уменьшение очагов остеопороза.
Дифференциальную диагностику пародонтита легкой степени в стадии ремиссии следует проводить с пародонтозом, возрастными изменениями костной ткани (инволютивными изменениями). Хронический пародонтит легкой степени в стадии активного течения следует отличать от хронического катарального гингивита; тяжелую форму пародонтита, особенно у лиц молодого возраста, - от поражений пародонта, обусловленных общей соматической патологией, синдромом приобретенного иммунодефицита; фазу абсцедирования пародонтита - от периостита вследствие обострения хронического верхушечного периодонтита.
Лечение. Выбор методов и средств лечения пародонтита зависит от тяжести клинического течения и общего состояния больного.
При обострении хронического пародонтита требуется экстренное лечение. При наличии абсцесса после тщательной антисептической обработки полости рта выполняют гингивотомию под инфильтрационной или проводниковой анестезией. Из средств общего воздействия следует отдавать предпочтение сочетанию антибиотиков с тинидазолом, метронидазолом: амоксициллин 0,25 г + тинидазол по 1 таблетке. Каждые 15 мин - в течение 45 мин (либо метронидазол 0,250 г 3 раза в день в течение 7 дней). В целях десенсибилизации показаны лоратадин или мебгидролин (Диазолин♠). Для полоскания и ротовых ванночек рекомендуют хлоргексидин, листерин, Мирамистин♠ и другие антисептики. Обосновано применение Пародонтоцида♠. После стихания острых воспалительных явлений лечение проводят по обычной схеме в определенной последовательности и с учетом особенностей клинических проявлений патологии. Целый ряд лечебных вмешательств является обязательным для всех форм и тяжести течения пародонтита, в первую очередь - устранение местных травматических факторов: удаление зубных отложений, супраконтактов.
Хирургический этап при лечении пародонтита средней и тяжелой степени является обязательным, подробно он будет представлен дальше. Однако следует помнить, что, независимо от планируемого вида хирургического вмешательства, эффект может быть достигнут и сохранен во времени только в случае строгого соблюдения правил предоперационной подготовки и послеоперационного ведения пациентов.
Устранение пародонтального кармана - главная задача специалиста. Как уже сказано, этому предшествует медикаментозная обработка пародонтального кармана. В сочетании с удалением зубных отложений и выравниванием поверхностей корней (SRP) это можно расценивать и как самостоятельное лечение, и как подготовительный этап перед хирургическим вмешательством. Для медикаментозной обработки рта следует использовать весь описанный арсенал противовоспалительных и антимикробных средств [хлоргексидин, метронидазол + хлоргексидин (Метрогил Дента♠), Пародонтоцид♠ , препараты Сангвиритрина♠ - растительного антибиотика широкого спектра действия]. Учащение случаев аллергических реакций на химиопрепараты, а также их негативное влияние на экосистему полости рта объясняет целесообразность применения препаратов бактерий (лактобактерии ацидофильные, бифидобактерии бифидум), антигомотоксичных средств (Траумель С♠ и др.), озона, оксида азота.
В отношении иммунокорректоров врач-стоматолог должен четко осознавать, что, несмотря на многочисленные рекомендации по применению этой группы препаратов (Суперлимф♠, тимуса экстракт и др.), назначать их он может только по согласованию со специалистом соответствующего профиля!!!
ХРОНИЧЕСКИЙ ПЕРИКОРОНИТ (К05.32)
Частое травмирование капюшона и рецидивы воспаления приводят к хроническому воспалительному процессу в области ретенированных и дистопированных зубов мудрости. При хроническом перикороните наблюдается как бы порочный круг. Отечный и набухший капюшон во время еды подвергается постоянному травмированию. Травма усиливает воспаление, вызывая еще более выраженный отек и утолщение капюшона. Ухудшается отток экссудата из перикоронарного пространства. Начинается обострение хронического процесса, клиническая картина которого аналогична острому перикорониту. Возникший впервые острый перикоронит при частых обострениях и без своевременного лечения приобретает хроническое течение. При хронизации процесса воспалительные явления полностью не стихают, нередко возникают гнойные обострения.
УТОЛЩЕННЫЙ ФОЛЛИКУЛ (ГИПЕРТРОФИЯ СОСОЧКА) (К05.33)
Увеличение тканей десны (гипертрофия сосочка) может быть связана с преобладанием фазы пролиферации. В результате длительно существующего местного травмирующего фактора происходит разрастание десны и увеличение ее объема, что приводит к гипертрофии межзубного сосочка.
ДРУГОЙ УТОЧНЕННЫЙ ХРОНИЧЕСКИЙ ПАРОДОНТИТ (К05.3)
К этой группе заболеваний пародонта относят хронический пародонтит, ассоциированный с различными системными заболеваниями. Клиническая картина этой патологии значительно не отличается от хронического генерализованного пародонтита у взрослых, однако носит только генерализованный характер. Среди системных заболеваний, наиболее часто манифестирующих патологическим процессом в пародонте, выделяют сахарный диабет, патологию гипофизарно-надпочечниковой системы, заболевания ЖКТ (особенно язвенную болезнь желудка и двенадцатиперстной кишки), заболевания почек и печени, различные гипо- и авитаминозы, нарушения липидного обмена и стресс.
ХРОНИЧЕСКИЙ ПАРОДОНТИТ НЕУТОЧНЕННЫЙ (К05.39)
В отечественной литературе рассматривается как АФП.
Эпидемиология агрессивных форм пародонтита. Согласно данным эпидемиологических исследований, в структуре заболеваний пародонта АФП занимают не более 5-10%.
Этиология и патогенез. На сегодня в развитии АФП наиболее обоснована роль микробных и иммунных факторов. Основное значение принадлежит Aggregati-bacter actinomycetemcomitans (A.a), Prevotella intermedia (P.i), Porphyromonas gingivalis (P.g) и ряду других микроорганизмов, которые отличаются наиболее высокой агрессивностью и способностью проникать в ткани пародонта и присутствие которых наиболее часто определяют при этих поражениях. Скорее всего, правомерно говорить о своеобразных ассоциациях микроорганизмов, обусловливающих суммарный либо потенцированный, взаимоусиливающий повреждающий эффект.
В пользу правомерности такого предположения говорит отсутствие резких изменений видового состава микрофлоры пародонтальных карманов при лечении больных с АФП, относительная ее стабильность даже в период ремиссии. Следовательно, резонно говорить об одновременном угнетении местного клеточного иммунитета и местной неспецифической защиты в ответ на внедрение агрессивной патогенной микрофлоры. При этом недостаточная активность нейтрофилов в отношении А.а. объясняется их дефектом, точнее, отсутствием цитохрома С, поэтому при взаимодействии хемотаксических рецепторов ПМЯЛ с хемотактическими молекулами не происходит «кислородного взрыва» и выброса синглентного кислорода, который уничтожает А.а. Агрессивное течение процесса определяет и то, что микрофлора пародонтальных карманов у пациентов с АФП отличается в большинстве случаев сниженной чувствительностью к антибиотикам.
Как правило, АФП характеризуется минимально выраженной воспалительной реакцией при интенсивной деструкции костной ткани, что объясняет нарушение механизмов местного иммунитета и функционального состояния ПМЯЛ, то есть системный характер патологии, что наблюдают у 75-83% пациентов с АФП.
Данные о роли наследственного фактора в возникновении АФП (повышенная экспрессия главного комплекса гистосовместимости HLA-A9 и DR4 в сравнении с типичной формой) интересны, но пока они немногочисленны и весьма противоречивы.
Привлекают внимание данные о нарушениях структуры и функций клеточных мембран, особенностях свободнорадикального окисления, поскольку они могут быть реально использованы специалистами для выбора действенных лекарственных комбинаций.
Заслуживает внимания и более высокая частота нарушений анатомо-топографических соотношений тканей пародонта и анатомического строения зубов по сравнению с типичными формами пародонтита: нарушение строения преддверия полости рта, патология прикуса, супраконтакты и отсутствие истираемости эмалевых бугров отмечают в 2,0-2,5 раза чаще, а корни зубов, особенно моляров, у пациентов с АФП короткие, незначительно изогнуты либо прямые, конусовидно сходящиеся в области верхушек. Эти особенности могут быть одной из причин ускоренной деструкции тканей пародонта при одинаковой интенсивности повреждающего микробного фактора и в определенной мере определять прогноз течения АФП.
Клиническая картина. Атипичность АФП проявляется не только возрастом, в котором они возникают, но и в клинической картине. В частности, подвижность зубов, рентгенологически и клинически выявляемая резкая резорбция костной ткани зачастую не сопровождаются адекватной воспалительной реакцией и происходят при незначительном скоплении мягкого зубного налета. Такое несоответствие имеет свое объяснение для каждой из форм. При препубертатном пародонтите, напротив, как раз воспалительные явления и подвижность зубов молочного прикуса очень выражены. Такое активное начало и течение процесса обусловлено резко сниженной гуморальной и клеточной защитой либо врожденным поражением функциональной активности нейтрофилов вследствие наличия тяжелых соматических заболеваний (хроническая или циклическая нейтропения). Выделяют две клинические формы препубертатного пародонтита: очаговую, или локализованную, и генерализованную. Заболевание наиболее часто встречают у девочек после прорезывания молочных зубов. При локализованной форме деструкция тканей пародонта протекает не так стремительно, и эта форма заболевания обычно хорошо поддается лечению.
При локализованном юношеском пародонтите ареактивность можно объяснить специфичностью причинного микробного фактора: Aggregatibacter actinimycetemcomitans (А.а.), обладая мощным повреждающим потенциалом в отношении тканей, в то же время подавляет хемотаксис нейтрофилов вследствие выделения им лейкотоксина. Диагноз локализованного юношеского пародонтита может быть поставлен, если есть пародонтальные карманы глубиной более 4 мм в области не менее двух постоянных резцов или первых моляров у подростков в возрасте от 13 до 17 лет, не страдающих системными заболеваниями. Для генерализованного юношеского пародонтита характерна потеря прикрепления более 5 мм в области как минимум восьми постоянных зубов. При этом генерализацию процесса определяет агрессивное влияние присоединившихся P.g., P.i.
Атипичность АФП проявляется тем, что активное разрушение тканей пародонта начинается в молодом возрасте: с 17-20 лет, практически не поддается лечению с помощью традиционных средств и отличается крайне неблагоприятным прогнозом.
Клиническая картина АФП отличается рядом признаков: деструктивные изменения в тканях пародонта начинаются в постювенильном или молодом возрасте; генерализованное разрушение костного субстрата при неадекватно умеренной в большинстве случаев воспалительной реакции в тканях пародонта; более тяжелое поражение пародонта по сравнению с пациентами аналогичного возраста при сопоставимом скоплении зубного налета; неэффективность либо незначительный и кратковременный эффект от проводимого ранее лечения. Первый симптом ВЗП (кровоточивость десен при чистке зубов) появляется у пациентов за 5-6 лет до явлений выраженной деструкции костной ткани. Обычно пациенты обращаются в клинику уже на поздних стадиях заболевания, связывая подвижность и перемещение зубов с началом болезни пародонта, поэтому нельзя с уверенностью утверждать, что предшествует заболеванию: либо банальный гингивит, либо же ювенильный пародонтит.
Течение заболевания волнообразное, с периодами частых обострений (чаще 1 раза в 3 мес) и коротких ремиссий.
Диагностика. Диагноз АФП может быть поставлен на основании очень тщательного анамнеза и данных клинического обследования, рентгенологического, а при возможности - микробиологического и иммунологического исследований. Для АФП характерны:
-
отсутствие параллелизма между активностью воспаления и глубиной деструктивных изменений в тканях пародонта;
-
иногда заболевание сопровождается системными проявлениями, такими как понижение массы тела, депрессия и общее недомогание;
-
при фазово-контрастной микроскопии в составе микрофлоры пародонтальных карманов пациентов с АФП отмечают преобладание подвижных и извитых форм факультативных анаэробов; коэффициент устойчивости микроорганизмов (соотношение неподвижных и подвижных форм микроорганизмов) уменьшается в среднем более чем в 3 раза по сравнению с нормой; у 80% пациентов и более микрофлора пародонтальных карманов устойчива к антибиотикам;
-
при иммунологическом исследовании периферической крови пациентов с АФП выявляют нарушения в иммунном статусе: устойчивое понижение в 1,5-2 раза иммунорегуляторного индекса (соотношение хелперных и супрессорных популяций Т-лимфоцитов), который, в отличие от типичных форм пародонтита, не претерпевает достоверных изменений в ходе лечения;
-
при рентгенологическом исследовании (ортопантомография) определяют генерализованное поражение костной ткани альвеолярных отростков челюстей, обширные очаги остеопороза с размытыми нечеткими границами, что косвенно свидетельствует об активности воспалительно-деструктивного процесса. Но следует помнить, что данные клинического состояния тканей пародонта и рентгенологическая картина не совпадают более чем в 50% наблюдений.
АФП дифференцируют с типичным генерализованным пародонтитом взрослых. АФП возникают в молодом возрасте, пародонтит взрослых - после 35 лет; при АФП количество местных факторов зубного налета и камня не соответствует тяжести поражения пародонта.
Необходимо дифференцировать АФП с язвенным пародонтитом при синдроме приобретенного иммунодефицита. АФП дифференцируют не только с приобретенными тяжелыми патологиями, но и с врожденными заболеваниями, при которых выявляют нарушения функциональной активности ПМЯЛ: хроническая гранулематозная болезнь, синдром Чедиака-Хигаси, дефицит лейкоцитарной адгезии, недостаточность лейкоцитарных гранул, «ленивый лейкоцит», болезнь Дауна, синдром Лефевра-Папийона и др.
Лечение. При составлении плана лечения необходимо учитывать два ведущих фактора: микробный и травматический.
Основные тактические подходы к лечению АФП не отличаются от таковых в отношении хронического пародонтита и включают мотивацию пациента к проведению оптимальной гигиены полости рта, поэтапное механическое инструментальное удаление над- и поддесневых зубных отложений с последующим сглаживанием поверхности корня и кюретажем пародонтальных карманов, адекватную антибиотикотерапию; комплекс хирургических вмешательств и поддерживающее лечение.
Кроме того, в силу вышеприведенных особенностей определение чувствительности микрофлоры к антибиотикам, функциональной активности нейтрофилов и консультация у специалистов общего профиля для пациентов с АФП обязательны.
Антибиотики при наличии возможности следует выбирать на основании результатов антибиотикограмм. При отсутствии такой возможности следует выбирать препараты, наиболее эффективные по отношению к А.а., Р.g., Р.i. При препубертатном пародонтите обоснованы амоксициллин или амоксициллин + клавулановая кислота в дозах согласно возрасту. При локализованном юношеском пародонтите - доксициклин по 100 мг 2 раза в день в течение 2 нед (как возможная альтернатива тетрациклину) с нистатином по 250 мг 4 раза в день - 15-28 дней или метронидазол по 250 мг 3 раза в день - 10 дней, комбинированное использование метронидазола по 250 мг и амоксициллина по 375 мг 3 раза в день в течение 7 дней.
Следует сказать, что на сегодня появились более эффективные и не требующие столь длительного применения препараты.
В частности, лучшей альтернативой тетрациклину до недавнего времени является доксициклин, который и эффективнее, и более независим от приема пищи, предназначенный также для детей и подростков.
Что касается антигрибковых препаратов, то устоявшаяся схема совместного их назначения с антибиотиками подтверждена временем. Одновременно и в этом отношении следует использовать более эффективные аналоги нистатина (его эффективность рядом врачей отрицается вообще - в связи со сформировавшейся устойчивостью грибов, в то время как другие специалисты находят и по настоящее время данный препарат вполне эффективным).
В связи со сказанным представляется целесообразным дать наиболее знакомые схемы применения антибактериальных препаратов и одновременно привести новые - для того чтобы врачи имели возможность выбора и варьирования средств.
Что касается метронидазола, то он широко применяется по настоящее время, хотя отличается очень горьким вкусом, подавляет чувствительность вкусовых рецепторов на длительное после завершения приема время, негативно действует на печень и желудок - особенно при длительном применении. Поэтому следует перейти на более широкое применение именно тинидазола либо его сочетание с доксициклином в такой же дозировке, либо препараты метронидазола: тинидазол по схеме в сочетании с местным введением в пародонтальный карман на 30 мин геля Метрогил Дента♠ на протяжении 10 дней. При быстропрогрессирующем пародонтите - тетрациклин по 0,25 г 4 раза в день с нистатином по 500 000 ЕД или разовом назначении флуконазола на протяжении 14-21 дней (в зависимости от клинической динамики) либо тинидазол (при отсутствии противопоказаний со стороны печени) по схеме: после приема пищи по 1 таблетке через каждые 15 мин, всего 4 таблетки - 1 раз (!). У пациентов с локализованным юношеским и быстропрогрессирующим пародонтитом на стадии обострения рекомендуют использовать антибиотики из группы макролидов: азитромицин по 500 мг 1 раз в день в течение 3-5 дней; рокситромицин по 150 мг 2 раза в день в течение 10 дней; для профилактики кандидоза - флуконазол (Дифлюкан♠) 1 капсула или таблетка - однократно.
Пациентам с дисбиотическими нарушениями, а также для профилактики их развития рекомендуют применение таблетированных форм пробиотиков: бифидобактерии бифидум, лактобактерии ацидофильные (Ацилакт♠), Флора-Дофилус - по 10 доз в день в течение 14 дней при активной фазе лечения; по 5 доз в день в течение 1 мес во время поддерживающего лечения.
Второй этап лечения - хирургический. Главная задача хирургического лечения при пародонтите состоит в устранении пародонтальных карманов и восстановлении (в различной степени) утраченной кости альвеолярных отростков и величины зубодесневого прикрепления, а также коррекции мягких тканей преддверия полости рта (патологически прикрепленных и постоянно оказывающих травматическое действие на состояние прикрепленной десны, уздечек, губ и языка, тяжей слизистой оболочки переходных складок), и увеличении зоны прикрепленной кератинизированной десны.
Третий этап лечения пациентов с АФП предусматривает проведение поддерживающей терапии лечения с целью длительного сохранения стабильного состояния тканей пародонта после активного лечения 4 раза в год.
Систематическое наблюдение за пациентами и своевременное корригирующее лечение позволяет у лиц с АФП добиться достаточно ощутимых результатов.
Пародонтоз (К05.4)
Этиология и патогенез. В происхождении пародонтоза, по-видимому, ведущее значение имеют общие (системные) факторы. Именно поэтому изменения в тканях пародонта - местное проявление системной дистрофии. В число системных факторов могут входить заболевания внутренних органов и систем (атеросклероз, гипертоническая болезнь, вегетососудистая дистония и др.), нейрогенные дистрофии, а также проявления системной, в том числе при экстремальных воздействиях (гипоксия, гиподинамия и др.).
Патогенетические механизмы пародонтоза заключаются в нарушении трофики костной ткани, периодонта (задержка обновления тканевых структур, нарушение метаболизма белка, минерального и других видов обмена). В отличие от воспалительных заболеваний, при пародонтозе гипоксия первична.
Клиническая картина, диагностика. Пародонтоз относят к заболеваниям первично-дистрофического характера. Он встречается нечасто (5-10%).
Пародонтоз не вызывает болевых и других ощущений, поэтому больные, как правило, не обращаются к врачу. При средней и тяжелой степени заболевание может осложняться воспалением десны и фактически трансформируется в пародонтит, который характеризуется преимущественно горизонтальной, достаточно равномерной атрофией кости, равномерным обнажением шеек зубов, клиновидными дефектами и неглубокими, приблизительно равной глубины пародонтальными карманами.
Наиболее характерны следующие клинико-диагностические признаки пародонтоза:
-
на рентгенограммах не выявляют воспалительной деструкции костной ткани. Отмечают, как правило, равномерное снижение высоты межзубной перегородки (горизонтальная атрофия);
-
нередко сочетание с патологией твердых тканей зуба некариозного происхождения (эрозия эмали, патологическая стертость, клиновидные дефекты);
-
наличие заболеваний сердечно-сосудистой системы (атеросклероз и др.), эндокринных, обменных нарушений. Картина пародонтоза, осложненного воспалением, приведена выше.
Клинические проявления пародонтоза скупы. Некоторые больные отмечают неприятные ощущения в десне, чувство зуда, но чаще обращаются за помощью к врачу в связи с гиперестезией тканей зуба. Иногда больных беспокоит как бы удлинение зуба за счет ретракции десны и обнажения корня зуба. Такие изменения развиваются исподволь, медленно. При осмотре на зубах обычно не обнаруживают налета микроорганизмов (при окрашивании зубов), отложения зубного камня незначительны. Десна бледно окрашена, плотно прилежит к поверхности зуба, кармана нет. Кровоточивости при зондировании десневой бороздки не наблюдают. Такое состояние десны подтверждают результатами витальной микроскопии (уменьшение количества капилляров в поле зрения, изменение их конфигурации).
На реопародонтограммах отмечают повышение тонического напряжения сосудов и структурные изменения, соответствующие склеротическим. О выраженной гипоксии свидетельствуют данные полярографии (значительное снижение парциального давления кислорода в десне). Нередко определяют эрозии эмали, клиновидные дефекты, патологическую стираемость твердых тканей зубов, их гиперестезию. Индекс гигиены в большинстве случаев в пределах нормы. Все дополнительные пробы, выявляющие воспаление и положительные при гингивите и пародонтите (папиллярно-маргинально-альвеолярный индекс, количество десневой жидкости и др.), при пародонтозе отрицательны.
На рентгенограммах (панорамные, ортопантомограмма) выявляют очаги остеопороза и равномерное снижение высоты межзубных перегородок при сохранении плотности костной ткани, очаги остеопороза и остеосклероза в глубоких отделах альвеолярного отростка (дисгармоничная перестройка костной ткани).
Пародонтоз следует отличать прежде всего от пародонтита в стадии ремиссии и инволютивных изменений костной ткани альвеолярного отростка.
При наслоении воспалительных явлений все приведенные показатели изменяются и становятся сходными с таковыми при пародонтите, однако дистрофический компонент и связанные с ним метаболические изменения выражены более значимо.
Лечение пародонтоза целесообразно проводить в два этапа. Первый включает симптоматическое лечение:
-
лечение гиперестезии с помощью методик глубокого фторирования, пленок с натрия хлоридом и калия хлоридом, с кальция гидроксифосфатом (гидрокси-апатитом), натрия фторида (фторлак - противокариесное профилактическое средство), фтористых гелей, компосилаρ, реминерализирующих растворов;
-
пломбирование эрозий эмали, клиновидных дефектов композитами;
Второй этап предполагает активацию микроциркуляции в тканях пародонта и как следствие - устранение гипоксии и нормализацию метаболических процессов в тканях. Вопрос о выборе лекарственных средств, продолжительности курсов лечения следует согласовывать с лечащим терапевтом. Целесообразно использовать по согласованию с терапевтом и эндокринологом антисклеротические [левастатин (Мевакор♠), диоскореи ниппонской корневищ с корнями экстракт (Полиспонин♠) и др.] и вазотропные [пентоксифиллин (Трентал♠), аденозина фосфат (Фосфадена таблетки♠), пирикарбат (Пармидина таблетки♠), витамин Е и др.] препараты. Очень перспективным представляется использование озонотерапии как в виде аппликации озоносодержащих растворов, так и их подслизистого введения (см. раздел «Агрессивные формы пародонтита»).
Другие болезни пародонта (К05.5)
Другие болезни пародонта рассматриваются в следующих разделах «Симптомы и синдромы, проявляющиеся в тканях пародонта», «Поражения пародонта при заболеваниях слизистой оболочки полости рта и системных заболеваниях», «Заболевания пародонта и ВИЧ-инфекция», «Особенности клиники, диагностики, лечения заболеваний пародонта при общесоматической патологии».
ДРУГИЕ ИЗМЕНЕНИЯ ДЕСНЫ И БЕЗЗУБОГО АЛЬВЕОЛЯРНОГО КРАЯ (К06)
Исключены: атрофия беззубого альвеолярного края (К08.2); гингивит (К05.0; К05.1).
Рецессия десны (К06.0)
Включены: постинфекционная, послеоперационная.
Рецессия десны - это апикальное смещение края десны без клинически видимых признаков воспаления, сопровождающееся обнажением корней зубов, повышенной чувствительностью обнаженных поверхностей и прогрессирующим эстетическим нарушением.
По распространенности рецессии бывают одиночными или множественными. Иногда рецессии определяются в области всех зубов одной из челюстей либо обеих челюстей.
ЛОКАЛЬНАЯ РЕЦЕССИЯ ДЕСНЫ (К06.00)
Развивается в области одного зуба. Локализованная рецессия, как правило, может возникать в местах низкоприкрепленной уздечки или эпителиальных тяжей (складок) преддверия полости рта, при вестибулярном расположении зубов и их скученности (чаще это встречается в области вестибулярно расположенных клыков).
Локализованная рецессия может быть результатом плохо поставленной коронки, когда не соблюдены все правила при формировании маргинальной ее части.
Кроме того, в последние годы растет количество людей, увлекающихся пирсингом. А между тем длительное ношение пирсинга может привести не только к образованию локализованной рецессии десны, но и к расшатыванию и даже потере зуба. Иногда при локализованной рецессии отмечается образование уплотненного десневого валика (фестон Маккола - McCall’s feston), который чаще всего бывает выражен на вестибулярной поверхности в области клыков и премоляров. Также отмечается нарушение целостности десны, которая напоминает разрез десневого края (щель Стильмана - Stillman’s Clefts). Локальная рецессия может возникать как при локализованном ювенильном пародонтите, где деструктивные процессы в костной ткани отмечаются в области первых моляров и резцов, так и вследствие хронических деструктивных периапикальных процессов, вызванных резорбцией или перфорацией корня. Чаще всего перфорация корня является результатом эндодонтического лечения или ортопедических мероприятий с использованием штифтов и культевых вкладок.
ГЕНЕРАЛИЗОВАННАЯ РЕЦЕССИЯ ДЕСНЫ (К06.01)
Генерализированная рецессия развивается в области ряда зубов или на протяжении всего зубного ряда. Генерализованная рецессия может быть проявлением физиологического процесса старения, когда происходит так называемое прорезывание зубов.
Генерализованная рецессия чаще всего является результатом длительно протекающего хронического пародонтита без выраженных симптомов, а также АФП, при котором потеря десны может быть единственной жалобой пациента.
Этиология. Рецессии десны могут возникать как вследствие нарушения формирования структур зубочелюстной системы, так и в результате влияния экзогенных раздражителей. Так называемая истинная гингивоальвеолярная атрофия, согласно D. Lange (1999), возникает первично после прорезывания зубов, так как изначально соотношение размеров, формы (признаков искривления) корней неадекватно толщине кости альвеолярных отростков челюстей. Поэтому в процессе прорезывания зубов в некоторых участках нарушается не только интактность вестибулярных поверхностей кости (образуются участки полного разрушения кости различной формы в области корней - расщелины кости, дигесценции или обнажения в виде окон - фенестрации), но десневой край располагается ниже эмалево-цементной границы.
Однако чаще возникновение и прогрессирующее увеличение размеров рецессий обусловлено влиянием местных факторов:
Во всех случаях первопричиной рецессий является недостаточно широкая зона прикрепленной десны, в силу чего на краевую десну передаются через тяжи и уздечки напряжения мышц приротовой области, происходит сползание зубодесневого соединения и обнажение корней зубов. Особенно существенное значение имеет сочетание трех факторов: недостаточно широкой «зоны амортизации» кератинизированной десны, толщины десны и нарушения подлежащих костных структур. В таких случаях рецессии возникают не только вследствие мышечных сил, но и от жевательных нагрузок на зубы (особенно незначительных перегрузок), даже от минимальных либо умеренных механических воздействий на десну при чистке зубов. Именно в последнем случае и образуются так называемые расщелины Штильманна. Обычно это щелевидные дефекты десны в области моляров и премоляров, которые формируются не только при повышенном давлении зубной щеткой вследствие постоянно повторяющихся микротравм и последующего микрорубцевания, но даже и при нормальном давлении, когда есть подлежащие дефекты кости и надкостницы. В таких случаях трофика десны нарушается и происходит обнажение корней зубов.
Примечательно, что в таких случаях рецессии выступают уже не только следствием истинной атрофии вследствие постоянной анемизации участков десны и соответственно трофики происходит взаимодействие трофических нарушений и хронического воспалительного процесса вследствие длительного травматического воздействия незначительной силы.
Характерно, что при этом клинически воспаление не выявляется, поэтому общепринято достаточно ошибочное мнение, что рецессии всегда имеют атрофическую, невоспалительную природу.
Начинаясь с краевой десны, со временем, при сохранении повреждающего фактора, атрофия может захватывать и связочный аппарат. Таким образом происходит прогрессирующее «сползание десны». Когда же его действие распространяется и на кость альвеолярных отростков, можно говорить о рецессии пародонта, хотя клинически это выглядит как рецессия десны и обнажение корней зубов.
Обнажение корней может происходить и при пародонтите в результате воспалительной деструкции, и вследствие послеоперационного рубцевания или устранения воспалительной отечности тканей после лечения. В зависимости от причин различаются и результаты лечения. Устранение причинного момента и закрытие дефекта при одиночных или очаговых рецессиях, возникающих под воздействием местных факторов, обеспечивает выраженный и длительный эффект. При рецессии пародонта или рецессии вследствие пародонтита результат будет другим. Собственно, именно это и служит основой классификации Миллера в части прогнозирования лечебного эффекта. По этой же причине следует считать оправданной замену клинической формы «пародонтоз», который представляет рецессию пародонта атрофической природы, на «генерализованную рецессию десны».
Классификация. Общепринятой на сегодня считается классификация рецессий по Миллеру (1985) с одновременным прогнозом результатов лечения.
-
Класс I. Рецессия в пределах прикрепленной десны. Потеря десны и/или кости в межзубных промежутках отсутствует. Прогноз: возможно закрытие на 100%.
-
Класс II. Рецессия в пределах свободной десны. Потеря десны и/или кости в межзубных промежутках отсутствует. Прогноз: возможно закрытие на 100%.
-
Класс III. Рецессия II класса сочетается с поражением аппроксимальных поверхностей. Прогноз: невозможно закрытие корня на 100%.
-
Класс IV. Потеря десны и кости в межзубных промежутках - циркулярная. Прогноз: закрытие корня невозможно.
Лечение рецессии десны подробно рассматривается в главе «Хирургические методы лечения заболеваний пародонта».
НЕУТОЧНЕННАЯ РЕЦЕССИЯ ДЕСНЫ (К06.09)
Используется для обозначения рецессии с неясной этиологией.
Гипертрофия десны (К06.1)
Включена: бугристость.
Клиническая картина гипертрофии десны характеризуется медленным увеличением межзубных сосочков в размере, распространяясь затем и на прикрепленную десну. Сливаясь, гипертрофия покрывает вестибулярную и лингвальную поверхности зубов, ухудшая гигиену полости рта, что приводит к дальнейшей гиперплазии ткани десны.
ФИБРОМАТОЗ ДЕСНЫ (К06.10)
Фиброматоз десны проявляется в виде диффузного разрастания десен вместе с десневыми сосочками, вплоть до переходной складки верхней и нижней челюсти, а также встречается фиброматоз в области бугров верхней челюсти с обеих сторон. Встречается преимущественно у мужчин до 30 лет. Фиброматоз бугров верхней челюсти наблюдается в возрасте 50-60 лет и выявляется случайно при протезировании.
Этиология неизвестна. Относится к генетически обусловленным заболеваниям. Может возникать при различных эндокринопатиях.
Клиническая картина. Определяется валикообразное увеличение десны, покрывающей частично или полностью коронки зубов. Преимущественно разрастание десны наблюдается с вестибулярной поверхности, реже с оральной стороны, гладкой или дольчатой поверхностью, бледно-розового цвета, реже гиперемированной. При пальпации участок фиброматоза плотноэластической консистенции, а в области бугров смещается, безболезненный. Между коронками зубов и патологическим разрастанием десны образуются карманы, где скапливается пища, формируется зубной камень, возникает воспаление, ведущее к глубокому отслаиванию тканей и их травме. При длительном течении патологического процесса отмечаются подвижность и расхождение зубов (рис. 13-5, 13-6, см. цв. вклейку).
Рентгенологическая картина. При длительных и обширных разрастаниях фиброматоза десен визуализируется деструкция межзубных перегородок с резорбцией альвеолярной части или отростка челюстей.
Гистологическая картина. Фиброматоз десен представлен плотной фиброзной соединительной тканью, бедной сосудами, иногда встречаются костные или цементоподобные включения.
Лечение. Хирургическое, заключается в поэтапном иссечении патологически измененных тканей до кости в пределах 6-8 зубов. Раневую поверхность прикрывают йодоформной турундой. После истечения 2-3 нед оперативное вмешательство проводят в других участках.
ДРУГАЯ УТОЧНЕННАЯ ГИПЕРТРОФИЯ ДЕСНЫ (К06.18)
Гипертрофия десны может являться следствием различных системных заболеваний, таких как болезнь Крона, саркоидоз и гранулематоз Вегенера.
НЕУТОЧНЕННАЯ ГИПЕРТРОФИЯ ДЕСНЫ (К06.19)
Используется для характеристики гипертрофии десны неясной этиологии.
Поражения десны и беззубого альвеолярного края, обусловленные травмой (К06.2)
Данный вид патологии подробно рассматривается в главе «Поражения пародонта при заболеваниях слизистой оболочки полости рта и системных заболеваниях».
ОБУСЛОВЛЕННЫЕ ТРАВМАТИЧЕСКОЙ ОККЛЮЗИЕЙ (К06.20)
Перегрузка зубов в результате окклюзионной травмы является частым осложнением. Разрушение тканей пародонта происходит вследствие функциональной перегрузки оставшихся зубов, что приводит к замедлению репаративных процессов и способствует возрастанию костной резорбции. К такому же результату может привести наличие у пациента бруксизма. Наряду с возникновением в пародонте участков функциональной перегрузки в тех же ситуациях имеются и очаги функциональной недогрузки, что приводит к возникновению гипофункции пародонта и обладает не менее разрушительным действием на пародонт.
ОБУСЛОВЛЕННЫЕ ЧИСТКОЙ ЗУБОВ ЩЕТКОЙ (К06.21)
Зубные щетки, как слишком мягкие, так и слишком жесткие, могут вызывать воспалительные изменения в тканях десны. При использовании мягких зубных щеток не весь зубной налет и остатки пищи эффективно удаляются, что ведет к размножению патогенной микрофлоры и развитию катарального гингивита. Использование щеток со слишком жесткой щетиной, особенно при неправильной методике чистки зубов, зачастую приводит к травме краевой десны, что проявляется ее воспалением, вплоть до изъязвления, а при хроническом воздействии способно привести к развитию рецессий десны.
ФРИКЦИОННЫЙ (ФУНКЦИОНАЛЬНЫЙ) КЕРАТОЗ (К06.22)
Возникновение его связывают с наличием хронической неярко выраженной по силе механической травмы. Среди причин, приводящих к травме, выделяют: наличие дистопированных зубов, неадекватное протезирование, наличие ортодонтических конструкций, пережевывание пищи на беззубом участке, а также вредные привычки (закладывание леденцов и жевательной резинки между слизистой десны и щеки). Также известны случаи развития данного заболевания у стеклодувов. Фрикционный кератоз выявляется в равной степени как у мужчин, так и у женщин, не существует гендерных различий, однако чаще поражает молодых пациентов. Клинически кератоз проявляется наличием тонкой белой ороговевающей полосы в проекции травмы. Поражения на слизистой десны, как правило, бывают двусторонними и могут сочетаться с аналогичными поражениями по линии смыкания зубов, на передней или боковой поверхности языка. Гистологически кератоз проявляется акантозом и ортокератозом (вариант нормы). В тканях наблюдается интраэпителиальный отек, в некоторых случаях выявляют вакуолизацию. Заболевание дифференцируют с leukoedema (вариант нормальной слизистой, которая имеет бело-голубой цвет), невусом, кератозом, возникающим при употреблении бездымного табака, химическим кератозом и волосатой лейкоплакией. Лечение не требуется, как правило, озлокачествления не происходит, однако пациент может предъявлять жалобы на боли в пораженной области. Клинические изменения обратимы и исчезают в течение нескольких дней или недель после устранения причины. При упорном течении воспалительного процесса после устранения причины (то есть более 4 нед) необходимо проявлять онкологическую настороженность
ГИПЕРПЛАЗИЯ ВСЛЕДСТВИЕ РАЗДРАЖЕНИЯ (ГИПЕРПЛАЗИЯ, СВЯЗАННАЯ С НОШЕНИЕМ СЪЕМНОГО ПРОТЕЗА) (К06.23)
Причиной является травма краем протеза.
Профилактика заключается в соблюдении принципа законченности лечения: врач после наложения протеза наблюдает больного с целью убедиться в том, что тканям протезного ложа не угрожает травма. Также необходим четкий и полный инструктаж больного о пользовании протезом и диспансерное наблюдение за больным.
Заболевание возникает при несоответствии базиса и кламмеров протеза границам и поверхности протезного ложа.
Клиническая картина зависит от интенсивности действия травмирующего фактора. Катаральное воспаление сменяется появлением пролежневой язвы с отечными краями и кровоточащим дном, вокруг которой в случае сохранения травмирующего фактора возникает гиперплазия эпителия, иногда в виде лепестков, прикрывающих язву.
Дифференциальная диагностика проводится с фибромой, гиперпластическим папилломатозным разрастанием, раковой язвой, милиарно-язвенным туберкулезом, твердым шанкром, трофической язвой.
Лечение сводится к устранению раздражителя - коррекции протеза либо временному отказу от пользования протезом. После эпителизации повреждения слизистой оболочки возможно иссечение участка гипертрофированной ткани и в дальнейшем изготовление нового протеза.
ДРУГИЕ УТОЧНЕННЫЕ ПОРАЖЕНИЯ ДЕСНЫ И БЕЗЗУБОГО АЛЬВЕОЛЯРНОГО КРАЯ, ОБУСЛОВЛЕННЫЕ ТРАВМОЙ (К06.28)
Средства гигиены призваны помочь в профилактике и лечении заболеваний пародонта, контролируя количество патогенной микрофлоры в полости рта. Однако при неправильном использовании средства гигиены сами способны запускать либо осложнять течение патологического процесса в пародонте.
Флоссы при неправильном их использовании также способны приводить к механической травме пародонта. Резкое введение флосса в межзубной промежуток вызывает травму десневого сосочка и развитие папиллита.
Зубочистки. Использование зубочисток вызывает травму краевой десны, а иногда и зубодесневого прикрепления, как следствие - локальное воспаление тканей пародонта.
Применение зубных паст и ополаскивателей для полости рта способно привести к химической травме тканей пародонта.
Зубные пасты, содержащие антисептики (хлоргексидин, триклозан и др.), при длительном, бесконтрольном применении способны вызвать дисбактериоз полости рта и развитие резистентностных форм микроорганизмов. Пасты без контролируемой абразивности могут приводить не только к истиранию твердых тканей зубов, но и оказывать травмирующее воздействие на пародонт.
Ополаскиватели для полости рта, содержащие активные антисептики и спирт, также могут вызывать дисбактериоз полости рта при неправильном применении.
НЕУТОЧНЕННЫЕ ПОРАЖЕНИЯ ДЕСНЫ И БЕЗЗУБОГО АЛЬВЕОЛЯРНОГО КРАЯ, ОБУСЛОВЛЕННЫЕ ТРАВМОЙ (К06.29)
Код используется для обозначения травмы пародонта неясной этиологии.
Другие уточненные изменения десны и беззубого альвеолярного края (К06.8)
КИСТА ДЕСНЫ ВЗРОСЛЫХ (К06.80)
Исключена: киста десны новорожденных (К09.82).
Киста, развивающаяся из пролиферирующих остатков зубной пластинки (эктодермальной связки), располагается в мягких тканях, покрывающих зубосодержащие зоны челюсти, имеет вид небольшого узелка, безболезненная. Необходимо наблюдение врача.
ГИГАНТОКЛЕТОЧНАЯ ПЕРИФЕРИЧЕСКАЯ ГРАНУЛЕМА (ГИГАНТОКЛЕТОЧНЫЙ ЭПУЛИС) (К06.81)
Эпулис (от греч. eρi - на, вокруг и ulon - десна) понимается как новообразование, локализующееся на десне. Согласно Международной гистологической классификации опухолей (ВОЗ, Женева, 1971), образования, исходящие из костной ткани, называются центральной гигантоклеточной гранулемой (остеобластомой). Опухолеподобные поражения, разрастающиеся из тканей десны, именуют гигантоклеточной периферической гранулемой (гигантоклеточный эпулис), локализующейся на альвеолярном отростке. Данное образование чаще встречается у женщин в возрасте 30-40 лет.
Клиническая картина. На альвеолярном отростке челюсти отмечается «грибовидное» образование на широком основании (ножке), схожее с эпулисом, слизистая оболочка над ним синюшно-бурого цвета, бугристой поверхности с участками эрозии и отпечатками зубов-антогонистов, плотноэластической консистенции, безболезненное при пальпации, нередко кровоточит. Зубы, локализующиеся в патологическом очаге, подвижны (рис. 13-7, 13-8, см. цв. вклейку).
На рентгенограмме при данном образовании визуализируется очаг резорбции костной ткани с увеличением расстояния между костными балками.
Гистологическая картина определяется большими скоплениями многоядерных гигантских клеток типа остеокластов и однотипных одноядерных овальной формы клеток остеобластов. В ткани эпулиса сочетаются процессы примитивного остеогенеза и резорбции кости, участки разрастания грануляционной рыхлой волокнистой ткани. Для гигантоклеточного эпулиса характерны интерстициальный тип кровообращения, что проявляется наличием межтканевых тяжей, выстланных эндотелием, а также обширные лакуны, переполненные кровью, где отмечается отложение гемосидерина.
Лечение заключается в полном удалении зубов и образования с резекцией альвеолярной части или отростка челюсти. При нерадикальном оперативном вмешательстве возможны не только рецидивы, но и озлокачествление опухоли.
ФИБРОЗНЫЙ ЭПУЛИС (К06.82)
Фиброзный эпулис - часто встречающееся образование у лиц зрелого возраста, преимущественно у женщин.
По патогистологической картине различают фиброзный и ангиоматозный. В последние годы считается, что эти виды являются отражением различных стадий хронического воспаления десны, вызванного травмирующими факторами, с выраженной продуктивной тканевой реакцией и иммунологической перестройкой в патологическом очаге.
Этиология и патогенез. Причиной возникновения разрастания десны является хроническая травма: острым краем кариозной разрушенной полости зуба, искусственной коронкой, нависающей пломбой, кламмерной конструкцией частично съемного протеза, наличие травматической окклюзии при глубоком резцовом перекрытии и т.д. Данные этиологические факторы вызывают хронический воспалительный процесс с разрастанием грануляций, на месте которых по мере созревания образуется зрелая фиброзная ткань.
Клиническая картина. Фиброзный эпулис представляет собой плотное безболезненное разрастание бледно-розового цвета, часто с гиперемированным краем, неправильной формы с четкими границами на широком основании. Чаще всего располагается на вестибулярной поверхности, но может через межзубной промежуток распространяться на язычную или нёбную сторону в виде «седла». Зубы, прилегающие к образованию, имеют плохо припасованную металлокерамическую коронку либо не зашлифованную пломбу или острые края коронки, разрушенные кариесом, а также надили поддесневые зубные отложения (рис. 13-9, см. цв. вклейку).
Ангиоматозный эпулис отличается мягкоэластической консистенцией и ярко-красным цветом, кровоточит при зондировании, а при гистологическом исследовании на фоне незрелой фиброзной ткани прослеживается большое количество кровеносных сосудов (рис. 13-10, см. цв. вклейку).
При рентгенологическом исследовании эпулисов патологических изменений костной ткани не отмечается.
Лечение. На первом этапе лечение заключается в устранении травмирующих факторов - это снятие коронки, коррекция пломб, удаление зубных отложений и корней. После этого в течение 2-3 нед отмечается уменьшение или полная регрессия образования. Оперативное лечение заключается в иссечении образования в пределах здоровых тканей. Отступя от края образования 2-3 мм, скальпелем рассекают ткани до кости, распатором отделяют патологически измененные ткани вместе с надкостницей. Кровоточащие участки ткани электрокоагулируют, в созданный дефект укладывают йодоформную турунду, под которой рана постепенно гранулирует и эпителизируется. Корни зубов, расположенные в зоне образования, могут оголяться, поэтому в предоперационном периоде их депульпируют (рис. 13-11, см. цв. вклейку).
ПИОГЕННАЯ ГРАНУЛЕМА (К06.83)
Исключена: пиогенная гранулема других локализаций (К13.40).
Пиогенная гранулема (синонимы: телеангиэктатическая гранулема, ботриомикома, гемангиома грануляционнотканного типа) - частое заболевание кожи и слизистых оболочек, представляющее собой не опухоль, а реактивный ответ в виде выраженной пролиферации грануляционной ткани на механическую травму, гормональные нарушения.
Излюбленной локализацией является граница кожи и красной каймы губ, на слизистой оболочке полости рта, языка, твердого нёба, десен. Одинаково часто встречается как у женщин, так и у мужчин до 30 лет.
Этиология и патогенез. Развивается при недостаточном уходе за полостью рта, наличии местных раздражающих факторов, зубного камня, при гормональном дисбалансе у женщин во время беременности и в климактерическом периоде. Обладает быстрым ростом, в течение 1-2 нед достигает размеров от 2 до 3 см, а затем спонтанно уменьшается с формированием фибромы.
Клиническая картина. В полости рта пиогенная гранулема развивается из межзубного сосочка на вестибулярной или язычной поверхности, на тонкой ножке, бугристая, синевато-багрового цвета, безболезненная, мягкоэластической консистенции, легко кровоточащая. Поверхность ее может быть эрозирована и покрыта фибринозным налетом (рис. 13-12, см. цв. вклейку).
Гистологическая картина. Ранние очаги пиогенной гранулемы идентичны гранулематозной ткани, состоящей из множественных капилляров и венул, расположенных радиально к поверхности, строма, как правило, отечна и инфильтрирована. Сформированная пиогенная гранулема имеет полиповидный очаг, разделенный фиброзными перегородками на доли. Состоит из скопления капилляров и венул с отечными эпителиальными клетками и полностью покрыта эпидермисом. На стадии фиброза отек исчезает, происходит уменьшение долек и постепенное разрастание фиброзной ткани, вследствие чего пиогенная гранулема превращается в фиброму.
Лечение. Иссечение образования двумя сходящимися разрезами в пределах здоровых тканей, отступя от основания 2-3 мм, рана ушивается путем сближения краев. В местах, где отсутствует подслизистый слой (твердое нёбо, десна), в области дефекта подшивается йодоформная турунда, под которой рана постепенно эпителизируется.
ЧАСТИЧНАЯ АТРОФИЯ ГРЕБНЯ (К06.84)
Снижение высоты и толщины (ширины) альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти в области отсутствия одного или нескольких зубов. Возникает после удаления зуба, при использовании частичного съемного протеза, несъемного мостовидного протеза под промывной частью. Альвеолярный гребень истончается и происходит снижение его высоты. Необходимо сохранение или восстановление формы, толщины и высоты альвеолярного гребня: применение зубосохраняющих методик лечения, предупреждающих удаление зубов, костная пластика альвеолярного гребня, использование имплантатов.
ДРУГИЕ ИЗМЕНЕНИЯ (К06.88)
Данный вид изменения десны и беззубого альвеолярного края рассматривается в главах «Симптомы и синдромы, проявляющиеся в тканях пародонта», «Поражения пародонта при заболеваниях слизистой оболочки полости рта и системных заболеваниях», «Болезни пародонта и ВИЧ-инфекция», «Особенности клинической картины, диагностики, лечения заболеваний пародонта при общесоматической патологии».
Изменение десны и беззубого альвеолярного гребня неуточненное (К06.9)
Данный вид изменения десны и беззубого альвеолярного края рассматривается в главах «Симптомы и синдромы, проявляющиеся в тканях пародонта», «Поражения пародонта при заболеваниях слизистой оболочки полости рта и системных заболеваниях», «Болезни пародонта и ВИЧ-инфекция», «Особенности клинической картины, диагностики, лечения заболеваний пародонта при общесоматической патологии».
КЛАСС I
НЕКОТОРЫЕ ИНФЕКЦИОННЫЕ И ПАРАЗИТАРНЫЕ БОЛЕЗНИ
Блок. Другие болезни, вызванные спирохетами
ОСТРЫЙ НЕКРОТИЧЕСКИЙ ЯЗВЕННЫЙ ГИНГИВИТ (ФУЗОСПИРОХЕТНЫЙ ГИНГИВИТ), (ГИНГИВИТ ВЕНСАНА) (А69.10)
Синонимы. Гангренозный стоматит, дифтерийный стоматит, фузоспирохетозный гингивит, фузоспирохетозный стоматит, фузоспирохетоз, стоматит Плаута-Венсана, болезнь Венсана, острый некротический язвенный гингивит, гингивит Венсана.
Чрезвычайно редко встречается как первичное поражение, как правило, представляет фазу обострения простого маргинального гингивита и характеризуется резко выраженными явлениями альтерации.
Эпидемиология. Язвенно-некротическим гингивостоматитом Венсана чаще болеют молодые, практически здоровые мужчины от 17 до 30 лет (как правило, с плохим гигиеническим состоянием рта).
Этиология. Язвенно-некротический гингивостоматит Венсана относится к инфекционным заболеваниям, возбудители которых - веретенообразные палочки (Bacillus fusiformis, Clostridium multiforme) и спирохеты (Borellia Vincenti, Borellia buccalis). Данные микроорганизмы относят к условно-патогенной флоре полости рта. Это анаэробы, живущие в глубоких слоях зубного налета, пародонтальных карманах, под слизистым капюшоном в области ретинированных третьих моляров, в разрушенных зубах, между нитевидными сосочками обложенного языка, в криптах миндалин.
Микроорганизмы приобретают вирулентность на фоне пониженного иммунитета, который может быть следствием стресса, переохлаждения, перенесенных острых вирусных заболеваний, при переутомлении, недоедании, у сенсибилизированных к фузоспириллярной флоре. Иммунитет к данному заболеванию не формируется.
Клиническая картина. Начало заболевания острое. Поднимается температура тела до 37,5-38,0 °С, появляются общая слабость, бледность кожных покровов, иногда «землистый» цвет лица вследствие интоксикации. Регионарные лимфатические узлы увеличены, болезненны при пальпации, подвижны. В полости рта беспокоят кровоточивость и резкая боль десны, вследствие чего затруднены гигиена полости рта и прием пищи. Гнилостный запах изо рта.
При осмотре десна гиперемирована, отечна, по маргинальному краю определяются очаги некроза, покрытые трудно снимающимся серым, серо-зеленым налетом. Десневые сосочки приобретают вид «отрезанных» из-за некротизации их вершины. Под некротическими массами обнажается язвенная поверхность. Часто процесс начинается с десны в области третьих моляров нижней челюсти (перикоронит), распространяется на прилежащую слизистую оболочку щеки и ретромолярную область, что приводит к тризму, болезненности при глотании и припухлости щеки за счет отека окружающих тканей.
При отсутствии лечения процесс распространяется по десневому краю, приобретает генерализованный характер и быстро углубляется, вовлекая в процесс костную ткань альвеолярного отростка.
Без полноценного лечения заболевание приобретает хроническое течение, может длиться месяцы и годы, приводя к подвижности и потере зубов у молодых людей.
Диагностика. Диагноз язвенно-некротического гингивостоматита Венсана ставят на основании результатов бактериоскопического исследования, данных гемограммы и отрицательных результатов анализов на ВИЧ-инфекцию.
При бактериоскопическом исследовании материала, взятого с язвенно-некротической поверхности (окраска азурэозином), определяют элементы неспецифического воспаления (лейкоциты, гистиоциты) и в большом количестве веретенообразные палочки и спирохеты. В остром периоде заболевания эта флора бывает главенствующей в микроскопических препаратах.
В гемограмме - картина, характерная для неспецифического воспалительного процесса (небольшой лейкоцитоз, сдвиг лейкоцитарной формулы влево, умеренное увеличение скорости оседания эритроцитов).
Дифференциальная диагностика. Язвенно-некротический гингивостоматит может сопровождать течение острого лейкоза, агранулоцитоза. Его считают индикаторной патологией для ВИЧ-инфекции. Для этих заболеваний характерно тяжелое угнетение иммунитета, провоцирующее активизацию резидентной фузоспириллярной флоры и развитие язвенно-некротического гингивита. Однако клиническая картина язвенно-некротического процесса в полости рта отличается тор пид ностью к лечению.
Язвенно-некротический гингивостоматит Венсана следует дифференцировать с язвенно-некротическим процессом, вызванным отравлением солями тяжелых металлов, для которого характерна кайма серого, черного цвета вдоль некротизированного десневого края.
Лечение язвенно-некротического гингивостоматита Венсана проводят с учетом общего состояния организма, тяжести поражения и длительности болезни. Поскольку заболевание типично для людей молодого возраста, практически здоровых людей, приоритет в лечении отводят местному лечению.
Местное лечение заключается в следующем.
-
Ежедневная профессиональная обработка десны и всей слизистой оболочки полости рта (пациенту в первый визит к врачу выдают больничный лист), удаление зубного камня, мягкого налета, устранение механических раздражителей (острых краев зубов, пломб). Местную обработку проводят, как правило, под аппликационной анестезией (2% раствор тримекаина, лидокаина).
-
Удаление некротизированных участков десны; тщательность удаления некротических масс значительно облегчает общее состояние здоровья пациентов, снимает клиническую картину интоксикации.
-
Применение протеолитических ферментов (трипсин, химотрипсин), помогающих очищению эрозивно-язвенных элементов поражения от некротических масс.
-
Антисептическую, антибактериальную обработку проводят во всей полости рта - орошают десневой край, пародонтальные карманы, язык. Используют теплые растворы калия перманганата (1:5000), водорода пероксида (1-2%), Хлорамина Б♠ (0,25%), хлоргексидина (0,06%). Среди антисептиков предпочтение отдают растворам, содержащим кислород, хлор, к которым очень чувствительны анаэробы. Данные антисептики назначают для домашнего применения в виде полосканий 5-6 раз в сутки.
-
Местное применение метронидазола в виде аппликаций размягченных таблеток на десневой край на 15-20 мин или использование геля на основе метронидазола и хлоргексидина (например, Метрогил Дента♠, Гиалудент гель № 2♠).
Общее лечение
-
Метронидазол внутрь по 500 мг 2 раза в сутки в течение 5-7 дней.
-
Аскорбиновая кислота (до 1 г в день), способствующая повышению иммунитета.
-
Антигистаминные препараты [дезлоратадин (Эриус♠), лоратадин (Кларитин♠)]. Активное местное и общее лечение приводит к скорому очищению эрозивных участков и их эпителизации. Как правило, в назначении специальных эпителизирующих средств нет необходимости, так как молодой здоровый организм на фоне антибактериальной терапии быстро восстанавливается. При стихании острых явлений проводят санацию полости рта.
Профилактика. Заключается в своевременном лечении простого маргинального гингивита, кариеса зубов, соблюдении правил гигиены рта, профилактике инфекционных заболеваний, отказе от курения. Особенно важно закаливание организма в целях повышения устойчивости к влиянию различных инфекций.
Прогноз. Полное выздоровление наступает в сроки от 3 до 7 дней. Однако вершины некротизированных десневых сосочков не восстанавливаются. Рецидивы заболевания возможны при плохом гигиеническом состоянии рта на фоне пониженного иммунитета.
Симптомы и синдромы, проявляющиеся в тканях пародонта
В отличие от гингивита и пародонтита, причиной которых является обязательное наличие микробного налета как причинного фактора, симптомы и синдромы, проявляющиеся в тканях пародонта, первично обусловлены наличием различных соматических нарушений и генетическим влиянием, то есть действием наследственного фактора. Присутствие микробных скоплений не обязательно для проявления общих поражений в тканях пародонта в виде специфических изменений. Однако наличие бактериальной флоры изменяет клинические формы общих воздействий в виде обязательного наслоения выраженного воспалительного компонента, который соответствующим образом меняет клиническую картину. Чаще всего она представляет собой совокупность воспалительных, деструктивных, а в ряде случаев и гиперпластических изменений в тканях.
Пародонт вовлекается в процесс при целом ряде заболеваний различного характера, специфические проявления которых также весьма многообразны. С целью упрощения изложения этого раздела мы разделили эти общие заболевания на несколько групп (весьма условно):
Повторяем, что такое деление условно, так как большинство общесоматических влияний характеризуется вовлечением одновременно нескольких вышеперечисленных факторов.
Характерно, что врач-стоматолог, как правило, может проводить только симптоматическое лечение, устраняя по мере сил приносящие пациенту страдания.
В основном это противовоспалительные и антимикробные меры, удаление гиперпластических разрастаний, устранение болей. Зачастую таким пациентам требуется ортопедическое лечение - врач обязан подготовить к нему.
Учитывая, что в ряде случаев общие заболевания проявляются именно в полости рта, и в пародонте в частности, стоматолог обязан своевременно направить пациента к врачу общего профиля либо конкретно к эндокринологу или гематологу, а в последующем поддерживать постоянный контакт с ним, определяя характер лечебных воздействий.
СИНДРОМ ПАПИЙОНА-ЛЕФЕВРА (Q82.82)
Синдром Папийона-Лефевра (ладонно-подошвенный дискератоз) - достаточно редко встречающееся заболевание, которое наследуется по аутосомно-рецессивному типу и характеризуется сочетанием ороговения внутренних поверхностей ладоней и подошв с воспалительно-деструктивными изменениями пародонта. Поражение пародонта вызвано нарушением функций лейкоцитов, а также специфической бактериальной флорой зубного налета (Actinobacillus actinimycetemcomitans). Однако выраженный гиперкератоз едва ли определяется перечисленными причинами. Скорее всего, эти клинические проявления имеют метаболическую основу - нарушение триптофанового обмена.
Первые признаки заболевания (воспаление десны, расшатывание и выпадение вначале временных зубов, а по мере прорезывания постоянных развитие той же клинической картины: расшатывание и смещение зубов с последующим выпадением) у ребенка впервые проявляются именно в пародонте: разрыхленная, легко кровоточащая десна, пародонтальные карманы с серозным или гнойным экссудатом в области даже молочных (а позже и постоянных) зубов. На рентгенограммах явления генерализованного лизиса костной ткани. К 14-15 годам ребенок может потерять зубы постоянного прикуса. На коже ладоней и подошв явления повышенного ороговения и десквамации эпителия. Общее же состояние больных, как правило, не нарушено.
Диагностика не представляет сложностей в связи с характерными кожными проявлениями. Дифференциальный диагноз требуется редко: в случае сочетания этого поражения с другими системными нарушениями. Состояние же пародонта представляет картину, достаточно типичную для большинства других синдромов и симптомов.
Лечение симптоматическое: профессиональная гигиеническая обработка, противовоспалительная терапия, протезирование. Общее лечение назначает и контролирует педиатр.
СИНДРОМ ЭЛЕРСА-ДАНЛО (Q79.6X)
Синдром Элерса-Данло - аутосомно-доминантно наследуемая группа заболеваний с дефектным синтезом коллагена (10 форм заболеваний). При типах IV и VIII обычно вовлекаются ткани пародонта даже области молочных зубов.
Заболевание характеризуется гиперэластичной и ранимой кожей с гиперпигментацией, рецидивирующими гематомами, слабым развитием подкожного жирового слоя, чрезмерной подвижностью суставов (в частности, височно-нижнечелюстного). При этом часто встречаются сколиоз, синдактилия, бронхоэктазия, нередко и нарушения интеллекта.
Для данной патологии характерны раннее прорезывание и неправильное расположение зубов в зубном ряду, наличие сверхкомплектных зубов или же, напротив, отсутствие отдельных зубов и их зачатков. Зубы обычно мелкие, с меловидными пятнами на эмали, которая отличается повышенной ломкостью. Слизистая оболочка щек и языка гиперэластична. Десна при чистке зубов сильно кровоточит.
Рентгенологически выявляются участки деструкции костной ткани в виде множества интенсивных плотных теней неправильной формы с четкими границами, связанные с корнями зубов, цементная дисплазия челюстей. Корни зубов деформированы, искривлены, периодонтальная щель не определяется в участках, где корень зуба спаян с патологической тканью. Корневые каналы прослеживаются не у всех зубов.
Диагностика основана на клинических проявлениях.
Дифференциальный диагноз проводят с АФП и проявлениями других синдромов (в частности, с синдромом Марфана).
Лечение симптоматическое.
СИНДРОМ ОСЛЕРА (I78.0X)
Синдром Ослера (синонимы: болезнь Ослера, болезнь Ослера-Рандю, болезнь Рандю-Вебера-Ослера, семейная наследственная телеангиэктазия, наследственная геморрагическая телеангиэктазия, геморрагический ангиоматоз) - наследственное заболевание, передается по аутосомно-доминантному типу, характеризуется локальным расширением мелких сосудов (венул и капилляров) вследствие их структурной неполноценности и кровотечением из них. При этом коагуляционный и тромбоцитарный гемостаз не нарушен. Встречается редко.
Для генерализованной формы болезни характерно расположение телеангиэктазий на слизистых и серозных оболочках кожи, во внутренних органах (легких, печени, селезенки, почках), в костях (чаще в позвоночнике).
Клинически характерны частые, профузные, не связанные с внешними причинами носовые кровотечения (у 80% больных). Реже - кровотечения из ЖКТ, легких, почек, мочевых путей, кровоизлияния в мозг, оболочки мозга, сетчатку.
Впервые могут появиться в любом возрасте, но чаще в 40-50 лет. Телеангиэктазии небольшие (1-3 мм), плоские, пурпурно-фиолетового цвета, не пульсируют, кровоточат даже при незначительном механическом воздействии. Располагаются на слизистой оболочке носа, губ, десен, языка, щек, на коже волосистой части головы, лица (особенно на крыльях носа и ушных мочках), конечностей, туловища, а также на конъюнктиве и под ногтями. Характерна гипохромная, микроцитарная, железодефицитная анемия. Болезнь часто сочетается с сосудистыми аномалиями (аневризмы и ангиомы в легких).
Диагноз устанавливается на основании клинической картины и данных анамнеза.
Дифференциальный диагноз проводят с рядом наследственных коагулопатий, при которых нарушен коагуляционный и тромбоцитарный гемостаз (например, болезнь Виллебранда - ангиогемофилия).
Лечение симптоматическое. Для остановки кровотечений используют различные гемостатические средства (гемостатическая марля или губка, аминокапроновая кислота).
Прогноз в большинстве случаев для жизни благоприятный.
СИНДРОМ ЧЕДИАКА-ХИГАСИ
Синдром Чедиака-Хигаси - очень редкое аутосомно-рецессивное наследственно заболевание. Характеризуется нарушениями функций нейтрофильных гранулоцитов (хемотаксис, внутриклеточная дистрофия).
Прогноз неблагоприятный.
СИНДРОМ МАРФАНА (Q87.4)
Синдром Марфана (синонимы: врожденная гипопластическая мезодермальная дистрофия, акрохондрогиперплазия, дизлинзектопия, долихоморфия) наследуется по аутосомно-доминантному типу, обусловлен наследственным пороком развития соединительной ткани, характеризуется поражением опорно-двигательного аппарата, глаз и внутренних органов. Встречается редко.
Этиология и патогенез изучены недостаточно. Значительное место в патогенезе принадлежит нарушению обменных процессов. Характерно нарушение метаболизма и накопление в организме больного свободных или слабо связанных с белком кислых мукополисахаридов - гликозаминогликанов (типа гидроксипролина хондроитинсерной и гиалуроновой кислот). Это проявляется нарушением строения эластических и коллагеновых волокон, основной субстанции соединительной ткани. Нарушается функция коркового слоя надпочечников.
Клинически проявляется весьма характерными и постоянными признаками: резко выраженной астенической конституцией, «птичьим лицом» (череп узкий, подбородок срезанный или выступающий, близко посаженные глаза), ушные раковины тонкие и малоэластичные, кисти и стопы длинные с тонкими «паукообразными» пальцами. Впалая грудь, кифоз и т.д. Умственное развитие больных с синдромом Марфана не страдает.
Гистологически выявляется, что эластические волокна истончены, расположены неравномерно, местами хаотично; имеются расслоения средней оболочки крупных сосудов, разрыхления эндотелиального слоя, образование в эндотелиальном и субэндотелиальном слоях подушкообразных выступов, выходящих в просвет сосудов. Нарушена структура хрящевой ткани за счет образования коллагеновых пучков, расслаивающих межуточное вещество. В костной ткани наблюдается разряженность костных балок и неравномерное отложение извести.
Диагноз ставят на основании клинических лабораторных данных (повышенная экскреция с мочой гликозаминогликанов и оксипролина).
Лечение. Радикальных методов нет. Назначают глюкокортикоиды.
Прогноз: как правило, неблагоприятный.
НАСЛЕДСТВЕННАЯ ХРОНИЧЕСКАЯ И ЦИКЛИЧЕСКАЯ НЕЙТРОПЕНИЯ (D70.X1)
Эти две формы заболевания характеризуются резким снижением в крови числа нейтрофилов при одновременном увеличении содержания моноцитов и базофилов. При хронической форме это постоянно, при циклической - на протяжении одной недели в течение месяца.
Клинические проявления обусловлены снижением неспецифической резистентности ребенка, в результате развиваются гнойничковые изменения кожи: фурункулез, блефарит. С начала прорезывания молочных зубов возникает гингивит, который быстро распространяется на периодонт и костную ткань альвеолярного отростка: образуются пародонтальные карманы, зубы становятся подвижными и выпадают. Эти же явления происходят и при формировании постоянного прикуса. При хронической нейтропении к 12-14 годам ребенок зачастую теряет все зубы. При циклической форме прогноз более оптимистичен. Именно пародонтальные нарушения в большинстве случаев служат причиной направления ребенка стоматологом к педиатру, что позволяет своевременно выявить основное заболевание.
Лечение только симптоматическое: регулярная профессиональная гигиеническая обработка, гигиеническая мотивация и контроль, противовоспалительное лечение.
Прогноз: при циклической нейтропении при условии качественной индивидуальной гигиены и регулярном лечении - удовлетворительный.
АГРАНУЛОЦИТОЗ (D70)
Агранулоцитоз - острое гематологическое заболевание, для которого характерно резкое снижение числа нейтрофилов или всех гранулоцитов в крови.
Причиной заболевания может служить побочное действие лекарственных средств, идиопатические или инфекционные заболевания в сочетании с неудовлетворительной гигиеной полости рта. Клинически проявляется изъязвлением и некрозом десны, сопровождающимися геморрагиями в слизистой десны. Иногда происходит генерализованная деструкция костной ткани.
Диагностика. Диагноз ставят на основании клинического обследования и лабораторных исследований (общий анализ крови, биопсия костного мозга).
Дифференциальный диагноз проводят с некротическим язвенным гингивитом и стоматитом, острым лейкозом, наследственной циклической нейтропенией.
Лечение только симптоматическое, учитывая рекомендации гематолога.
ГИПОГАММАГЛОБУЛИНЕМИЯ (D80.VX)
Причина гипогаммаглобулинемии - недостаток одного или нескольких классов иммуноглобулинов, в связи с чем в разной степени снижена общая резистентность организма.
Клинически проявляется гнойными процессами на коже, частыми инфекционными заболеваниями. Пародонт поражается часто, характерны процессы гипертрофии в краевой десне, разрастания десневых сосочков различной степени, иногда на всю высоту коронок. Десна разрыхлена, неплотно прилежит к зубам, быстро образуются пародонтальные карманы, особенно при неудовлетворительной гигиене полости рта.
Рентгенологически определяется воспалительная деструкция костной ткани без каких-либо особенностей (Виноградова Т.Ф., 1987).
Диагноз устанавливают только на основании результатов иммунологического исследования крови. В таких случаях именно стоматолог может быть инициатором направления пациента на углубленное клиническое обследование.
Лечение только симптоматическое с учетом рекомендаций иммунолога и гематолога.
ЛЕЙКОЗЫ
Лейкозы - гетерогенная группа тяжелых злокачественных заболеваний, для которых характерны нарушения созревания и пролиферации лейкоцитов.
Поражение десен наблюдают часто: при острых лейкозах примерно в 30% случаев, при хронических - в 10%. Среди основных симптомов, проявляющихся в полости рта, следует назвать некроз (эрозии), кровоточивость и пролиферацию десен. Иногда может происходить быстрая деструкция альвеолярной кости. Нередко именно поражение десен является первым проявлением лейкоза. При наличии у больного двух из трех упомянутых выше симптомов врач-стоматолог обязан немедленно провести общее терапевтическое обследование.
Диагностика. Диагноз ставят на основании результатов клинического и обязательно - лабораторного исследований.
Лечение. Стоматолог проводит симптоматическое лечение.
Х-ГИСТИОЦИТОЗЫ
Гистиоцитозы Х - группа заболеваний неясной этиологии, связанных с патологической пролиферацией гистиоцитов и эозинофилов, вследствие чего возникают очаговые и системные повреждения.
К группе гистиоцитозов относятся острый системный прогрессирующий гистиоцитоз (болезнь Леттера-Зиве), хронический системный прогрессирующий гистиоцитоз (болезнь Хенда-Шюллера-Крисчена) и эозинофильная гранулема. Многие исследователи рассматривают все три формы гистиоцитозов как взаимосвязанные варианты (или синдромы) единой нозологической формы, обозначаемой как пролиферативно-обменный ретикулогистиоцитоз. Наиболее частой формой гистиоцитозов является эозинофильная гранулема. В 1953 г. Л. Лихтенстайн предложил обозначать данные три формы гистиоцитозов как гистиоцитозы Х, так как нозологическая принадлежность процесса точно не установлена.
Высказывается мнение о трансформационных вариантах гистиоцитоза Х. Так, эозинофильная гранулема может развиваться на фоне хронического системного гистиоцитоза Х, а острый системный гистиоцитоз Х - проявляться как обострение хронического системного гистиоцитоза Х. Возможно преобразование эозинофильной гранулемы в липидную.
Болезнь Хенда-Шюллера-Крисчена и болезнь Леттера-Зиве сближаются с некоторыми эндогенными тезаурисмозами, в частности со сфинголипидозами, к которым относятся болезни Гоше и Ниманна-Пика.
Гистологически изменения при всех формах одинаковы: диффузная гистиоцитарная пролиферация, сопровождающаяся геморрагическим отеком, некрозом и лейкоцитарной инфильтрацией. Наличие эозинофилов зависит от формы и стадии заболевания, которые могут переходить одна в другую.
Эозинофильная гранулема костей (болезнь Таратынова)
Эозинофильная гранулема костей (болезнь Таратынова) характеризуется наличием в костях инфильтратов, состоящих из гистиоцитарных элементов, эозинофилов, лейкоцитов, а также нейтрофилов, лимфоцитов и плазматических клеток. Впервые была описана казанским патологоанатомом Н.И. Таратыновым (1913) как псевдотуберкулезная гранулема неясной этиологии. В настоящее время рассматривается как один из вариантов Х-гистиоцитозов.
Различают продромальную стадию (1,5-2,0 мес) и стадию выраженных проявлений. В продромальный период возникают одиночные очаги деструкции в скелете, проявляющиеся незначительной болью, зудом, припухлостью в пораженном участке. Процесс чаще локализуется в плоских костях: поражаются череп, нижняя челюсть (альвеолярная часть и ветвь). Отмечают подвижность 1-2 моляров, кровоточивость десен, глубокие пародонтальные карманы без гнойного отделяемого, возможно изъязвление десневого края. Нередко очаги поражений располагаются симметрично.
Стадия выраженных проявлений характеризуется воспалением мягких тканей пародонта и прогрессирующей подвижностью зубов, может быть абсцедирование. После выпадения зубов альвеолы долго не заживают и процесс резорбции продолжается. В костной ткани наблюдают очаги резорбции овальной или округлой формы различной величины (1-4 см). Они локализуются в области верхушек зубов, угла нижней челюсти или ее ветви; иногда процесс затрагивает тело челюсти. Течение длительное.
Этиология неизвестна. На основании обнаружения в клетках вирусоподобных включений высказывают предположение о вирусной этиологии. Некоторые исследователи, учитывая хороший эффект от введения глюкокортикоидов и антибиотиков, считают, что развитие эозинофильной гранулемы обусловлено аллергическим процессом.
Клиническая картина. Эозинофильная гранулема наблюдается преимущественно в старшем детском и юношеском возрасте в виде одиночного, солитарного или множественного поражения костей. Чаще встречается у детей 5-10 лет, в 70% случаев поражение носит солитарный характер. Чаще всего локализуется в костях черепа, бедренной, плечевой, но может быть и в костях таза, позвонках. Обычно сопровождается болью в зоне поражения.
Диагноз устанавливается по данным рентгенологического и морфологического исследований.
Рентгенологически определяются очаги деструкции округлой или неправильной формы с фокусом в губчатом веществе, но затем процесс переходит на компактное вещество, вызывая его прободение. Иногда в центре определяются костные секвестры. Материал для морфологического исследования получают при биопсии, пункции или кюретаже.
Лечение хирургическое, которое иногда дополняют лучевой терапией.
Болезнь Леттера-Зиве
Болезнь Леттера-Зиве (M9722/3, C96.0X; острый системный прогрессирующий гистиоцитоз) чаще бывает у детей раннего возраста (до 3 лет).
Этиология неясна. Признается и опухолевая природа заболевания, и вирусная.
Патогенез: в основе заболевания лежит пролиферация гистиоцитов Х.
Клиническая картина. Заболевание начинается остро, сопровождается резким подъемом температуры тела, пятнисто-папулезными высыпаниями на коже, увеличением печени и селезенки, прогрессирующей анемией, лимфаденитом.
Ранние симптомы - себорея на основе мокнутия в кожных складках, папулезная сыпь. Характерно поражение слизистых в виде упорных стоматита и вульвова-гинита, рецидивирующего отита. В более отдаленные сроки - поражения костей, чаще поражаются плоские кости (таза, лопатки, череп).
Может быть и экзофтальм, и несахарный диабет.
Рентгенологически выявляются очаги разряжения с четкими границами, прежде всего губчатой кости. Характерно, что надкостница не вовлекается в процесс даже при бурном течение процесса.
Лечение: цитостатики, гормональные препараты курсами. Иногда + лучевая терапия.
Прогноз неблагоприятный.
Болезнь Хенда-Шюллера-Крисчена
Болезнь Хенда-Шюллера-Крисчена (D76.01) - болезнь группы гистиоци-тозов Х, характеризующаяся инфильтрацией различных органов и тканей атипичными гистиоцитарными элементами. Впервые описал Хенд в 1893 г. у трехлетнего ребенка, а Шюллер (1916) и Крисчен (1919) выделили триаду симптомов при этой болезни:
Этиология неизвестна. Некоторые исследователи относят к инфекционным болезням, возможно, вирусной этиологии, другие связывают с иммунологической недостаточностью.
Клиническая картина. Боли в костях, деструкция костей челюстей, приводящая к подвижности зубов и выпадению зубов. Стоматит.
Гистологически в костях выявляются дефекты, заполненные опухолевидными гранулематозными разрастаниями желтого цвета. Могут наблюдаться гипертрофия десен, выпадение зубов, очаговые утолщения и изъязвления слизистой ЖКТ, папулезные высыпания на коже.
Диагноз устанавливается по данным клинических, рентгенологических и гистологических исследований.
Лечение, как правило, оперативное + лучевая терапия.
Прогноз в большинстве случаев благоприятный.
Профилактика не разработана.
СИНДРОМ ГОШЕ-ШЛАГЕНГАУФЕРА
Синдром Гоше-Шлагенгауфера (M9722/3, C96.0X; кератиновый ретикуло-гистиоцитоз, болезнь Гоше, первичная идиопатическая спленомегалия, глюкоцереброзидный липидоз). Различают острую и хроническую формы болезни Гоше. Острая форма бывает у детей 1-го года жизни, заболевание быстро прогрессирует и заканчивается летальным исходом. Хроническую форму наблюдают у детей старше 10 лет. Она проявляется малым ростом, спленомегалией, изменениями в костях (рентгенологически определяют остеопороз или остеосклероз), которые сопровождаются болями. Реже наблюдают увеличение печени и лимфатических узлов; характерна желтовато-коричневая окраска кожи.
В полости рта проявления пародонтита тяжелой степени с пролиферативными изменениями десен, подвижностью зубов. Слизистая оболочка рта желтушная, с очагами кровоизлияний. При клиническом анамнезе крови определяются гипохромная анемия, степень которой нарастает по мере длительности болезни, лейкопения, тромбоцитопения. Типичный признак болезни - наличие клеток Гоше в селезенке и костном мозге.
Диагностика. Диагноз ставят на основании клинического обследования, рентгенологического исследования, лабораторных методов исследования (иммунологического, гистологического). Дифференциальный диагноз проводят с болезнью Ниманна-Пика, лейкозами.
Лечение симптоматическое.
БОЛЕЗНЬ НИМАННА-ПИКА (E75.22) (СФИНГОМИЕЛИНОВЫЙ ЛИПИДОЗ, РЕТИКУЛЯРНЫЙ И ГИСТИОЦИТАРНЫЙ СФИНГОМИЕЛИНОЗ, ЭССЕНЦИАЛЬНЫЙ ЛИПОИДНЫЙ ГИСТИОЦИТОЗ)
Заболевание начинается в первые месяцы жизни, характеризуется гепатоспленомегалией, лимфаденопатией, ксантомами и пигментациями, особенно выраженными на открытых участках тела, задержкой физического и умственного развития, тяжелыми неврологическими расстройствами (нарушение зрения, слуха, мышечная слабость, спастические явления).
В полости рта могут развиваться пролиферативные процессы в деснах, деструктивные явления в альвеолярном отростке и связочном аппарате зубов.
Гистологически выявляют пенистые клетки Ниманна-Пика, названные так вследствие наличия в них большого числа жировых капель. Наследственный по аутосомно-рецессивному типу липоидоз, обусловленный нарушением обмена сложных липидов: с накоплением сфингомиелина вследствие недостатка сфингомиелазы (кислой лизосомной гидролазы) сфингомиелин не расщепляется, а происходит его накопление в клетках ретикулоэндотелиальной системы (печени, селезенке, надпочечниках и ЦНС).
Дифференциальную диагностику проводят с болезнью Гоше, болезнью Хенда-Шюллера-Крисчена.
АКАТАЛАЗИЯ (БОЛЕЗНЬ ТАКАХАРЫ) (E80.3X)
Акаталазия - наследственная энзимопатия, связанная с недостаточностью фермента каталазы. Фермент каталаза продуцирует в тканях кислород путем расщепления перекиси водорода на воду и кислород. Следовательно, у таких больных образующаяся перекись водорода не расщепляется, а способствует окислению гемоглобина в метгемоглобин и развитию местной гипоксии. Перекись водорода может вырабатываться микроорганизмами, входящими в состав зубных бляшек или биопленок, и при отсутствии каталазы кумулироваться в ней, поэтому чем больше микробных скоплений, тем сильнее действие перекиси на пародонт, тем значительнее разрушения тканей пародонта.
Клинические проявления заболевания разнообразны. Чаще болеют молодые, подростки; редко заболевание проявляется в раннем детском возрасте. Больные жалуются на наличие язвенных поражений в ротовой полости, кровоточивость десен, подвижность зубов. Нередко отмечают нагноительные процессы в полости рта, носа, шеи с периодическими обострениями.
Рентгенологически выявляют равномерную резорбцию костной ткани альвеолярного отростка и альвеолярной части челюстей.
Течение заболевания хроническое, с периодами обострений. Особенно бурно заболевание протекает в раннем детском возрасте. Традиционное лечение практически неэффективно. Больные быстро теряют молочные зубы, по мере прорезывания постоянных зубов картина повторяется.
Диагностика. Основана на клинических проявлениях, а главное - на результатах данных семейного анамнеза, клинико-лабораторных методов обследования.
Лечение. Отмечают повышение эффективности лечения за счет включения в комплекс мероприятий аппликаций полупроницаемых микрокапсул, содержащих каталазу.
БОЛЕЗНЬ ДАУНА (Q90.VX)
Болезнь Дауна - трисомия по 21-й паре хромосом.
Синонимы: трисомное дисморфологическое слабоумие, трисомная идиотия, акромикрия врожденная, дисплазия генерализованная фетальная.
Заболеваемость: 1 случай на 600-800 новорожденных. У большинства наблюдают полную трисомию по 21-й паре хромосом. Реже бывает мозаицизм, еще реже - транслокации. Для больных характерны округлой формы голова с уплощенным затылком, скошенный и узкий лоб, плоское лицо, малый рост, умственная отсталость, мышечная гипотония, аномалии скелета.
Частота встречаемости ВЗП у пациентов с этим синдромом после 30 лет составляет 100%.
Гигиена полости рта неудовлетворительная, но реализации действия микрофлоры способствуют:
Есть данные, что у детей с синдромом Дауна повышено содержание Prevotella melaninogenica в полости рта. Десна гиперемирована, отечна, кровоточит. Из-за постоянного ротового дыхания, плохой гигиены полости рта и других причин часты явления гипертрофии (гиперплазии) десен, быстро развивается генерализованный пародонтит агрессивной формы, поражая молочные зубы, а после и постоянные. Характерны макроглоссия, складчатый и географический язык, готическое нёбо, расщелина нёба, задержка прорезывания зубов, гипоплазия эмали.
Кроме того, для синдрома Дауна характерны полидактилия, синдактилия, клинодактилия, разболтанность суставов, нарушения скелета, врожденные пороки сердца, эндокринные нарушения, неспособность к обучению, монголоидный разрез глаз, короткие уши и плоское лицо.
Диагноз ставится по клиническим симптомам и анализу числа хромосом.
Лечение у стоматолога симптоматическое: профессиональная гигиена, лечение зубов, устранение явлений воспаления.
БОЛЕЗНЬ ИЦЕНКО-КУШИНГА
Гипоталамо-гипофизарное заболевание, характеризующееся вторичным гиперкортицизмом - избыточной продукцией гормонов коры надпочечников, главным образом глюкокортикоидов. Сравнительно редкое заболевание. Чаще болеют женщины в возрасте 20-40 лет. Симптомокомплекс, подобный болезни Иценко-Кушинга, может быть при опухолях коры надпочечников, опухолях щитовидной и поджелудочной желез, раке легких, яичников, придатков - тогда его называют синдромом Иценко-Кушинга.
Этиология. Гипоталамо-гипофизарные нарушения могут возникать в результате воспалительных процессов, новообразований, травмы черепа, при базофильной аденоме гипофиза, иногда - вследствие длительного введения больших доз глюкортикоидных препаратов, часто причина остается неясной.
Патологическая анатомия. В аденогипофизе большинства больных обнаруживается гиперплазия базофильных аденоцитов или базофильные аденомы. В надпочечниках выявляется диффузно-узелковая гиперплазия коры.
Клиническая картина: неравномерное ожирение (лунообразное лицо, отложение жира в области туловища и живота при относительно худых конечностях), повышение артериального давления (ранний и постоянный признак), остеопороз (частый, но более поздний признак), нарушение углеводного обмена.
Развивается сахарный диабет, возникают изменения со стороны психики: раздражительность, ухудшение памяти, снижение интереса к окружающему.
Течение болезни хроническое. Выделяют легкую, среднюю и тяжелую степени.
В 82% случаев наблюдается поражение пародонта. Отечность десен и кровоизлияние в них, подвижность и смещение зубов, разрастание межзубных сосочков, пародонтальные карманы с гнойным отделяемым.
Рентгенологически выявляют остеопороз (не только челюстных костей), резорбцию костной ткани альвеолярного отростка, которая идет не обязательно с вершин межзубных перегородок.
Диагноз ставится на основе внешнего вида пациента, а тяжесть устанавливается на основе клинических и лабораторных данных.
Лечение. Применяют лучевой, оперативный, химиотерапевтический методы. Выбор метода зависит от тяжести течения заболевания. При тяжелом течении иногда применяют и оперативный метод (удаление надпочечников или гипофиза).
Прогноз при своевременном выявлении болезни и интенсивном лечении при отсутствии тяжелых осложнений благоприятный.
ГИПОФОСФАТАЗИЯ
Гипофосфатазия - редкое наследственное заболевание, для которого характерно снижение синтеза и активности щелочной фосфатазы в сыворотке крови и тканях. Гипофосфатазия как генетическое нарушение наследуется по аутосомно-рецессивному, изредка - по аутосомно-доминантному типу. Поражения пародонта выявляют часто, особенного при детской форме заболевания. Кроме пародонта, поражается скелет, череп, глаза.
Поражения пародонта проявляются выраженной деструкцией альвеолярной кости и преждевременной потерей как молочных, так и постоянных зубов без воспаления. Раннее выпадение молочных зубов, особенно передних, может быть единственным проявлением заболевания.
Иногда наблюдают аномалии скелета, замедление развития, краниосиностоз, повышение внутричерепного давления.
Диагностика. Диагноз ставят на основании клинического обследования, дополненного рентгенологическим исследованием скелета и черепа, измерением активности щелочной фосфатазы в сыворотке крови.
Дифференциальный диагноз проводят с локализованным агрессивным пародонтитом, акаталазией, синдромом Лефевра-Папийона, синдромом Чедиака-Хигаси, гликогенозом.
Лечение у стоматолога симптоматическое.
СПИСОК ЛИТЕРАТУРЫ
-
Безруков В.М., Робустова Т.Г. Болезни прорезывания зубов. Руководство по хирургической стоматологии и челюстнолицевой хирургии. - М.: Медицина, 2000. - С. 302-310.
-
Безрукова И.В., Грудянов А.И. Агрессивные формы пародонтита. - М.: МИА, 2002.
-
Боровский Е.В., Мишкиллейсон А.Л. Заболевания слизистой оболочки полости рта. - М.: Медицина, 1984.
-
Вольф Г.Ф., Ратейцхак Э.М., Ратейцхак К. Пародонтология / пер. с нем. под ред. Г.М. Барера. - М.: Медпрессинформ, 2008.
-
Григорьян А.С., Грудянов А.И., Рабухина Н.А., Фролова О.А. Болезни пародонта. Патогенез, диагностика, лечение. - М.: МИА, 2004.
-
Грудянов А.И., Сизиков А.В. Хирургические вмешательства на пародонте: Атлас. - М.: МИА, 2013.
-
Грудянов А.И., Александровская И.Ю. Планирование лечебных мероприятий при заболеваниях пародонта. - М.: МИА, 2010.
-
Грудянов А.И., Григорьян А.С., Фролова О.А. Диагностика в пародонтологии. - М.: МИА, 2004.
-
Грудянов А.И., Ерохин А.И. Хирургические методы лечения заболеваний пародонта. - М.: МИА, 2006.
-
Грудянов А.И., Фоменко Е.В. Методы консервативного лечения воспалительных заболеваний пародонта. - М.: МИА, 2013.
-
Грудянов А.И., Фоменко Е.В. Этиология и патогенез воспалительных заболеваний пародонта. - М.: МИА, 2010.
-
Губайдулина Е.Я., Цегельник Л.Н., Лузина В.В., Чергештов Ю.И. Амбулаторные оперативные вмешательства при доброкачественных поражениях лица, органов полости рта и челюстей / Хирургическая стоматология. - М.: Медицина, 2007. - С. 111-136.
-
Детьенвиль Р. Лечение пародонтита тяжелой степени. - М.: Азбука, 2008.
-
Заболевания пародонта / Под ред. Л.Ю. Ореховой. - М.: Поли Медиа Пресс, 2004.
-
Заболевания пародонта. Современный взгляд на клиникодиагностические лечебные аспекты: учебное пособие / Под ред. О.О. Янушевича. - М.: ГЭОТАРМедиа, 2010.
-
Ласкарис Дж., Скалли К. Атлас по пародонтологии. - М., 2005.
-
Максимовский Ю.М., Максимовская Л.Н., Орехова Л.Ю. Терапевтическая стоматология. - М.: Медицина, 2002.
-
МКБ10. Международная статистическая классификация болезней и проблем, связанных со здоровьем: в 3 т. - М., 2003.
-
Пародонтология: национальное руководство / Под ред. Л.А. Дмитриевой. - М.: ГЭОТАР Медиа, 2013.
-
Руле Ж.Ф., Циммер С. Профессиональная профилактика в практике стоматолога: атлас по стоматологии / Пер с нем. под общ. ред. С.Б. Улитовского. - М.: Медпрессинформ, 2010.
-
Феди П., Вернино А., Грей Дж. Пародонтологическая азбука. - М.: Азбука, 2008.
-
Цепов Л.М. Заболевания пародонта: взгляд на проблему. - М., 2006.
-
Clinical Periodontology and Implant Dentistry / Ed. by J. Lindhe. - 5th. - 2008. - 1393 p.
-
Garranza F.A., Newman M.G., Takey H.H. Clinical Periodontology. - N.Y., 2002. - 1033 p.