Фтизиатрия. Национальное руководство / Под ред. М. И. Перельмана. 2007. - 512 с. (Серия "Национальные руководства"). - 512 с. (Серия "Национальные руководства") - ISBN 978-5-9704-0490-4 |
Аннотация
Национальные руководства - серия практических руководств по основным медицинским специальностям, включающих специальную информацию, необходимую врачу для непрерывного послевузовского образования.
В национальных руководствах равное внимание уделено профилактике, диагностике, фармакотерапии и немедикаментозным методам лечения. В книгу вошли общие и частные вопросы фтизиатрии, содержащие объединенную согласованную позицию ведущих отечественных специалистов. В подготовке издания принимали участие ведущие специалисты-фтизиатры - сотрудники центрального НИИ туберкулеза РАМН, НИИ фтизиопульмонологии Первого МГМУ им. И.М. Сеченова, Московского научно-практического центра борьбы с туберкулезом, Санкт-Петербургского НИИ фтизиопульмонологии, Уральского НИИ фтизиопульмонологии.
Все рекомендации прошли этап независимого рецензирования. Руководство предназначено фтизиатрам, пульмонологам, студентам старших курсов медицинских вузов, интернам, ординаторам, аспирантам.
Гриф
Подготовлено под эгидой Российского общества фтизиатров и Ассоциации медицинских обществ по качеству
ПЕРВИЧНЫЙ ТУБЕРКУЛЁЗ
Первичный туберкулёз развивается в результате первого проникновения микобактерий туберкулёза в организм человека. Исход первичного инфицирования определяется количеством и вирулентностью микобактерий, длительностью их воздействия и, в значительной степени, иммунобиологическим состоянием организма. Вследствие высокого уровня естественной резистентности человека к туберкулёзной инфекции у 90-95% инфицированных микобактериями туберкулёз не развивается. У них он протекает скрыто в виде малых специфических изменений с формированием устойчивого противотуберкулёзного иммунитета. У людей с иммунодефицитом, не вакцинированных БЦЖ или вакцинированных с нарушением правил, первичное инфицирование микобактериями туберкулёза может привести к заболеванию.
ЭПИДЕМИОЛОГИЯ
В условиях напряжённой эпидемической ситуации в России инфицирование микобактериями туберкулёза чаще происходит у детей и подростков и гораздо реже - в старшем возрасте. У людей среднего и пожилого возраста клинико-рентгенологическую картину первичного туберкулёза наблюдают редко. Различные клинические формы первичного туберкулёза выявляют у 10-20% детей и подростков и менее чем у 1% взрослых, заболевших туберкулёзом. В целом первичный туберкулёз диагностируют у 0,8-1% впервые выявленных больных.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
При первичном туберкулёзе поражение обычно локализуется в лимфатических узлах, лёгком, плевре, а иногда и в других органах: почках, суставах, костях, брюшине. Зона специфического воспаления может быть очень небольшой и при обследовании оставаться скрытой. При большом объёме поражения его обычно обнаруживают при клиническом и лучевом обследованиях пациента.
Различают три основные формы первичного туберкулёза:
Туберкулёзная интоксикация - ранняя клиническая форма первичного туберкулёза с минимальным специфическим поражением. Она развивается у людей с относительно небольшими функциональными нарушениями в иммунной системе. В результате образования токсичных продуктов возникает транзиторная бактериемия и токсемия, усиливающие специфическую сенсибилизацию тканей к микобактериям и продуктам их жизнедеятельности и повышающие наклонность к выраженным токсико-аллергическим тканевым реакциям.
Микобактерии при туберкулёзной интоксикации в основном находятся в лимфатической системе, постепенно оседая в лимфатических узлах и вызывая гиперплазию лимфоидной ткани. В результате развивается микрополиаденопатия, характерная для всех форм первичного туберкулёза.
Туберкулёзная интоксикация проявляется различными функциональными расстройствами, высокой чувствительностью к туберкулину и микрополиаденопатией. Длительность туберкулёзной интоксикации как формы первичного туберкулёза не превышает 8 мес. Протекает она чаще благоприятно. Специфическая воспалительная реакция постепенно затихает, единичные туберкулёзные гранулёмы подвергаются соединительнотканной трансформации. В зоне туберкулёзного некроза откладываются соли кальция и формируются микрокальцинаты.
Иногда туберкулёзная интоксикация приобретает хроническое течение или прогрессирует с формированием локальных форм первичного туберкулёза. Обратное развитие туберкулёзной интоксикации ускоряется при лечении противотуберкулёзными препаратами.
Туберкулёз ВГЛУ - самая частая клиническая форма первичного туберкулёза, затрагивающая различные группы ВГЛУ. Воспаление чаще развивается в лимфатических узлах бронхопульмональной и трахеобронхиальной групп, обычно без вовлечения в специфический процесс ткани лёгкого. Туберкулёзное поражение лимфатических узлов бронхопульмональной группы часто называют бронхоаденитом.
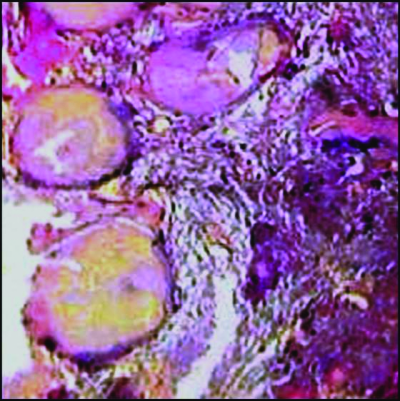
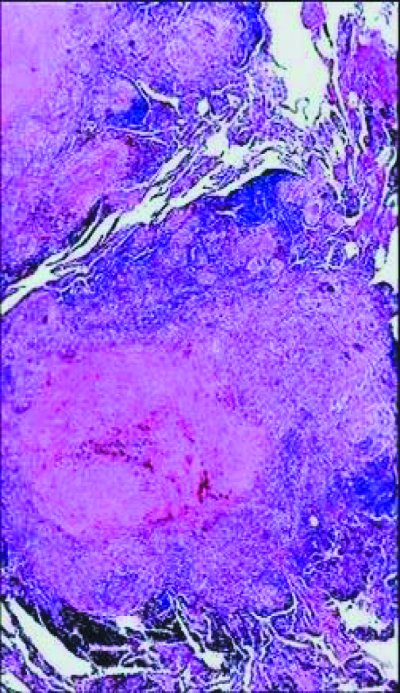
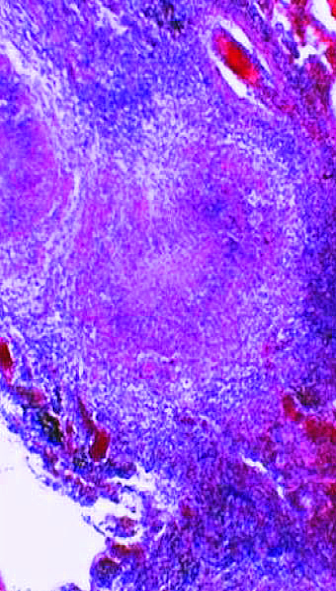
После инфицирования микобактериями туберкулёза в лимфатических узлах развивается гиперпластическая реакция с последующим образованием туберкулёзных гранулём. Прогрессирование специфического воспаления приводит к постепенному замещению лимфоидной ткани туберкулёзными грануляциями. Зона казеозного некроза со временем может значительно увеличиваться и распространяться почти на весь лимфатический узел (рис. 18-1). В прилежащих к лимфатическому узлу клетчатке, бронхах, сосудах, нервных стволах, медиастинальной плевре возникают параспецифические и неспецифические воспалительные изменения. Патологический процесс прогрессирует и захватывает другие, ранее не изменённые лимфатические узлы средостения. Общий объём локального поражения бывает весьма значительным.
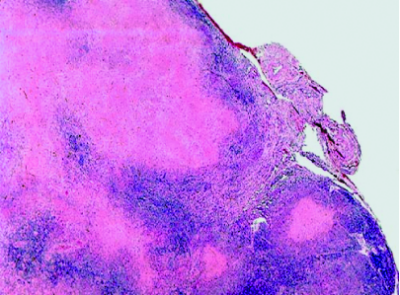
Рис. 18-1. Казеозный некроз в лимфатическом узле. Гистологический препарат.
В зависимости от величины поражённых ВГЛУ и характера воспалительного процесса условно выделяют инфильтративную и туморозную (опухолевидную) формы заболевания. Под инфильтративной формой понимают преимущественно гиперпластическую реакцию ткани лимфатического узла с незначительным казеозным некрозом и перифокальной инфильтрацией. Туморозную форму ассоциируют с выраженным казеозным некрозом в лимфатическом узле и весьма слабой инфильтративной реакцией в окружающих его тканях.
Течение неосложнённого туберкулёза ВГЛУ чаще благоприятное, особенно при ранней диагностике и своевременно начатом лечении. Перифокальная инфильтрация рассасывается, на месте казеозных масс формируются кальцинаты, капсула лимфатического узла гиалинизируется, развиваются фиброзные изменения. Клиническое излечение с формированием характерных остаточных изменений наступает в среднем через 2-3 года от начала заболевания.
Осложнённое или прогрессирующее течение туберкулёза ВГЛУ может привести к специфическому поражению лёгочной ткани. Лимфогематогенную и бронхогенную генерализацию процесса наблюдают у больных с прогрессирующими нарушениями в иммунной системе, которые углубляются на фоне туберкулёза. Чаще это происходит при позднем выявлении заболевания и неадекватном лечении.
Первичный туберкулёзный комплекс - наиболее тяжёлая форма первичного туберкулёза, поражающая, как правило, органы дыхания. Возникновение первичного туберкулёзного комплекса связывают с высокой вирулентностью возбудителя и значительными нарушениями клеточного иммунитета.
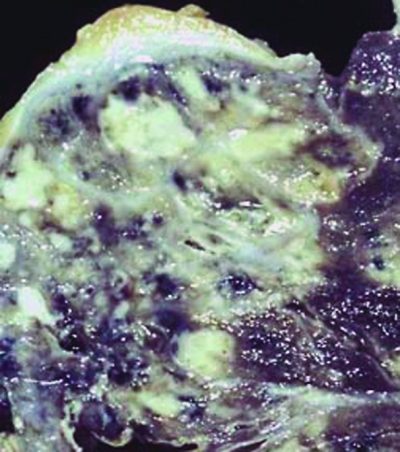
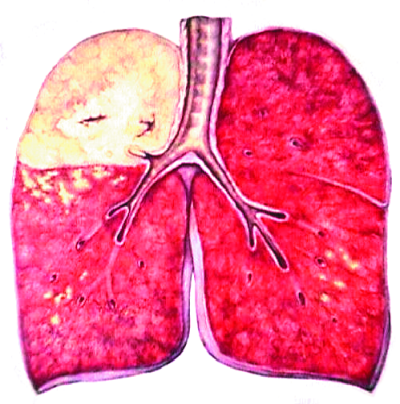
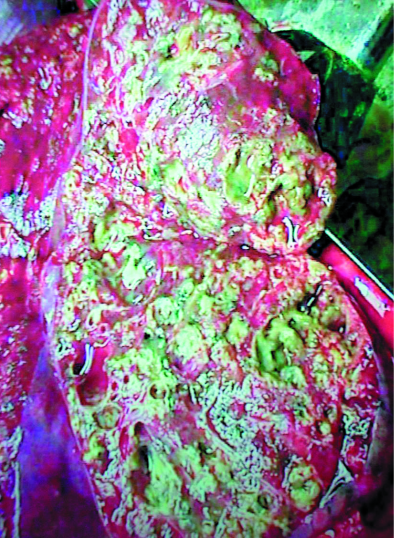
Первичный туберкулёзный комплекс - локальная клиническая форма первичного туберкулёза, при которой выделяют три компонента специфического поражения: первичный аффект с перифокальной реакцией, туберкулёз регионарного лимфатического узла и связующая их зона туберкулёзного лимфангита (рис. 18-2, 18-3).
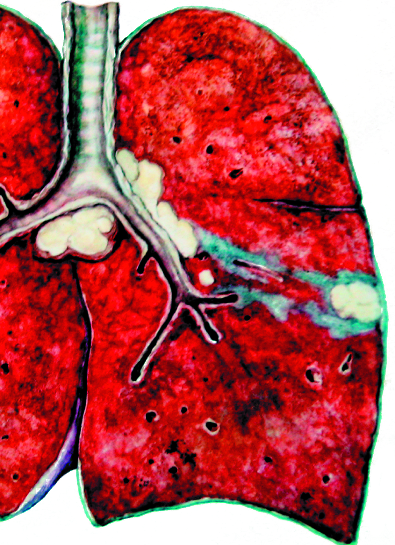
Рис. 18-2. Первичный туберкулёзный комплекс в левом лёгком. Зарисовка макропрепарата.
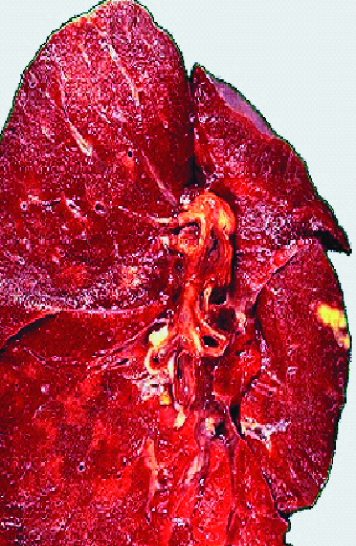
Рис. 18-3. Первичный туберкулёзный комплекс в левом лёгком. Фото макропрепарата.
Первичный туберкулёзный комплекс с поражением лёгкого и ВГЛУ может развиваться двумя путями. При массивном аэрогенном заражении вирулентными микобактериями туберкулёза в месте их внедрения в лёгочную ткань возникает первичный лёгочный аффект в виде ацинозной или лобулярной казеозной пневмонии с зоной перифокального воспаления. Аффект локализуется в хорошо вентилируемых отделах лёгкого, обычно субплеврально. Воспалительная реакция распространяется на стенки лимфатических сосудов. Микобактерии туберкулёза с током лимфы проникают в регионарные лимфатические узлы. Внедрение микобактерий приводит к гиперплазии лимфоидной ткани и развитию воспаления, которое после кратковременной неспецифической экссудативной фазы приобретает специфический характер. Так формируется комплекс, состоящий из поражённого участка лёгкого, специфического лимфангита и зоны туберкулёзного воспаления в регионарных лимфатических узлах.
Кроме того, при аэрогенном инфицировании микобактерии туберкулёза могут проникать через неповрежденную слизистую оболочку бронха в перибронхиальные лимфатические сплетения и, далее, в лимфатические узлы корня лёгкого и средостения, где развивается специфическое воспаление. В прилежащих к ним тканях возникает неспецифическая воспалительная реакция. Возникающие расстройства приводят к лимфостазу и расширению лимфатических сосудов. Возможен лимфогенный ретроградный путь развития. При распространении воспаления из лимфатического узла на стенку прилежащего бронха микобактерии могут проникнуть в лёгочную ткань и бронхогенным путём. Внедрение микобактерий в лёгочную ткань обусловливает развитие воспалительной реакции, которая обычно захватывает терминальную бронхиолу, несколько ацинусов и долек. Воспаление быстро приобретает специфический характер: образуется зона казеозного некроза, окруженная грануляциями. Так вслед за поражением ВГЛУ формируется лёгочный компонент первичного туберкулёзного комплекса.
При первичном туберкулёзном комплексе наблюдают распространённые специфические, выраженные параспецифические и неспецифические изменения. Тем не менее сохраняется тенденция к доброкачественному течению заболевания. Обратное развитие происходит медленно. Положительному результату способствуют ранняя диагностика первичного туберкулёзного комплекса и своевременно начатое адекватное лечение.
При обратном развитии первичного туберкулёзного комплекса постепенно рассасывается перифокальная инфильтрация, грануляции трансформируются в фиброзную ткань, казеозные массы уплотняются и пропитываются солями кальция. Вокруг формирующегося очага развивается гиалиновая капсула. Постепенно на месте лёгочного компонента образуется очаг Гона. Со временем очаг Гона может подвергнуться оссифицикации. В лимфатических узлах аналогичные репаративные процессы происходят несколько медленнее и также завершаются образованием кальцинатов. Излечение лимфангита сопровождается фиброзным уплотнением перибронхиальной и периваскулярной тканей.
Формирование очага Гона в лёгочной ткани и образование кальцинатов в лимфатических узлах - морфологическое подтверждение клинического излечения первичного туберкулёзного комплекса, которое наступает в среднем через 3,5-5 лет после начала заболевания.
У больных с выраженным иммунодефицитом первичный туберкулёз иногда приобретает хроническое, волнообразное, неуклонно прогрессирующее течение. В лимфатических узлах наряду с медленно образующимися кальцинатами обнаруживают свежие казеозно-некротические изменения. В патологический процесс постепенно вовлекаются новые группы лимфатических узлов, отмечаются повторные волны лимфогематогенной диссеминации с поражением ранее не изменённых отделов лёгких. Очаги гематогенных отсевов формируются и в других органах: почках, костях, селезёнке.
При всех формах первичного туберкулёза обратное развитие туберкулёзного процесса и клиническое излечение сопровождаются гибелью большей части микобактерий и элиминацией их из организма. Однако часть микобактерий трансформируется в L-формы и персистирует в остаточных посттуберкулёзных очагах. Изменённые и неспособные к размножению микобактерии поддерживают нестерильный противотуберкулёзный иммунитет, который обеспечивает относительную устойчивость человека к экзогенной туберкулёзной инфекции.
КЛИНИЧЕСКАЯ КАРТИНА
Клинические симптомы при первичном туберкулёзе условно можно объединить в три основных синдрома: интоксикационный, бронхолёгочно-плевральный и синдром поражения других органов и систем.
Интоксикационный синдром обусловлен метаболическими и функциональными расстройствами, возникающими при первичном туберкулёзе. Ранними клиническими признаками туберкулёзной интоксикации считают функциональные нарушения работы ЦНС (раздражительность, эмоциональная лабильность), вегетативно-сосудистую дисфункцию (тахикардия, аритмия, склонность к гипотонии, систолический шум над верхушкой сердца), ухудшение аппетита, повышенную потливость. Нередко снижена толерантность к физической и умственной нагрузкам, а также способность концентрировать внимание. Характерна непостоянная лихорадка с кратковременными единичными подъёмами температуры тела до субфебрильных значений во второй половине дня. У девочек-подростков вследствие нейроэндокринной дисфункции задерживается появление первых менструаций или они прекращаются на время болезни. При длительном интоксикационном синдроме (5-6 мес и более) нарастает эмоциональная лабильность, нередко возникают вялость и адинамия, дефицит массы тела, отставание в физическом развитии. Отмечают бледность и сухость кожных покровов, снижение тургора кожи и мышечного тонуса.
При туберкулёзной интоксикации как клинической форме туберкулёза интоксикационный синдром - преобладающий (иногда единственный) клинический признак заболевания. Симптомов локального специфического воспаления у больных с туберкулёзной интоксикацией не обнаруживают. Нередко у них отмечают локальные неспецифические (параспецифические) изменения, обусловленные наличием в организме микобактерий туберкулёза. Эти изменения наиболее выражены в периферических лимфатических узлах. При пальпации можно обнаружить увеличенные до 5-14 мм в диаметре лимфатические узлы пяти-девяти групп, в т.ч. надключичных и кубитальных. Лимфатические узлы безболезненные, подвижные, мягкоэластичной консистенции без признаков периаденита и воспаления кожных покровов. Микрополиаденопатия более отчётливо выражена у детей дошкольного возраста и в меньшей степени - у подростков и молодых взрослых. Гиперплазия лимфоидной ткани может также проявиться увеличением печени и селезёнки.
При хроническом течении туберкулёзной интоксикации лимфатические узлы постепенно уменьшаются и уплотняются (иногда - до каменистой плотности).
Выраженность симптомов, обусловленных поражением органов дыхания, при туберкулёзе ВГЛУ и первичном туберкулёзном комплексе зависит от распространённости процесса и казеозно-некротического компонента специфического воспаления, а также фазы воспалительной реакции. У детей грудного и раннего возраста локальные формы первичного туберкулёза характеризуются яркими клиническими проявлениями. В старшем возрасте их симптоматика нередко довольно скудная.
При малых формах туберкулёза ВГЛУ специфическим воспалением поражено не более 2 ВГЛУ, а их диаметр не превышает 1,5 см. Малые формы туберкулёза ВГЛУ часто протекают без явных клинических проявлений. Заболевание диагностируют в основном по виражу чувствительности к туберкулину и данным рентгенологического исследования, преимущественно КТ.
Туберкулёз ВГЛУ с большим объёмом поражения обычно начинается подостро, с постепенным нарастанием симптомов интоксикации. При выраженной экссудативной перинодулярной реакции с вовлечением в патологический процесс всех групп лимфатических узлов корня лёгкого и средостения заболевание развивается остро. В этом случае отмечают фебрильную лихорадку и общие функциональные расстройства. У больных может появиться характерный сухой коклюшеподобный (битональный) кашель. У некоторых больных давление увеличенных лимфатических узлов на бифуркацию трахеи и устья главных бронхов вызывает появление стридорозного дыхания. Сужение просвета верхней полой вены увеличенными лимфатическими узлами средостения приводит к более или менее выраженному синдрому верхней полой вены: на передней поверхности грудной клетки с одной или обеих сторон расширяется сеть подкожных вен. При сдавлении верхней полой вены иногда бывают выражены и другие симптомы: головная боль, цианоз и одутловатость лица, увеличение объёма шеи, повышение венозного давления.
Стетоакустические симптомы туберкулёзного поражения ВГЛУ обусловлены перифокальными неспецифическими воспалительными изменениями в средостении. Выявляют приглушение перкуторного звука в парастернальной и паравертебральной зонах, усиление бронхофонии над остистыми отростками грудных позвонков, венозный шума волчка над верхней частью рукоятки грудины при резком запрокидывании головы назад. Без перифокальной воспалительной реакции выявить увеличение ВГЛУ физикальными методами невозможно.
Первичный туберкулёзный комплекс нередко диагностируют при обследовании по поводу слабовыраженных симптомов интоксикации или виража чувствительности к туберкулину. При обширном перифокальном воспалении вокруг первичного лёгочного очага заболевание развивается остро, что характерно для детей дошкольного возраста. Наблюдают кашель с небольшим количеством мокроты, фебрильную лихорадку.
При значительном перифокальном воспалении, когда протяжённость лёгочного поражения превышает размеры сегмента, можно выявить притупление перкуторного звука и выслушать ослабленное, с усиленным выдохом дыхание. После покашливания над зоной поражения выслушивают непостоянные единичные мелкопузырчатые хрипы.
При всех формах первичного туберкулёза в различных тканях и органах возможно развитие токсико-аллергических, параспецифических изменений, которые принято связывать с токсическим действием продуктов жизнедеятельности микобактерий туберкулёза. Эти изменения могут проявляться в виде конъюнктивита, фликтены, узловатой эритемы (рис. 18-4), блефарита, аллергического плеврита, полисерозита или артрита (ревматоид Понсе). Изредка отмечают реактивный параспецифический гепатит, выявляемый при УЗИ.
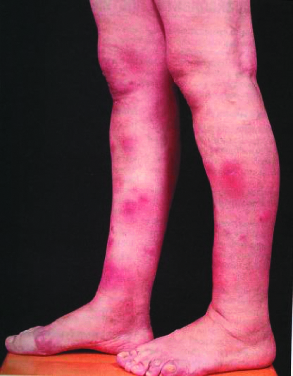
Рис. 18-4. Узловатая эритема при первичном туберкулёзе. Фото.
Параспецифические реакции очень типичны для первичного туберкулёза. С ними связано большое разнообразие проявлений заболевания, которые в клинической практике называют "масками" первичного туберкулёза. Первичный туберкулёз, особенно у взрослых, может протекать под "маской" бронхиальной астмы, эндокринных, сердечно-сосудистых, желудочно-кишечных заболеваний, а также болезней печени, почек, соединительной ткани и нервно-дистрофических нарушений.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
В связи с объективными трудностями бактериологической диагностики при локальных формах первичного туберкулёза особое значение приобретает рентгенологическое исследование, информативность которого во многом зависит от методики и технологии. Иногда у пациентов с клиническими признаками заболевания и виражом чувствительности к туберкулину на обзорных рентгенограммах в двух проекциях и на продольных томограммах органов грудной клетки патологичеких изменений не обнаруживают. Отмечают лишь небольшое расширение тени корня лёгкого, снижение его структурности, усиление прикорневого лёгочного рисунка. В этом случае обычно диагностируют туберкулёзную интоксикацию, поскольку убедительных данных о локальном поражении лимфатических узлов обнаружить не удаётся. При контрольном исследовании через 6-12 мес в корне лёгкого можно обнаружить микрокальцинаты. Такая динамика процесса свидетельствует о туберкулёзе ВГЛУ, который не был распознан при первичном исследовании. Диагноз устанавливают ретроспективно.
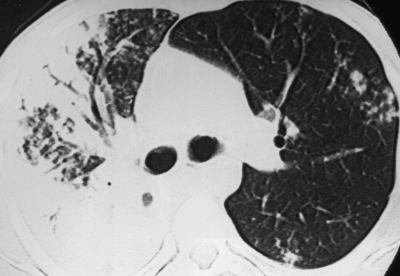
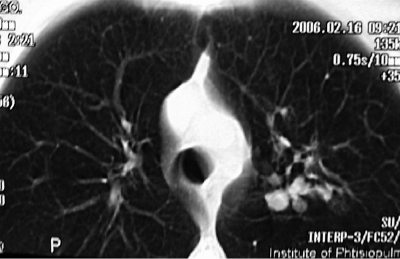
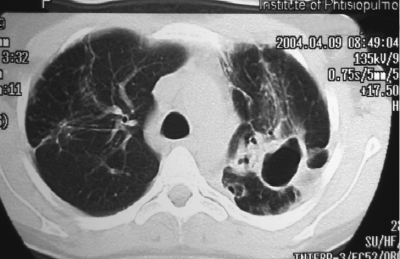
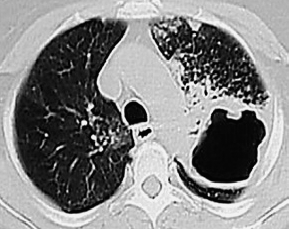
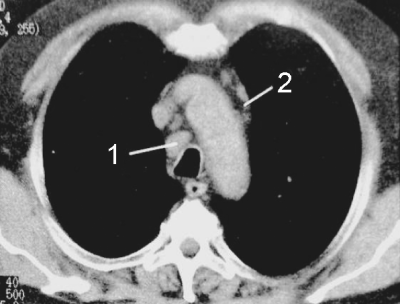
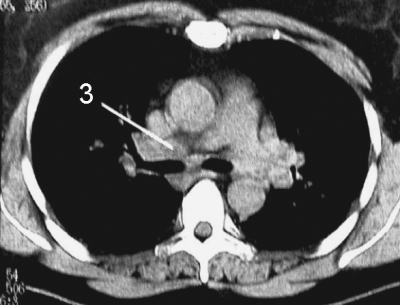
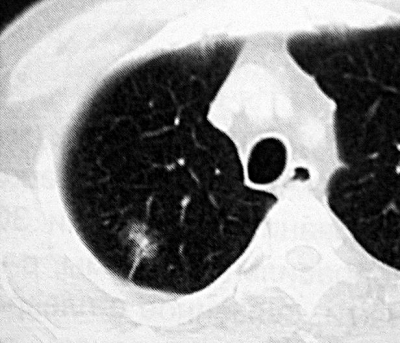
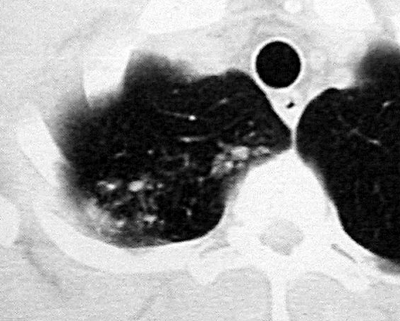
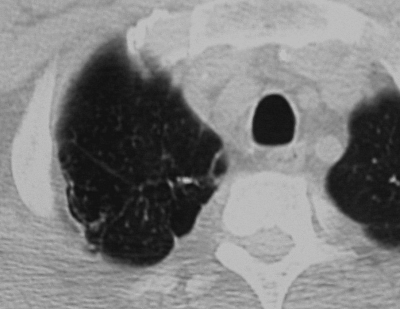
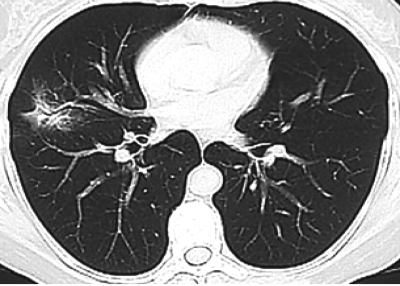
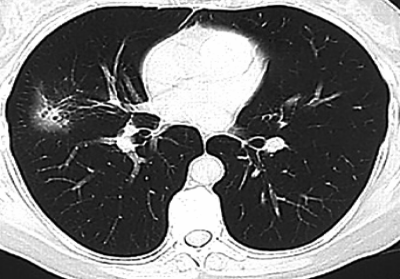
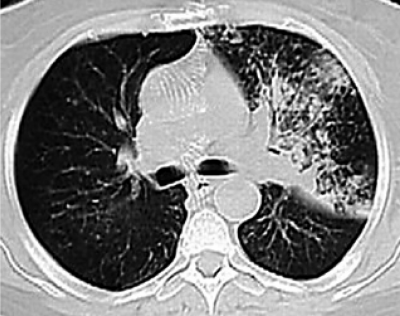
С помощью КТ можно объективно оценить плотность лимфатических узлов и выявить даже небольшие изменения их размеров (см. главу "Методы лучевой диагностики при туберкулёзе органов дыхания"). Можно исследовать ВГЛУ всех групп, включая бифуркационные, ретрокавальные и парааортальные, которые при обычной рентгенографии не видны, а также отличить кальцинированную артериальную связку от кальцината во внутригрудном лимфатическом узле (рис. 18-5, 18-6, 18-7).
 |
 |
|---|
Рис. 18-5. Визуализация ВГЛУ при туберкулёзе. 1 - ретрокавальные; 2 - парааортальные; 3 - бифуркационные.
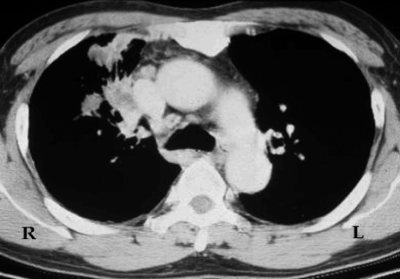
Рис. 18-6. Туберкулёз ВГЛУ. КТ.
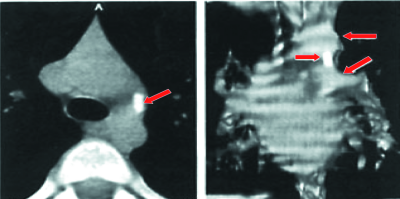
Рис. 18-7. Кальцинированная артериальная связка. КТ.
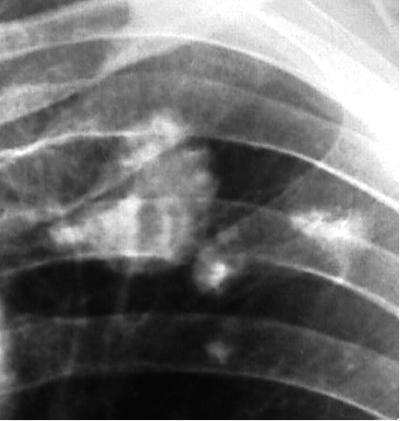
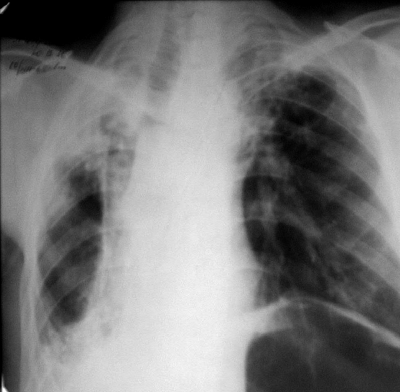
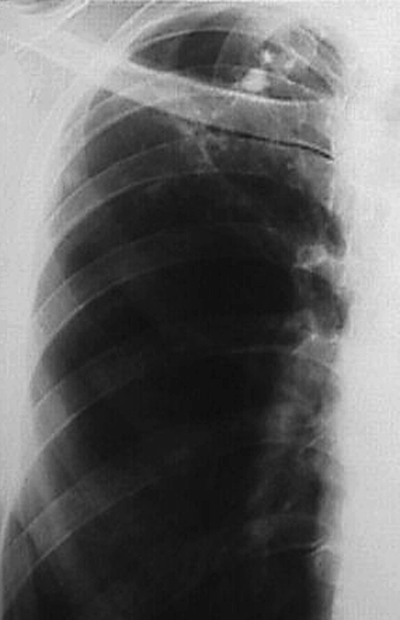
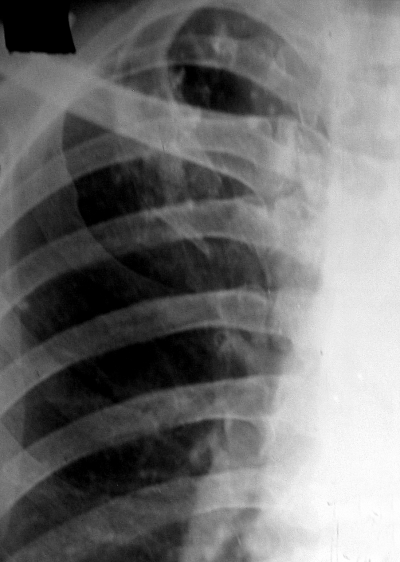
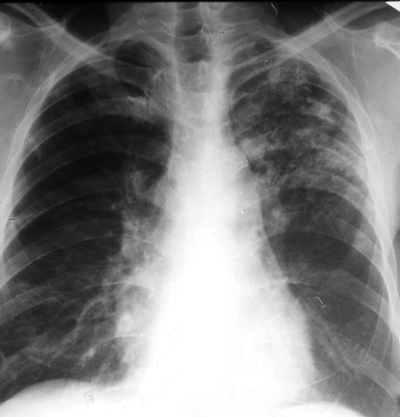
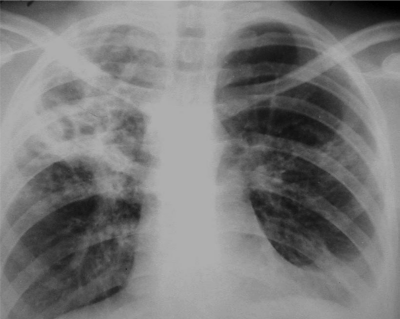
При выраженной форме туберкулёза ВГЛУ аденопатию можно обнаружить при обычном рентгенологическом исследовании (рис. 18-8). На рентгенограмме в прямой проекции воспаление узлов бронхопульмональной и трахеобронхиальной групп в ранней фазе проявляется увеличением тени корня лёгкого в длину и ширину. Наружная граница корня становится выпуклой и размытой, нарушается его структура, невозможно различить бронхиальный ствол. При поражении паратрахеальных лимфатических узлов наблюдают расширение срединной тени с полукруглым или полициклическим краем. При рассасывании перинодулярных воспалительных изменений и плотной консистенции лимфатические узлы визуализируются лучше и имеют чёткие контуры. В таких случаях изменения, выявляемые при рентгенологическом исследовании, сходны с картиной опухолевого поражения (рис. 18-9).
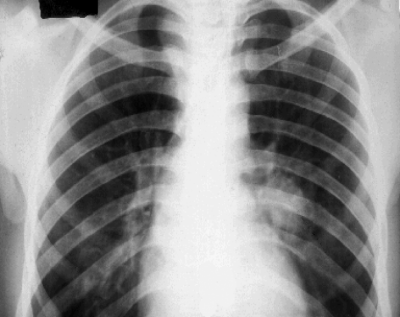
Рис. 18-8. Туберкулёз ВГЛУ (бронхопульмональная группа) слева. Обзорная прямая рентгенограмма.
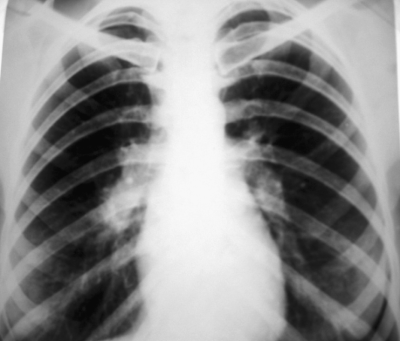
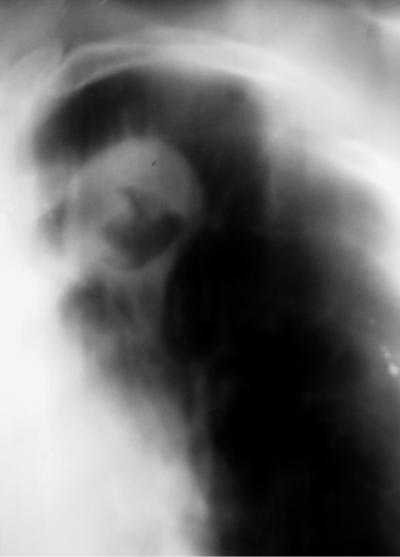
Рис. 18-9. Правосторонний опухолевидный бронхоаденит. Обзорная прямая рентгенограмма.
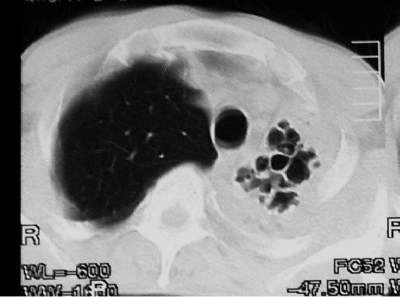
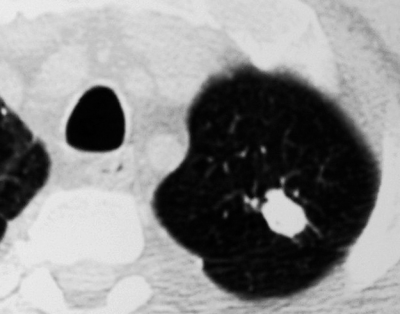
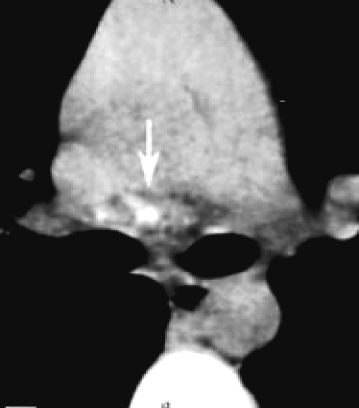
При благоприятном течении неосложнённого бронхоаденита рисунок корня лёгкого может стать обычным. Однако чаще корень лёгкого деформируется из-за фиброзных изменений. В отдельных группах лимфатических узлов со временем формируются кальцинаты, представленные на рентгенограммах включениями высокой интенсивности с чёткими контурами (рис. 18-10). КТ позволяет проследить, как происходит импрегнация лимфатических узлов солями кальция. Крупные лимфатические узлы обычно кальцинированы в большей степени по периферии, в центре же видны кальцинаты в виде гранул. Для лимфатических узлов меньшего размера характерно точечное отложение солей кальция в различных отделах (рис. 18-11).
 |
 |
|---|
Рис. 18-10. Кальцинат в лимфатическом узле. а - обзорная прямая рентгенограмма; б - КТ.
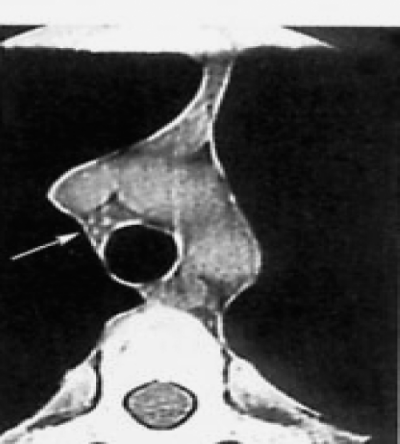
Рис. 18-11. Точечные кальцинаты в лимфатическом узле. КТ.
В рентгенологической картине первичного туберкулёзного комплекса условно выделяют три основные стадии: пневмоническую, рассасывания и уплотнения, петрификации. Эти стадии соответствуют клинико-морфологическим закономерностям течения первичного туберкулёза.
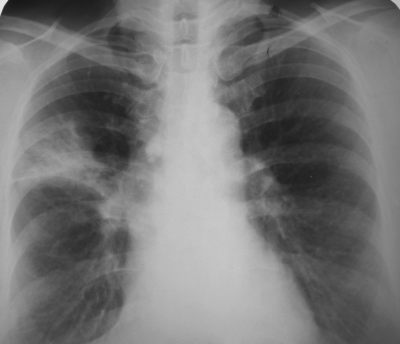
В пневмонической стадии в лёгочной ткани обнаруживают участок затемнения диаметром 2-3 см и более, неправильной формы, с размытыми контурами и неоднородной структурой. Центральная часть затемнения, обусловленная первичным лёгочным поражением, имеет на рентгенограмме большую интенсивность, а окружающая перифокальная инфильтрация - меньшую. На стороне поражения отмечают также расширение и деформацию тени корня лёгкого с размытой наружной границей. Затемнение в лёгком связано с тенью расширенного корня и иногда полностью сливается с ней, препятствуя отчётливой визуализации корня на обзорном снимке (рис. 18-12). При естественном течении процесса длительность пневмонической стадии составляет 4-6 мес.
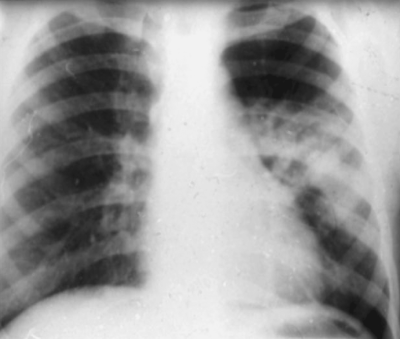
Рис. 18-12. Пневмоническая стадия первичного туберкулёзного комплекса в левом лёгком. Обзорная прямая рентгенограмма.
Для стадии рассасывания и уплотнения характерно постепенное исчезновение перифокальной инфильтрации в лёгочной ткани и перинодулярной инфильтрации в области корня лёгкого. Компоненты первичного комплекса в лёгком, лимфатических узлах и связующий их лимфангит можно определить более отчётливо. Лёгочный компонент обычно представлен ограниченным затемнением или фокусом средней интенсивности, лимфатические узлы - расширением и деформацией корня лёгкого. Чётко можно выявить "симптом биполярности" поражения (рис. 18-13). В дальнейшем размеры лёгочного компонента и поражённого корня лёгкого продолжают уменьшаться; постепенно в них обнаруживают признаки кальцинации. Длительность стадии рассасывания и уплотнения составляет около 6 мес.
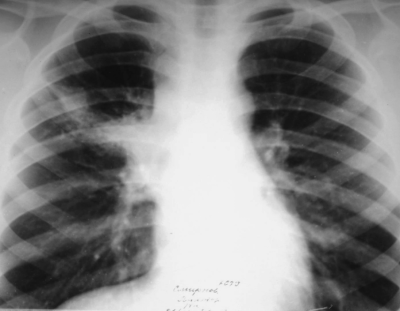
Рис. 18-13. Стадия рассасывания первичного туберкулёзного комплекса верхней доли правого лёгкого. Обзорная прямая рентгенограмма.
Для стадии петрификации характерно формирование в лёгочной ткани высокоинтенсивной очаговой тени с резкими контурами (очаг Гона) и включениями высокой плотности (кальцинатов) в регионарных лимфатических узлах (рис. 18-14).
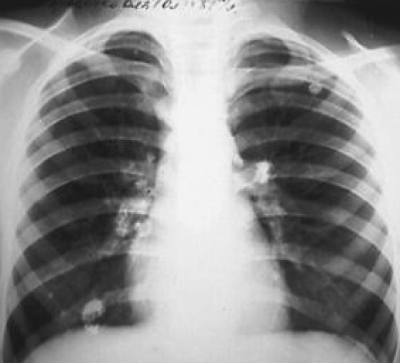
Рис. 18-14. Стадия петрификации первичного туберкулёзного комплекса с локализацией очагов Гона в правом и левом лёгком. Обзорная прямая рентгенограмма.
ОСЛОЖНЕНИЯ
Осложнения первичного туберкулёза возникают при углублении нарушений в иммунной системе и связаны с лимфогематогенным и бронхогенным распространением инфекции, а также с формированием деструкции в зоне поражения и генерализацией патологического процесса. Развитию осложнений способствуют поздняя диагностика первичного туберкулёза, несвоевременное начало лечения и несоблюдение основных принципов терапии, наиболее часто осложнения возникают у младенцев и детей дошкольного возраста.
Типичные осложнения первичного туберкулёза: плеврит, лимфогематогенная и бронхогенная диссеминация, ателектаз с последующим развитием воспалительных и цирротических изменений, туберкулёз бронха, нодулобронхиальный свищ, а также первичная каверна в лёгком или лимфатическом узле.
Весьма тяжёлыми, но нечастыми в настоящее время осложнениями первичного туберкулёза считают казеозную пневмонию и туберкулёзный менингит (см. соответствующие главы). Редко наблюдают такие осложнения, как сдавление увеличенными лимфатическими узлами трахеи, пищевода, блуждающего нерва, перфорацию казеозно-некротического узла в просвет грудной аорты.
ЛИМФОГЕМАТОГЕННАЯ ДИССЕМИНАЦИЯ
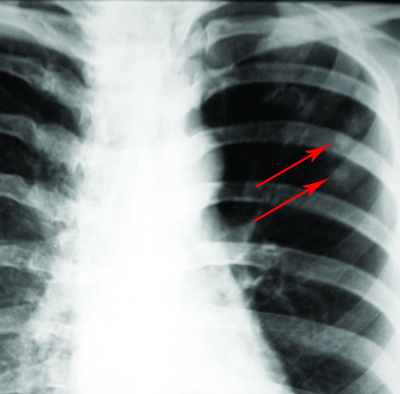
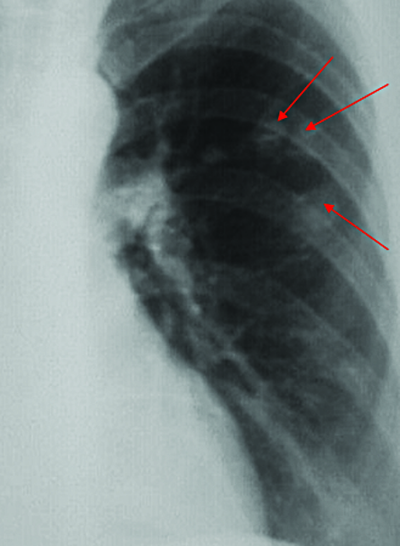
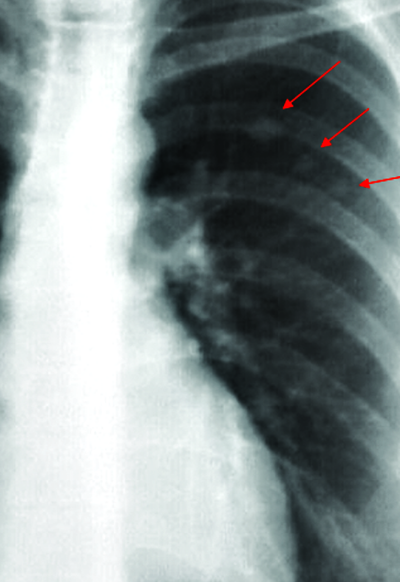
Лимфогематогенная диссеминация приводит к появлению свежих туберкулёзных очагов в лёгких, что редко сопровождается яркими клиническими симптомами. При прогрессировании воспалительной реакции в зоне очагов симптомы интоксикации и признаки локального поражения органов дыхания усиливаются. При рентгенологическом исследовании очаговые тени локализуются в верхних отделах лёгких. В процессе обратного развития наблюдают увеличение интенсивности теней, уменьшение их размеров, при этом контуры теней становятся более чёткими. Иногда выявляют включения солей кальция. Такие очаги-отсевы в верхушках лёгких принято называть очагами Симона (рис. 18-15).
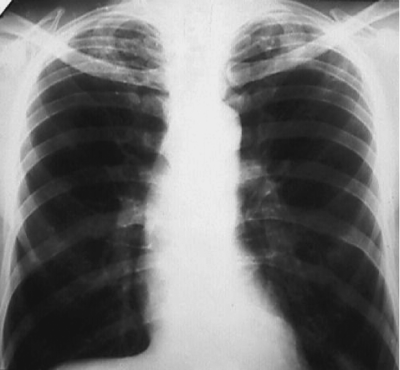
Рис. 18-15. Обзорная прямая рентгенограмма. Очаги Симона (реактивация в зоне расположения кальцинированных первичных очагов).
АТЕЛЕКТАЗ ЛЁГКОГО
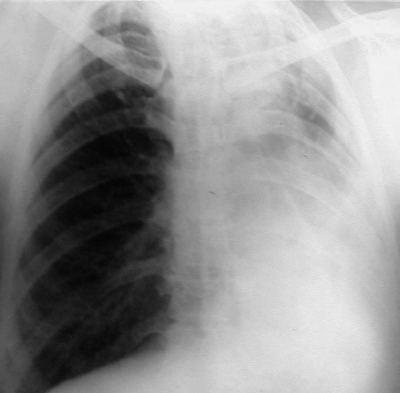
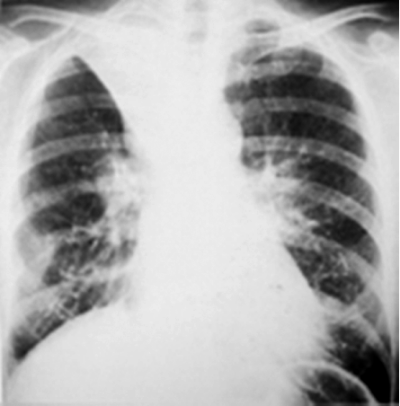
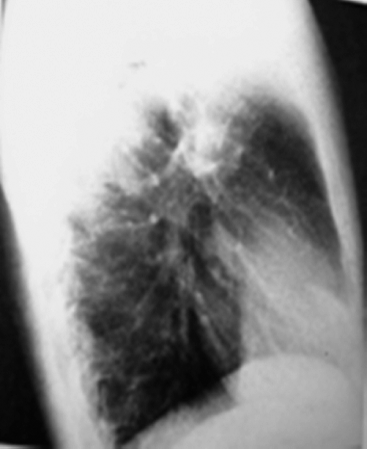
Нарушение бронхиальной проходимости с развитием ателектаза можно заподозрить при наличии стойких симптомов интоксикации, боли в груди, сухом кашле, а также при появлении признаков дыхательной недостаточности. Характер и выраженность клинических симптомов зависят от калибра пораженного бронха и скорости развития ателектаза. При осмотре над безвоздушной зоной иногда отмечают западение или уплощение грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над зоной ателектаза приглушён, дыхание и голосовое дрожание ослаблены, иногда выслушивают непостоянные сухие хрипы. При рентгенологическом исследовании определяют однородное затемнение с чёткими, иногда вогнутыми контурами (рис. 18-16). Ателектазированная доля лёгкого уменьшена в объёме, поэтому корень лёгкого и средостение смещены в сторону поражения. Другие отделы лёгкого могут быть чрезмерно прозрачными из-за повышенной воздушности.
 |
 |
|---|
Рис. 18-16. Ателектаз верхней доли правого лёгкого. Обзорные рентгенограммы. а - прямая, б - боковая проекции.
ДИССЕМИНИРОВАННЫЙ ТУБЕРКУЛЁЗ ЛЁГКИХ
Клинико-морфологической особенностью диссеминированного туберкулёза является множественный характер поражения органов и тканей туберкулёзным процессом.
В зависимости от распространённости поражения выделяют три основные варианта диссеминированного туберкулёза:
ЭПИДЕМИОЛОГИЯ
Генерализованный диссеминированный туберкулёз наблюдают относительно редко. Гораздо чаще, примерно у 90% больных, развивается диссеминированный туберкулёз с преимущественным поражением лёгких.
Диссеминированный туберкулёз лёгких диагностируют у 5% впервые выявленных больных туберкулёзом. Среди состоящих на учёте в противотуберкулёзных диспансерах больные с этой формой туберкулёза составляют 12%. Диссеминированный туберкулёз становится причиной смерти 3% больных, умирающих от данного заболевания.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Диссеминированный туберкулёз может развиться при осложнённом течении первичного туберкулёза в результате усиления воспалительной реакции и ранней генерализации процесса. Чаще диссеминированный туберкулёз возникает через несколько лет после клинического излечения первичного туберкулёза и формирования остаточных посттуберкулёзных изменений: очага Гона и/или кальцината. В этих случаях развитие диссеминированного туберкулёза связывают с поздней генерализацией туберкулёзного процесса.
Основным источником распространения микобактерий при развитии диссеминированного туберкулёза считают остаточные очаги инфекции во ВГЛУ, формирующиеся в процессе обратного развития первичного периода туберкулёзной инфекции. Иногда источник диссеминации микобактерий в виде обызвествлённого первичного очага может быть локализован в лёгком или другом органе.
Возбудитель может распространяться по организму различными путями, но чаще всего диссеминация происходит с током крови. Гематогенный путь лежит в основе около 90% всех диссеминированных поражений при туберкулёзе.
Вероятность развития диссеминированного туберкулёза лёгких возрастает при воздействии факторов, ослабляющих иммунную систему человека, при длительном и тесном контакте с бактериовыделителем.
В зависимости от пути распространения микобактерий и расположения туберкулёзных очагов по ходу кровеносных и/или лимфатических сосудов диссеминированный туберкулёз лёгких может быть гематогенным, лимфогематогенным и лимфогенным.
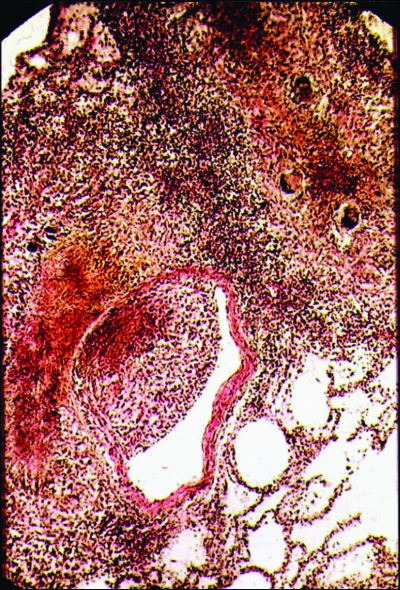
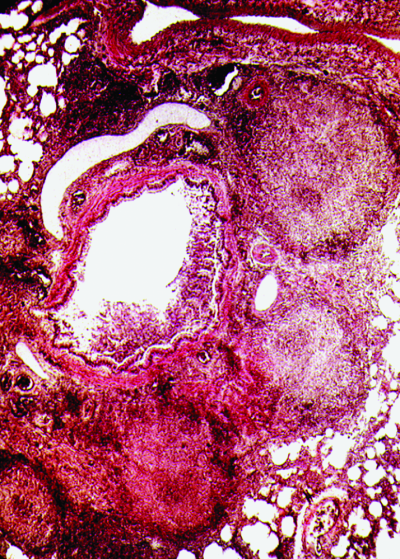
Обязательным условием для развития гематогенного диссеминированного туберкулёза считают бактериемию. Однако для возникновения заболевания важны также повышенная чувствительность клеток и тканей к микобактериям и изменения функционального состояния нервной и сосудистой систем. Нарушение кортико-висцеральной регуляции приводит к вегетативно-сосудистой дистонии и расстройствам микроциркуляции. Кровоток в мелких сосудах замедляется, и возбудитель проникает через сосудистую стенку в прилежащую ткань. Повышенная чувствительность клеток к микобактериям, сформировавшаяся в первичном периоде туберкулёзной инфекции, обеспечивает быстрое поглощение микобактерий макрофагами, которые затем теряют способность к перемещению и оседают в периваскулярной ткани. Дальнейшее движение возбудителя приостанавливается, однако разрушение микобактерий бывает затруднено и даже невозможно из-за снижения бактерицидного потенциала макрофагов. В результате в интерстициальной ткани лёгких по ходу сосудисто-бронхиальных пучков формируется множество туберкулёзных очагов (рис. 18-17). При гематогенном распространении микобактерий очаги обнаруживают в обоих лёгких относительно симметрично.
 |
 |
|---|
Рис. 18-17. Туберкулёзные гранулёмы в периваскулярной (а) и перибронхиальной (б) ткани. Гистологические препараты.
Лимфогенная диссеминация в лёгких возникает при распространении микобактерий с ретроградным током лимфы. Появление процесса обусловлено реактивацией воспаления во ВГЛУ и развитием лимфостаза. Лимфогенное распространение микобактерий нередко приводит к односторонней диссеминации и преимущественно прикорневой локализации очагов. Возможна также двусторонняя лимфогенная диссеминация. От гематогенной её отличает асимметричное расположение очагов в лёгких.
Характер воспалительной реакции и распространённость очагов при диссеминированном туберкулёзе обусловлены индивидуальной реактивностью организма, массивностью бактериемии и выраженностью иммунологических и функциональных расстройств. Размеры очагов в значительной степени зависят от калибра сосудов, вовлечённых в патологический процесс.
По данным патоморфологических исследований, выделяют три варианта диссеминированного туберкулёза лёгких. Они соответствуют клиническим особенностям его течения: острому, подострому и хроническому.
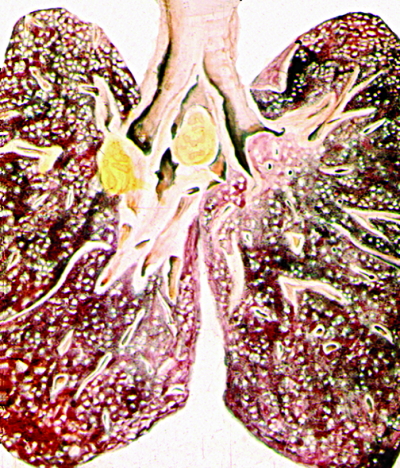
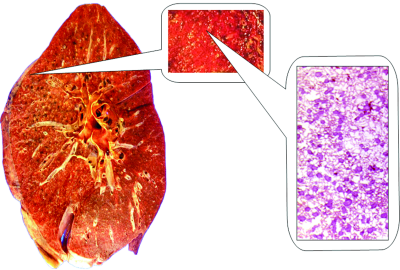
Острый диссеминированный туберкулёз лёгких возникает при значительном снижении противотуберкулёзного иммунитета и массивной бактериемии. Гиперергическая реакция лёгочных капилляров на бактериальную агрессию со значительным повышением проницаемости их стенки создаёт благоприятные условия для проникновения микобактерий в альвеолярные перегородки и стенки альвеол. По ходу капилляров почти одномоментно возникают множественные однотипные просовидные (от лат. "milium" - просо), желтовато-серые очаги. Они выступают над поверхностью среза лёгкого в виде бугорков диаметром 1-2 мм и локализуются равномерно в обоих лёгких. Отёк и клеточная инфильтрация межальвеолярных перегородок значительно снижают эластичность лёгочной ткани. Экссудативную или казеозно-некротическую реакцию очень быстро сменяет продуктивная, поэтому слияния очагов не происходит. Такую форму острого диссеминированного туберкулёза называют милиарной (рис. 18-18).
 |
 |
|---|
Рис. 18-18. Милиарные очаги в лёгком. а - зарисовка макропрепарата, б - фотография макропрепарата, в - гистотопографический срез.
Иногда наблюдают генерализацию туберкулёзного процесса: множественные казеозные очаги с большим количеством микобактерий обнаруживают и в других органах (туберкулёзный сепсис).
При своевременной диагностике и полноценном лечении милиарные очаги могут почти полностью рассосаться. Одновременно исчезают признаки эмфиземы и происходит восстановление эластичности лёгочной ткани.
Подострый диссеминированный туберкулёз лёгких развивается при менее грубых нарушениях в иммунитете и меньшей массивности бактериемии. В патологический процесс бывают вовлечены внутридольковые вены и междольковые ветви лёгочной артерии. Очаги, формирующиеся вокруг венул и артериол, имеют средние и крупные размеры (5-10 мм), нередко сливаются, образуя конгломераты, в которых может возникать деструкция (рис. 18-19). Воспалительная реакция в очагах постепенно становится продуктивной. В стенках альвеол и межальвеолярных перегородках развиваются продуктивный облитерирующий васкулит и лимфангит, в лёгочной ткани вокруг очагов появляются признаки эмфиземы.
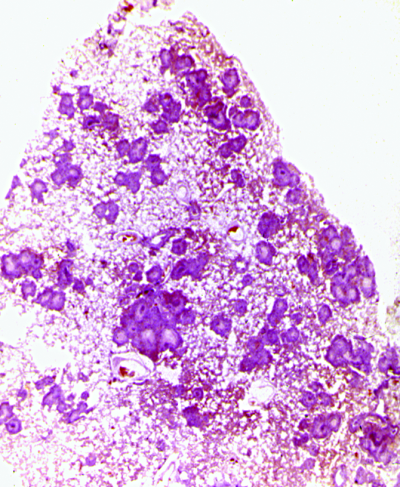
Рис. 18-19. Подострый диссеминированный туберкулёз лёгких. Гистотопографический срез.
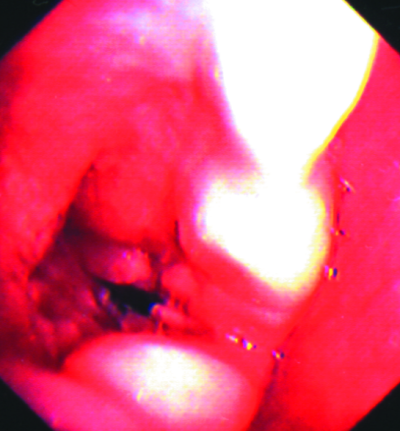
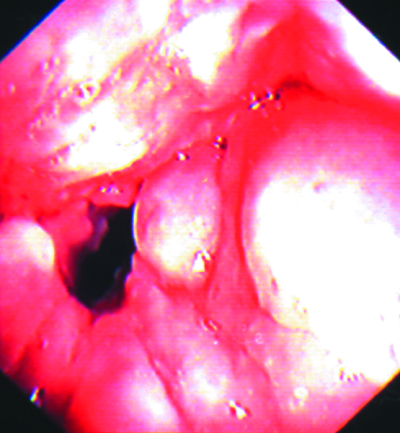
При подостром диссеминированном туберкулёзе строгой симметрии поражения лёгких не отмечают. Очаги чаще обнаруживаются в верхних и средних отделах, преимущественно субплеврально. Диссеминация не ограничивается лёгкими и нередко распространяется на висцеральный листок плевры (рис. 18-20). Часто в процесс бывают вовлечены верхние дыхательные пути, особенно наружное кольцо гортани.
 |
 |
|---|
Рис. 18-20. Туберкулёзные бугорки на плевре: фотография (а) и зарисовка (б) при торакоскопии.
Специфическая терапия способствует рассасыванию и уплотнению очагов. Полное рассасывание очагов наблюдают редко. В межальвеолярных перегородках возникают фиброзные и атрофические изменения. Эмфизема, сформировавшаяся в начальном периоде заболевания, приобретает необратимый характер (рис. 18-21).
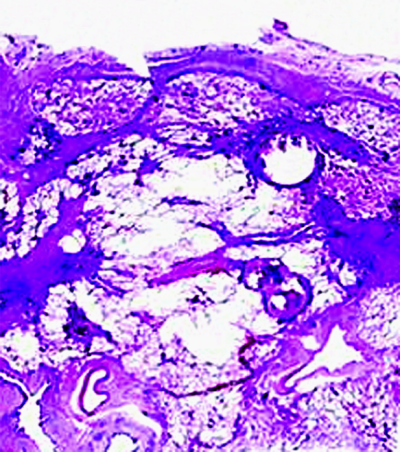
Рис. 18-21. Эмфизематозные изменения в субплевральных участках лёгкого. Гистотопографический срез.
Хронический диссеминированный туберкулёз лёгких обычно развивается медленно в результате повторных волн лимфогематогенной диссеминации, которые своевременно не диагностируются. При очередной волне диссеминации свежие очаги появляются в интактных участках лёгкого - там, где кровоток в начале заболевания не был нарушен. Повторные волны диссеминации обусловливают "поэтажное" расположение очагов в обоих лёгких. Сначала очаги можно обнаружить в верхушечном и заднем сегментах. Наибольшее количество очагов находят в верхних и средних отделах лёгких. Они локализуются преимущественно субплеврально. На поверхности разреза лёгкого хорошо видна тонкая петлистая сеть из беловато-серых фиброзных тяжей, связанная с диффузным периваскулярным и перибронхиальным фиброзом. Иногда можно обнаружить массивные рубцы в ткани лёгкого и фиброз плевры, которые свидетельствуют о значительной давности туберкулёзного процесса. Фиброзные изменения более выражены в верхних отделах лёгких, а в нижних отделах можно наблюдать развитие викарной эмфиземы (рис. 18-22).
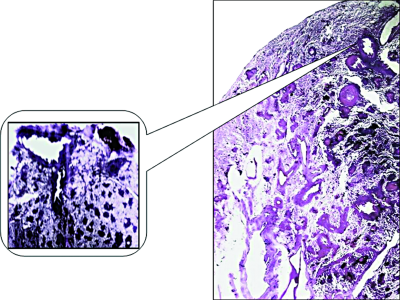
Рис. 18-22. Хронический диссеминированный туберкулёз лёгких. Гистотопографические срезы.
Между образовавшимися в разное время очагами имеются существенные морфологические различия. В свежих очагах преобладает выраженная продуктивная тканевая реакция. Очаги, имеющие большую давность, окружены капсулой. Старые очаги частично замещены фиброзной тканью. Иногда в них обнаруживают включения солей кальция. Такую очаговую диссеминацию называют полиморфной.
Наклонность к слиянию очагов и формированию распада выражена слабо, поэтому полости распада образуются медленно. Они имеют определённые особенности. Полости обычно расположены в верхних долях обоих лёгких, часто симметрично, их просвет полностью свободен от казеозно-некротических масс; стенки тонкие, перифокальная инфильтрация и отёк окружающих тканей отсутствуют. Такие полости часто называют штампованными, или очковыми, кавернами.
Значительные морфологические изменения лёгочной ткани с нарушением её биомеханических свойств приводят к гипертензии в малом круге кровообращения, гипертрофии правого желудочка и постепенному развитию лёгочного сердца.
В результате повторных волн гематогенной диссеминации микобактериями туберкулёза у больных хроническим диссеминированным туберкулёзом лёгких часто формируются внелёгочные очаги поражения: в гортани, костях и суставах, почках, гениталиях и других органах.
КЛИНИЧЕСКАЯ КАРТИНА
Различные патоморфологические изменения и патофизиологические расстройства, возникающие при диссеминированном туберкулёзе, обусловливают большое разнообразие его клинических проявлений.
Острый диссеминированный (милиарный) туберкулёз лёгких обычно развивается в течение 3-5 дней, достигая полной выраженности к 7-10-му дню болезни. Первыми появляются симптомы интоксикации: слабость, повышенная потливость, ухудшение аппетита, повышение температуры тела, головная боль, иногда диспепсические расстройства. Температура тела быстро повышается до 38-39 °С; отмечают лихорадку гектического типа. Нарастание интоксикации и функциональных расстройств сопровождается потерей массы тела, адинамией, усилением потливости, оглушённостью или временной потерей сознания, бредом, тахикардией и акроцианозом. Характерный клинический симптом - одышка. Возможно появление кашля, чаще сухого, иногда с выделением скудной слизистой мокроты. В отдельных случаях на передней поверхности груди и верхней части живота выступает нежная розеолёзная сыпь, обусловленная развитием токсико-аллергического тромбоваскулита.
Над всей поверхностью лёгких определяют тимпанический перкуторный звук, выслушивают ослабленное или жёсткое дыхание, небольшое количество сухих или мелкопузырчатых хрипов. Нередко отмечают увеличение печени и селезёнки, иногда умеренное вздутие живота.
Резко выраженные симптомы интоксикации с глубокими функциональными расстройствами ЦНС напоминают брюшной тиф и являются основанием для диагностики тифоидной формы милиарного туберкулёза. Таких больных нередко первоначально госпитализируют в общие инфекционные отделения.
Одышка асфиксического типа, нарастающая тахикардия, акроцианоз, а также сухой надсадный кашель, обусловленный высыпанием милиарных очагов в слизистой оболочке бронхов, позволяют диагностировать лёгочную форму милиарного туберкулёза. Больных с этой формой туберкулёза часто госпитализируют в терапевтические отделения, предполагая неспецифическую этиологию воспалительного процесса в лёгких.
Без этиотропного лечения милиарный туберкулёз быстро прогрессирует и часто приобретает осложнённое течение. Нарастающая туберкулёзная интоксикация и дыхательная недостаточность приводят к смерти обычно в первые 2 мес болезни.
Подострый диссеминированный туберкулёз лёгких обычно развивается по степенно, в течение нескольких недель и не имеет ярких проявлений. Несмотря на значительную протяжённость поражения, самочувствие больного может быть хорошим, а общее состояние удовлетворительным. Типично несоответствие между малой выраженностью клинических проявлений и множественным характером поражения лёгких. У больных подострым диссеминированным туберкулёзом отмечают выраженную вегетативно-сосудистая дистонию, психоэмоциональную лабильность и своеобразную эйфорию, проявляющуюся в необъективной оценке своего состояния.
В начале заболевания наиболее частые симптомы - общая слабость, повышенная утомляемость, снижение работоспособности, раздражительность, потливость, ухудшение аппетита, постепенное уменьшение масса тела. Иногда отмечают субфебрильную температуру тела, небольшую одышку и периодически возникающий продуктивный кашель. В дальнейшем нередко появляются боль в боку или першение и боль в горле при глотании, осиплость голоса. Эти симптомы обычно свидетельствуют о развитии типичных осложнений диссеминированного туберкулёза. Боль в боку указывает на возможное возникновение плеврита, а изменения в верхних дыхательных путях - на туберкулёз гортани.
При объективном обследовании у больных подострым диссеминированным туберкулёзом можно обнаружить стойкий красный дермографизм, относительно симметричное укорочение перкуторного звука и непостоянные сухие хрипы в межлопаточном пространстве над зонами скопления очагов. Иногда выслушивают влажные мелкопузырчатые, а при формировании полостей распада - и среднепузырчатые хрипы.
При медленном прогрессировании подострый диссеминированный туберкулёз лёгких постепенно трансформируется в хронический диссеминированный туберкулёз.
Клиническая картина хронического диссеминированного туберкулёза лёгких зависит от фазы туберкулёзного процесса и его давности. При обострении процесса наблюдают появление симптомов интоксикации и кашля, чаще сухого, иногда с небольшим количеством мокроты. При затихании воспалительной реакции заболевание протекает почти бессимптомно. Однако через некоторое время процесс обостряется вновь.
Наиболее постоянным клиническим симптомом хронического диссеминированного туберкулёза считают одышку. Её развитие связано с постепенным нарастанием диффузного фиброза и эмфиземы. При обострении туберкулёзного процесса и усилении интоксикации выраженность одышки также возрастает. Нередко у больных отмечают различные невротические реакции, обусловленные функциональными изменениями центральной и вегетативной нервной системы. Возможны эндокринные расстройства, особенно гипер- или гипотиреоз.
Фиброзные изменения верхних долей обоих лёгких, деформация бронхов и хронический бронхит обусловливают укорочение перкуторного звука над верхними отделами грудной клетки, появление сухих хрипов. В период обострения можно выслушать многочисленные влажные хрипы. Над нижними отделами грудной клетки в связи с эмфиземой выявляют тимпанический перкуторный звук и выслушивают ослабленное везикулярное дыхание. Каверны при хроническом диссеминированном туберкулёзе часто "немые", т.е. при перкуссии и аускультации их не выявляют.
Без лечения хронический диссеминированный туберкулёз постепенно прогрессирует и трансформируется в фиброзно-кавернозный. Этиотропная терапия обычно приводит к частичному рассасыванию туберкулёзных очагов. Большинство очагов уплотняется и инкапсулируется, а диффузные фиброзные изменения в лёгких со временем становятся более выраженными.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Преобладающий рентгенологический синдром диссеминированного туберкулёза лёгких - очаговая диссеминация. Для гематогенной и лимфогематогенной диссеминации характерны множественные очаговые тени, которые расположены в обоих лёгких относительно симметрично. При лимфогенной диссеминации очаговые тени часто определяются в одном лёгком, преимущественно в средних отделах (рис. 18-23). Двусторонняя лимфогенная диссеминация обычно бывает асимметричной.
 |
 |
 |
|---|
Рис. 18-23. Туберкулёзная диссеминация в лёгких. а - гематогенная; б - лифогенная; в - бронхогенная.
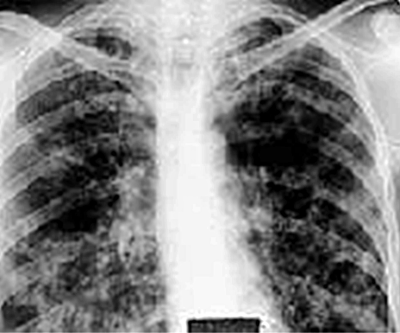
При остром милиарном туберкулёзе в первые 7-10 дней болезни выявить очаговую диссеминацию в лёгких по рентгенограмме не удаётся. Плотность и размеры свежих очагов недостаточны для их визуализации на обзорном снимке. Характерно диффузное понижение прозрачности лёгочных полей, нечёткость (смазанности) лёгочного рисунка, появление своеобразной мелкопетлистой сетки. На 10-14-й день заболевания при рентгенографии можно выявить множественные мелкие (не более 2 мм в диаметре) однотипные очаги, которые симметрично располагаются от верхушек до базальных отделов лёгких. Такая тотальная мелкоочаговая диссеминация - характерный рентгенологический признак милиарного туберкулёза (рис. 18-24). Очаговые тени имеют округлую форму, малую интенсивность и нечёткие контуры. Они нередко расположены в виде цепочки, поскольку локализуются по ходу сосудов. Мелкие сосуды на фоне большого количества очагов практически не видны - отчётливо визуализируются лишь крупные сосудистые стволы.
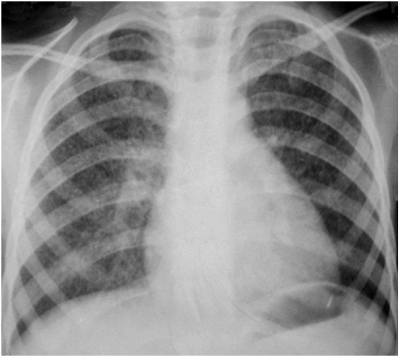
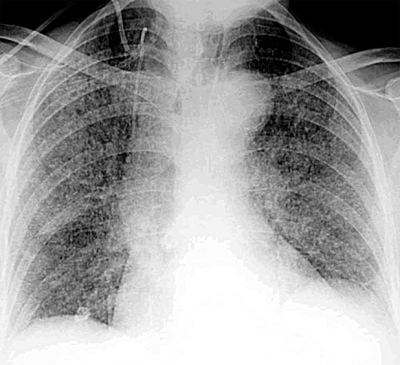
Рис. 18-24. Тотальная диссеминация при милиарном туберкулёзе. Обзорная прямая рентгеноргамма.
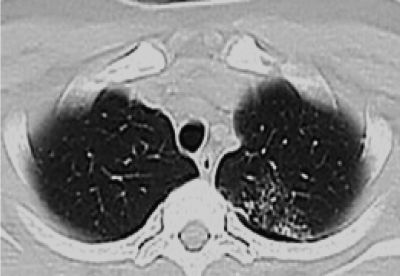
Все важные признаки милиарного поражения лёгких можно выявить при использовании КТ (рис. 18-25).
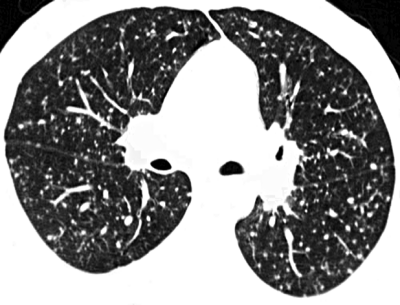
Рис. 18-25. Туберкулёзная милиарная диссеминация в лёгких на 10-й день болезни. КТ.
У детей раннего возраста особенностью рентгенограмм при остром диссеминированном туберкулёзе считают более крупные, чем у взрослых, размеры очаговых теней: от 2 до 5 мм (рис. 18-26).
Рис. 18-26. Острый диссеминированный туберкулёз первичного генеза. Обзорная прямая рентгенограмма.
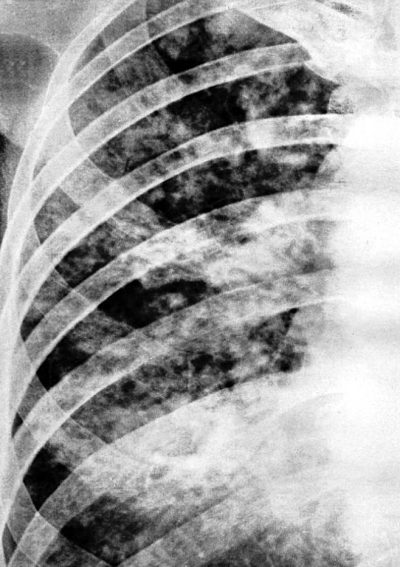
Для подострого диссеминированного туберкулёза лёгких, развивающегося при гематогенном рассеивании микобактерий, характерна субтотальная очаговая диссеминация с преимущественной локализацией очаговых теней в верхних и средних отделах лёгких. Очаговые тени в основном крупные (5-10 мм), малой или средней интенсивности (субтотальная крупная равноочаговая диссеминация), обычно с нечёткими контурами (рис. 18-27). Некоторые очаговые тени сливаются и образуют фокусные затемнения с участками просветления, обусловленными распадом лёгочной ткани. Иногда деструктивные изменения представлены тонкостенными кольцевидными тенями.
 |
 |
|---|
Рис. 18-27. Подострый диссеминированный туберкулёз. а - фрагмент обзорной прямой рентгенограммы; б - КТ.
Подострая диссеминация лимфогенного происхождения проявляется преимущественно односторонними очаговыми тенями в среднем и нижнем отделах лёгкого. Очаговые тени располагаются группами среди полосковидных и сетчатых теней лимфангита. При томографическом исследовании в корне лёгкого и средостении часто обнаруживают значительно увеличенные, уплотнённые, иногда частично кальцинированные лимфатические узлы.
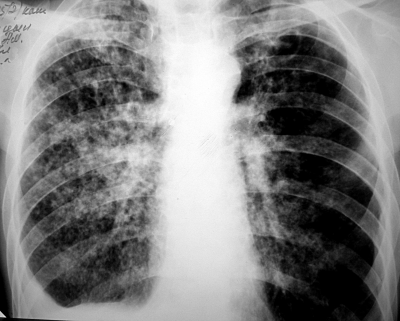
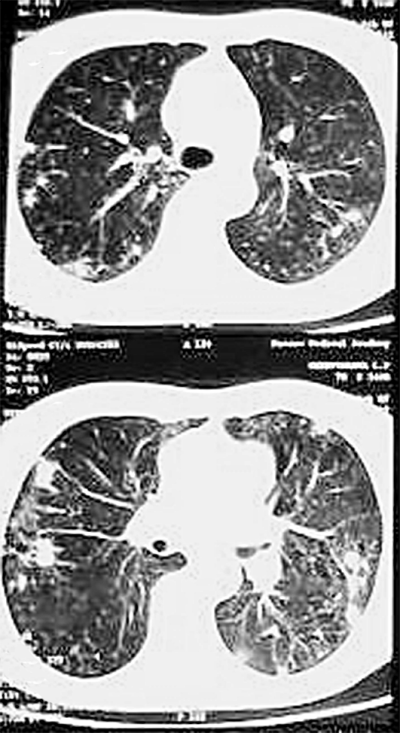
При хроническом диссеминированном туберкулёзе лёгких изменения на рентгенограмме отличаются большим разнообразием. Характерным признаком считают субтотальную или тотальную, относительно симметричную полиморфную очаговую диссеминацию (рис. 18-28). Множественные очаговые тени имеют различную величину, форму и интенсивность, что обусловлено разной давностью их образования. В верхних и средних отделах лёгких очаговые тени более крупные, их значительно больше, чем в нижних. Наклонности к слиянию очагов нет. Симметричность изменений может быть нарушена по мере появления новых высыпаний. У некоторых больных в обоих лёгких видны полости распада в виде тонкостенных кольцевидных теней с чёткими внутренними и наружными контурами - так выглядят штампованные, или очковые, каверны (рис. 18-29).
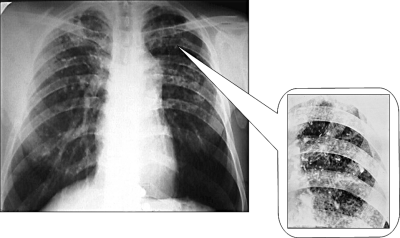
Рис. 18-28. Хронический диссеминированный туберкулёз. Полиморфная диссеминация в лёгких. Обзорная прямая рентгенограмма.
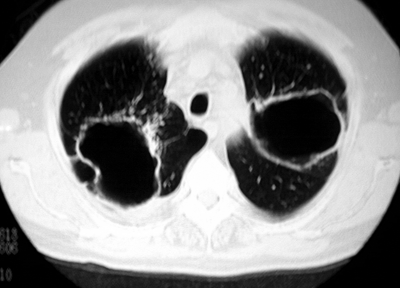
Рис. 18-29. Хронический диссеминированный туберкулёз. Штампованные каверны. КТ.
В верхних отделах обоих лёгких лёгочный рисунок усилен, деформирован и имеет сетчато-ячеистый характер в связи с выраженным интерстициальным фиброзом. Хорошо видны двусторонние кортико-апикальные плевральные наслоения (шварты). В базальных отделах лёгочный рисунок обеднён, прозрачность лёгочной ткани повышена из-за викарной эмфиземы. В связи с фиброзом и уменьшением объёма верхних долей тени корней лёгких симметрично подтянуты вверх (симптом "плакучей ивы"). Тень сердца на рентгенограмме имеет срединное положение ("капельное сердце"), а его поперечный размер в области крупных сосудов сужен.
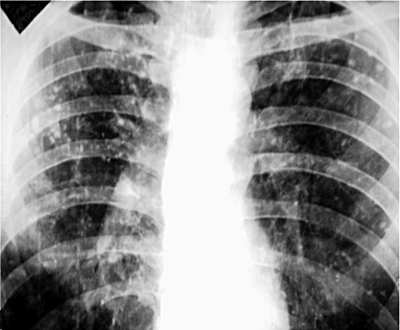
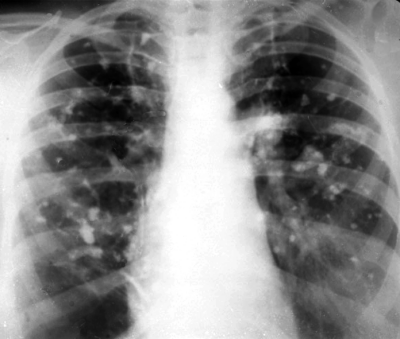
При своевременном выявлении и эффективном лечении после острого диссеминированного туберкулёза лёгких остаточных изменений на рентгенограммах не обнаруживают. После подострого и хронического диссеминированного туберкулёза рентгенологическое исследование обычно позволяет выявить мелкие и средние очаговые тени высокой интенсивности в обоих лёгких - симптом "звёздного неба" (рис. 18-30).
 |
 |
|---|
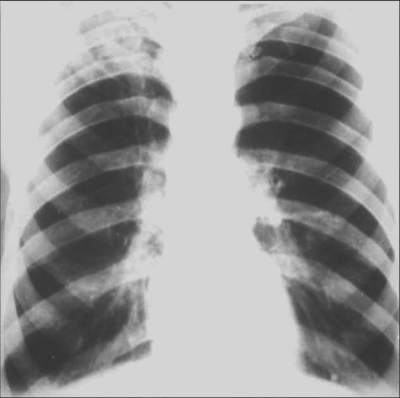
Рис. 18-30. Остаточные изменения после хронического диссеминированного туберкулёза лёгких. Обзорные прямые рентгенограммы.
Медленное прогрессирование хронического диссеминированного туберкулёза нередко приводит к формированию фиброзно-кавернозного процесса.
ОСЛОЖНЕНИЯ
Осложнения диссеминированного туберкулёза лёгких: казеозная пневмония, гематогенная диссеминация, формирование множественных каверн в лёгких с последующей бронхогенной диссеминацией (см. соответствующие главы).
ОЧАГОВЫЙ ТУБЕРКУЛЁЗ ЛЁГКИХ
Очаговый туберкулёз лёгких - клиническая форма туберкулёза, объединяющая различные по патогенезу, морфологическим и клинико-ренгенологическим проявлениям поражения, при которых диаметр каждого патологического образования составляет не более 12 мм, т.е. не превышает поперечного размера лёгочной дольки. Отличительной чертой очагового туберкулёза лёгких считают ограниченность туберкулёзного поражения, которое локализуется в отдельных изолированных лёгочных дольках 1-2 сегментов (рис. 18-31).
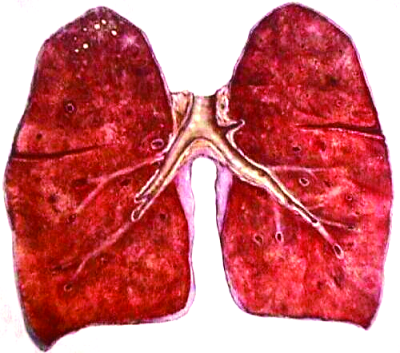
Рис. 18-31. Очаговый туберкулёз лёгких. Зарисовка макропрепарата.
ЭПИДЕМИОЛОГИЯ
Очаговый туберкулёз лёгких обычно развивается через несколько лет после завершения первичного периода туберкулёзной инфекции, поэтому выявляют его чаще у взрослых и диагностируют примерно у 6-15% впервые выявленных больных туберкулёзом. Среди контингентов противотуберкулёзных диспансеров больные очаговым туберкулёзом составляют около 25%.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Свежий очаговый туберкулёз может возникнуть в результате экзогенной суперинфекции либо вследствие реактивации эндогенной инфекции в посттуберкулёзных изменениях. Необходимым условием развития вторичного очагового туберкулёза считают ослабление противотуберкулёзного иммунитета, сформировавшегося во время первичного периода туберкулёзной инфекции.
Ограниченная подвижность, недостаточная вентиляция, слабая васкуляризация и медленный ток лимфы в верхушке лёгкого способствуют оседанию микобактерий и последующему развитию специфического воспаления. Поражение обычно одностороннее, но возможна и двусторонняя локализация процесса.
Экзогенное или эндогенное проникновение микобактерий в ранее не повреждённую лёгочную дольку по бронхам или лимфатическим сосудам сопровождается туберкулёзным лимфангитом вокруг внутридолькового бронха. Воспалительный процесс распространяется и на стенку бронха. Формируется внутридольковый казеозный панбронхит, происходит аспирация казеозно-некротических масс в дистально расположенные бронхиолы и альвеолы (рис. 18-32). Так развивается внутридольковая казеозная бронхопневмония (очаг Абрикосова). Аспирация микобактерий в соседние внутридольковые бронхи, а также их распространение по лимфатическим сосудам приводят к образованию нескольких очагов казеозной ацинозной, ацинозно-нодозной или лобулярной пневмонии.
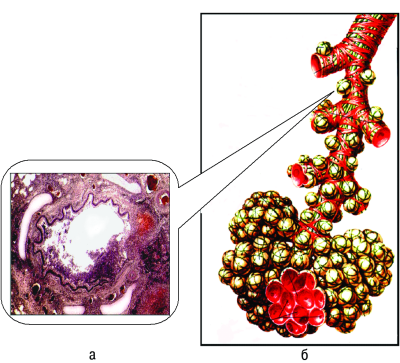
Рис. 18-32. Формирование очага Абрикосова. а - гистологический препарат; б - зарисовка дистальных отделов дыхательного тракта.
Совокупность таких очагов создаёт патоморфологическую картину свежего очагового туберкулёза. Вначале бронхопневмонические очаги бывают преимущественно экссудативными. При отсутствии значительных нарушений в иммунной системе и нормергической реакции тканей на микобактерии туберкулёза воспалительная реакция в сформировавшихся очагах постепенно становится продуктивной. В этом случае угроза дальнейшего быстрого прогрессирования туберкулёзного процесса относительно небольшая. Дальнейшее ослабление иммунитета может привести к возникновению вокруг очагов выраженной воспалительной реакции с преобладанием экссудативного компонента. В этих условиях довольно быстро формируется туберкулёзный инфильтрат.
Своевременная диагностика и адекватное лечение способствуют рассасыванию свежих туберкулёзных очагов. В ряде случаев они рассасываются полностью. Однако чаще процесс рассасывания сочетается с частичным замещением специфических грануляций соединительной тканью. Со временем на месте очага формируется рубец.
Воспалительная реакция при очаговом туберкулёзе может приобретать хроническое течение, когда признаки активного воспаления в очаге сочетаются с явлениями репарации. Постепенно вокруг отдельных очагов формируется фиброзная или гиалиновая капсула (очаги Ашоффа-Пуля) (рис. 18-33).
 |
 |
|---|
Рис. 18-33. Очаги Ашофа-Пуля в лёгком. а - фото морфологического препарата; б - гистотопографический срез.
Рассасывание воспалительных изменений при диссеминированой, инфильтративной, кавернозной или другой форме туберкулёза лёгких также обычно сочетается с развитием периваскулярного и перибронхиального фиброза, когда на месте участков деструкции, инфильтративных фокусов и свежих очагов диссеминации образуются осумкованные, плотные, частично фиброзированные очаги. Так формируется хронический очаговый туберкулёз лёгких, который чаще имеет благоприятное течение. Признаки активного туберкулёзного воспаления в очагах постепенно исчезают, а грануляционная ткань почти полностью замещается фиброзной.
При обострении хронического очагового туберкулёза казеозные массы в очагах могут подвергнуться расплавлению. В случае их выделения в бронх образуется полость распада. Микобактерии с казеозными массами проникают в другие бронхи - развивается казеозный бронхит, и образуются новые, свежие очаги. В воспалительный процесс наряду с бронхами могут быть вовлечены близлежащие лимфатические сосуды. Лимфогенное распространение возбудителя также приводит к появлению новых, свежих очагов в лёгком. Нарастание воспалительных изменений в ткани вокруг обострившегося очага может привести к формированию пневмонического фокуса и развитию более тяжёлой инфильтративной формы туберкулёза лёгких.
КЛИНИЧЕСКАЯ КАРТИНА
Симптомы интоксикации и проявления поражения органов дыхания отсутствуют примерно у 1/3 больных свежим очаговым туберкулёзом; скудна и физикальная симптоматика. Прогрессирование свежего очагового туберкулёза обычно проявляется усилением интоксикации и появлением кашля с небольшим количеством мокроты.
У больных хроническим очаговым туберкулёзом клиническая картина зависит от фазы туберкулёзного процесса и давности заболевания. При обострении отмечают симптомы интоксикации, кашель с мокротой, в отдельных случаях небольшое кровохарканье. Физикальные данные в значительной степени обусловлены фиброзными изменениями лёгочной ткани и деформацией сегментарных и субсегментарных бронхов. При обследовании нередко обнаруживают западение надключичного пространства, сужение полей Кренига, укорочение перкуторного звука, жёсткое дыхание и локальные сухие хрипы над зоной поражения.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
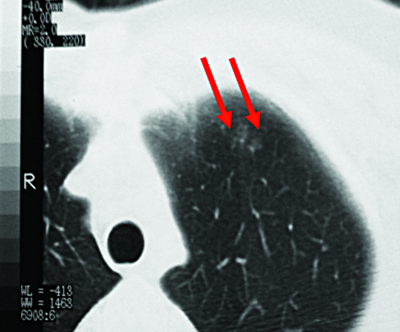
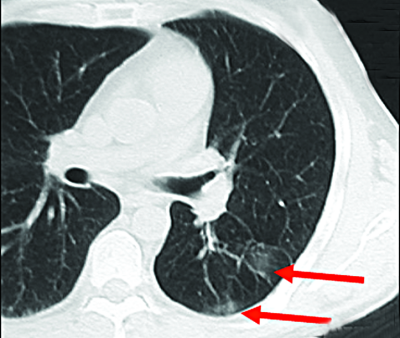
Самые ранние рентгенологические проявления свежего очагового туберкулёза лёгких могут быть обнаружены при КТ. Они представлены локальной нежной сетчатостью, обусловленной внутридольковым бронхитом или лимфангитом (рис. 18-34), что соответствует начальной стадии образования очага Абрикосова.
 |
 |
|---|
Рис. 18-34. Формирование свежего туберкулёзного очага в лёгком. КТ.
Более поздняя стадия с развитием ацинозно-нодозной и лобулярной внутридольковой казеозной пневмонии может быть обнаружена при стандартной рентгено- или флюорографии. На рентгеновском снимке обычно видна небольшая группа очаговых теней малой интенсивности, округлой формы, с нечёткими контурами. Размеры теней преимущественно средние и крупные - от 4 до 12 мм. Есть тенденция к их слиянию (рис. 18-35). При КТ можно уточнить характер поражения, определить уплотнение перибронхиальной и периваскулярной ткани вокруг очагов, визуализировать просвет поражённого туберкулёзным воспалением бронха. Иногда в очаге обнаруживают полость распада. Такая рентгенологическая картина характерна для свежих очагов с преобладанием экссудативной тканевой реакции.
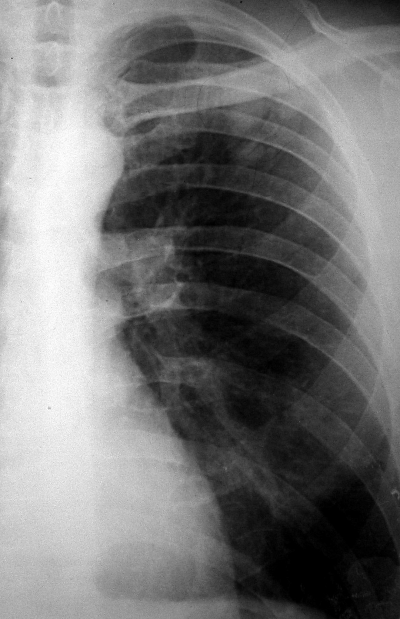 |
 |
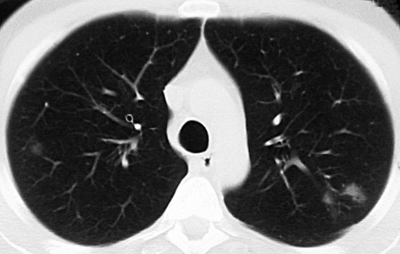 |
|---|
Рис. 18-35. Свежий очаговый туберкулёз лёгких. а, б - фрагменты обзорных прямых рентгенограмм; в - КТ.
Развитие продуктивной тканевой реакции способствует изменению характеристики очаговых теней на рентгенограмме. Они приобретают среднюю интенсивность, более чёткие контуры, их размеры уменьшаются до 3-6 мм (рис. 18-36). Очаговые тени хорошо отграничены от окружающей ткани и не имеют тенденции к слиянию.
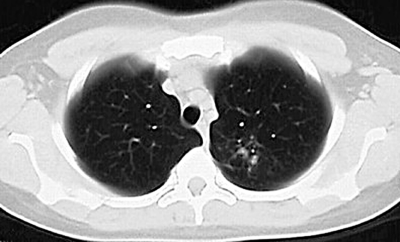 |
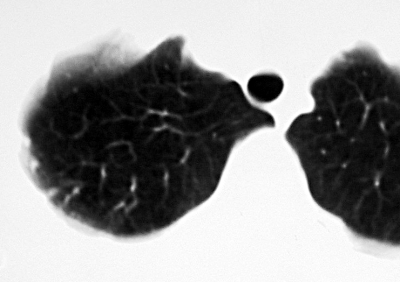 |
 |
|---|
Рис. 18-36. Туберкулёзные продуктивные очаги в лёгком. а, б - КТ; в - обзорная прямая рентгенограмма.
В результате специфической химиотерапии экссудативные очаги могут полностью рассосаться. Продуктивные очаги чаще постепенно уменьшаются и уплотняются. Интерстициальная ткань вокруг поражённых бронхов и лимфатических сосудов также уплотняется, что приводит к развитию ограниченного пневмофиброза. Так формируется рентгенологическая картина хронического очагового туберкулёза, при котором на фоне деформированного лёгочного рисунка обнаруживают очаговые тени малого и среднего размера, высокой или средней интенсивности (рис. 18-37).
 |
 |
|---|
Рис. 18-37. Формирование продуктивных туберкулёзных очагов на фоне лечения. а - до лечения; б - через 2 мес лечения.
При очаговом туберкулёзе лёгких на КТ и обзорных рентгенограммах наряду с плотными, хорошо отграниченными очагами можно отчётливо визуализировать уплотнение ткани вокруг очагов, выявить деформированные мелкие бронхи и сосуды, фиброзные тяжи, направленные к плевре, участки эмфиземы (рис. 18-38). Такие изменения нередко называются фиброзно-очаговыми.
 |
 |
 |
|---|
Рис. 18-38. Фиброзные очаги в лёгких. а - фрагмент обзорной рентгенограммы; б, в - КТ.
При обострении хронического очагового туберкулёза контуры некоторых очаговых теней становятся размытыми, в окружающей лёгочной ткани появляются новые очаговые тени малой интенсивности. В очагах могут быть обнаружены участки деструкции, а вокруг очагов - признаки бронхита и лимфангита (рис. 18-39, 18-40). Значительная давность процесса и отсутствие тенденции к прогрессированию проявляются преобладанием признаков фиброзного уплотнения лёгочной ткани и плевры. Очаги смещаются в область верхушки лёгкого и постепенно трансформируются в фиброзные образования.
 |
 |
|---|
Рис. 18-39. Прогрессирование процесса в зоне фиброзных туберкулёзных очагов. а - фрагмент обзорной рентгенограммы; б - продольная томограмма.
 |
 |
|---|
Рис. 18-40. Фиброзно-очаговые изменения в верхней доле правого лёгкого. а - фрагмент обзорной рентгенограммы; б - КТ.
ИНФИЛЬТРАТИВНЫЙ ТУБЕРКУЛЁЗ ЛЁГКИХ
Эта клиническая форма туберкулёза возникает на фоне специфической гиперсенсибилизации лёгочной ткани и значительного усиления экссудативной тканевой реакции в зоне воспаления. Клинико-морфологической особенностью инфильтративного туберкулёза считают распространённое поражение лёгкого с наклонностью к быстрому прогрессированию туберкулёзного процесса.
ЭПИДЕМИОЛОГИЯ
Заболевают инфильтративным туберкулёзом в основном взрослые, чаще молодого возраста. Вероятность развития инфильтративного туберкулёза повышается при плохо организованном выявлении более ранних форм заболевания. Инфильтративный туберкулёз диагностируют у 65-75% впервые выявленных больных туберкулёзом лёгких. Больные с этой формой составляют 45-50% среди больных активным туберкулёзом, наблюдаемых в противотуберкулёзных диспансерах.
В структуре смертности от туберкулёза инфильтративный туберкулёз составляет около 1%. Летальный исход заболевания наблюдают, в основном, при развитии осложнений: казеозной пневмонии, лёгочном кровотечении.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Развитие инфильтративного туберкулёза связано с прогрессированием очагового туберкулёза, появлением и быстрым увеличением зоны инфильтрации вокруг свежих или старых туберкулёзных очагов. Распространение перифокального воспаления приводит к значительному увеличению объёма поражения лёгочной ткани. Туберкулёзный инфильтрат представляет собой комплекс свежего или старого очага с обширной зоной перифокального воспаления. Инфильтраты чаще локализуются в 1-, 2- и 6-м сегментах лёгкого, т.е. в тех отделах, где обычно располагаются туберкулёзные очаги.
По локализации и объёму поражения ткани лёгкого выделяют бронхолобулярный, захватывающий обычно 2-3 лёгочные дольки, сегментарный (в пределах одного сегмента), а также полисегментарный, или долевой, инфильтраты. Инфильтрат, развивающийся по ходу главной или добавочной междолевой щели, называют перисциссуритом.
Усилению воспалительной реакции вокруг очагов способствуют массивная туберкулёзная суперинфекция, сопутствующие заболевания (сахарный диабет, алкоголизм, наркомания, ВИЧ-инфекция). Эти факторы создают предпосылки для быстрого роста численности микробной популяции. Вокруг туберкулёзного очага развивается воспалительная реакция с выраженным экссудативным компонентом. Специфическое воспаление распространяется за пределы лёгочной дольки, общий объём поражения увеличивается. Так формируется бронхолобулярный инфильтрат.
При относительно умеренных нарушениях иммунологической реактивности интенсивность экссудации относительно невелика, клеточная инфильтрация умеренно выражена. Альвеолы заполнены макрофагами, эпителиоидными и плазматическими клетками и относительно небольшим количеством экссудата. Воспалительные изменения имеют смешанный экссудативно-пролиферативный характер и распространяются относительно медленно (рис. 18-41). Зона туберкулёзного воспаления обычно ограничивается пределами сегмента, в нём формируется инфильтрат, который принято называть округлым.
 |
 |
|---|
Рис. 18-41. Экссудативно-пролиферативное воспаление в лёгком. Гистологические препараты.
Значительное ослабление местного и общего иммунитета способствует более высоким темпам роста численности микробной популяции. Гиперергическая реакция лёгочной ткани на большую популяцию вирулентных и быстро размножающихся микобактерий обусловливает резко выраженную экссудацию. Перифокальное воспаление отличается бедностью клеточного состава и слабой выраженностью признаков специфического воспаления (рис. 18-42). Альвеолы заполнены тканевой жидкостью, содержащей, в основном, нейтрофилы и небольшое число макрофагов. Выражена наклонность к прогрессированию туберкулёза с быстрым поражением многих сегментов лёгкого (облаковидный инфильтрат). Дальнейшее прогрессирование иммунологических расстройств характеризуется повышением активности Т-супрессоров и угнетением ГЗТ. Макрофагальные клетки погибают, формируя зону казеозного некроза. Казеозные массы постепенно расплавляются и выделяются в дренирующий бронх. Так в зоне прогрессирующего туберкулёзного воспаления появляется участок деструкции, ограниченный воспалённо-изменённой лёгочной тканью (рис. 18-43). Постепенно образуется полость распада, которая служит источником дальнейшего бронхогенного и лимфогенного распространения микобактерий. Вовлечение в патологический процесс почти всей доли лёгкого и образование множественных полостей распада в поражённой доле свидетельствуют о формировании лобита.
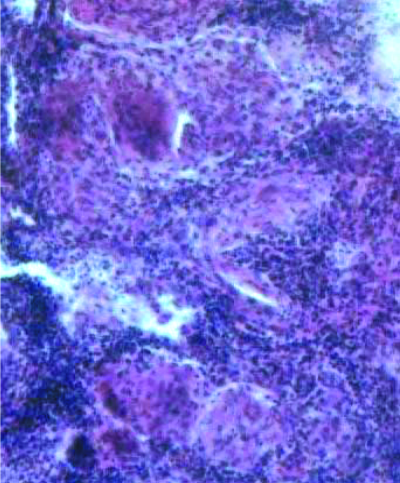
Рис. 18-42. Экссудативное воспаление в лёгком. Гистологический препарат.
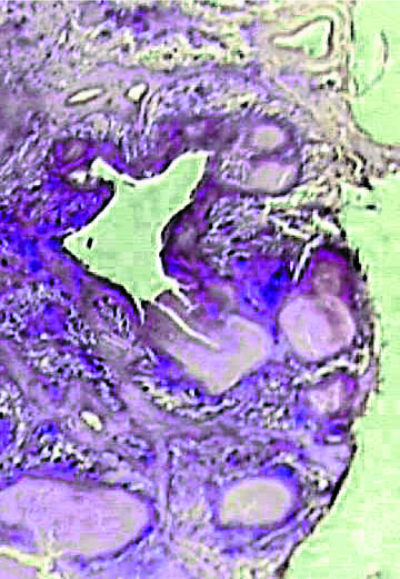
Рис. 18-43. Участок деструкции в зоне туберкулёзного воспаления. Гистологический препарат.
Со временем различия между разными инфильтратами в значительной степени утрачиваются. При прогрессирующем течении инфильтративный туберкулёз лёгких трансформируется в казеозную пневмонию или кавернозный туберкулёз.
Темпы регрессии инфильтративного туберкулёза зависят от характера экссудата, распространённости поражения, обширности казеозного некроза, реактивности организма больного. Инфильтраты небольшой протяжённости с серозным экссудатом на фоне адекватного лечения могут рассосаться относительно быстро. При серозно-фибринозном или геморрагическом экссудате рассасывание происходит медленнее и сочетается с развитием фиброза. Казеозные массы по мере рассасывания инфильтративных изменений уплотняются и осумковываются. На месте полости распада формируется фиброзный очаг с включениями казеоза. В дальнейшем на месте очага может образоваться линейный или звёздчатый рубец.
КЛИНИЧЕСКАЯ КАРТИНА
У больных с бронхолобулярным или округлым инфильтратом клинические проявления слабо выражены (повышенная утомляемость, снижение аппетита, эпизодические повышения температуры тела), и заболевание часто выявляют при контрольном медицинском обследовании.
Облаковидный инфильтрат с поражением одного или нескольких лёгочных сегментов и перисциссурит обычно характеризуются острым началом с выраженными симптомами интоксикации, небольшим кашлем с мокротой, иногда кровохарканьем. Вовлечение в патологический процесс плевры приводит к появлению болей в грудной клетке на стороне поражения, которые связаны с дыхательными движениями. Дальнейшее прогрессирование туберкулёзного воспаления с развитием лобита характеризуется резким ухудшением состояния больного, усилением интоксикации и респираторной симптоматики.
Стетоакустические изменения у больных с бронхолобулярным и округлым инфильтратом, как правило, отсутствуют. При облаковидном инфильтрате, перисциссурите, лобите можно выявить над зоной поражения укорочение перкуторного звука, усиление голосового дрожания, бронхиальное дыхание. Иногда выслушивают немногочисленные влажные мелкопузырчатые хрипы, а над полостью распада - непостоянные среднепузырчатые хрипы, которые часто появляются только на вдохе после покашливания больного.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Рентгенологическое исследование позволяет установить клинико-рентгенологический тип инфильтрата и ряд деталей поражения.
При бронхолобулярном инфильтрате в кортикальной зоне лёгочного поля, чаще в 1-, 2- или 6-м сегментах, выявляют ограниченное затемнение, чаще малой интенсивности, с размытыми контурами, размером до 3 см. Инфильтрат имеет полигональную форму, вытянутую по направлению к корню лёгкого (рис. 18-44). КТ-исследование позволяет выявить просвет и деление мелкого бронха, вокруг которого сформировался инфильтрат (рис. 18-45). Просвет бронха иногда бывает заполнен плотными казеозными массами. На томограмме бронхолобулярный инфильтрат нередко выглядит как конгломерат из нескольких более или менее плотных мелких очагов, объединённых зоной перифокального воспаления.
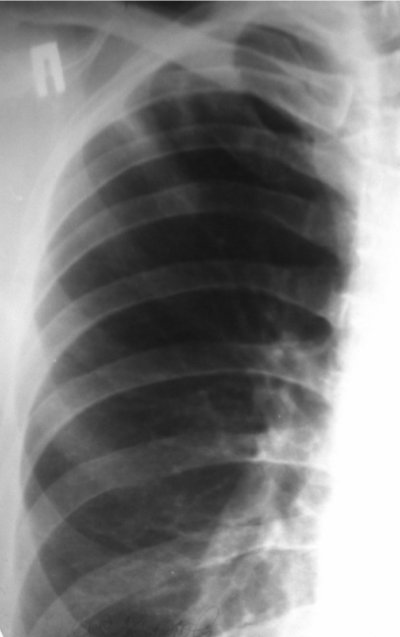
Рис. 18-44. Бронхолобулярный инфильтрат в правом лёгком. Обзорная прямая рентгенограмма.
 |
 |
|---|
Рис. 18-45. Формирование бронхолобулярного инфильтрата вокруг мелкого бронха. КТ.
Округлый инфильтрат представлен ограниченным затемнением округлой формы, преимущественно средней интенсивности с ясными, но нерезкими очертаниями (рис. 18-46). В подключичной области локализуется классический тип инфильтрата Ассманна-Редекера (рис. 18-47).
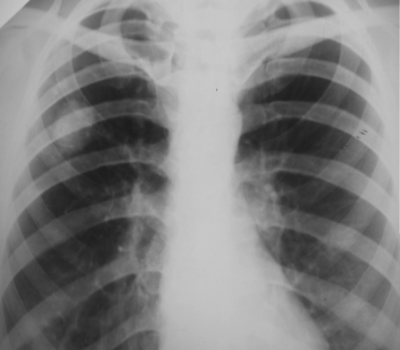
Рис. 18-46. Округлый инфильтрат в правом лёгком. Обзорная прямая рентгенограмма.
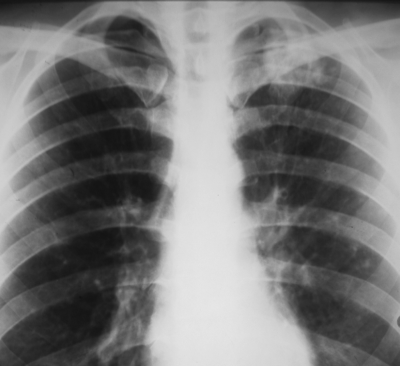
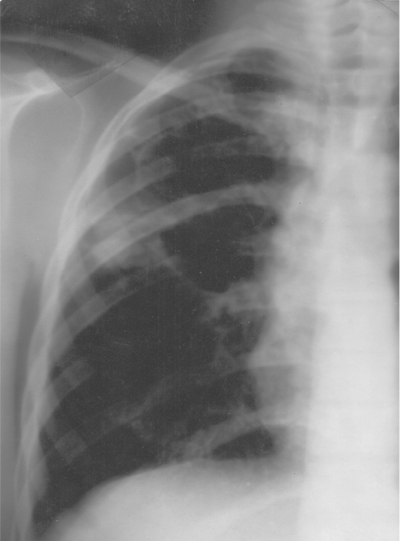
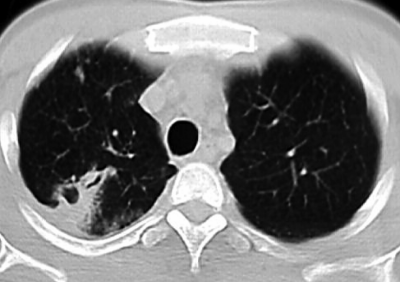
Рис. 18-47. Округлый инфильтрат (инфильтрат Ассманна-Редекера) в левом лёгком. Обзорная прямая рентгенограмма. </undersized>От медиальных отделов затемнения к корню лёгкого отходит воспалительная дорожка, в которой иногда выявляют проекцию дренирующего бронха (симптом "теннисной ракетки") (рис. 18-48). При распаде инфильтрата в его центральных отделах обычно выявляют полости (рис. 18-49). В нижележащих отделах лёгкого нередко бывают заметны очаги бронхогенного обсеменения.
 |
 |
|---|
Рис. 18-48. Округлый инфильтрат с дорожкой к корню в правом лёгком. а - фрагмент обзорной прямой рентгенограммы; б - КТ.
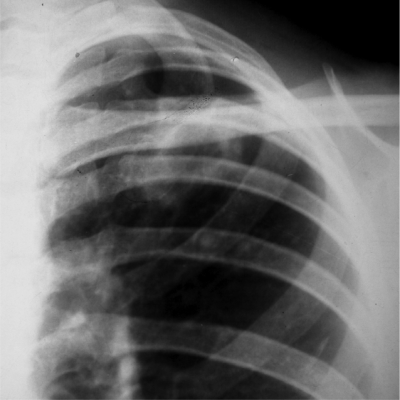
Рис. 18-49. Округлый инфильтрат в фазе распада. Фрагмент обзорной прямой рентгенограммы.
Облаковидный инфильтрат на рентгенограмме выглядит как неравномерное затемнение, ограниченное пределами одного или нескольких сегментов и не имеющее чётких границ (рис. 18-50). При локализации инфильтрата у междолевой щели (перисциссурит) он приближается к треугольной форме (рис. 18-51) с расплывчатой верхней границей и довольно чёткой нижней, которая проходит по междолевой щели. КТ позволяет рассмотреть структуру инфильтрата, образовавшегося при слиянии многих очагов. Для облаковидного инфильтрата характерно наличие в зоне поражения нескольких небольших полостей распада, ограниченных воспалительно-уплотнённой лёгочной тканью, возможно образование крупных полостей (рис. 18-52).
 |
 |
|---|
Рис. 18-50. Облаковидный инфильтрат в верхней доле левого лёгкого. а - обзорная прямая рентгенограмма; б - КТ.
 |
 |
 |
|---|
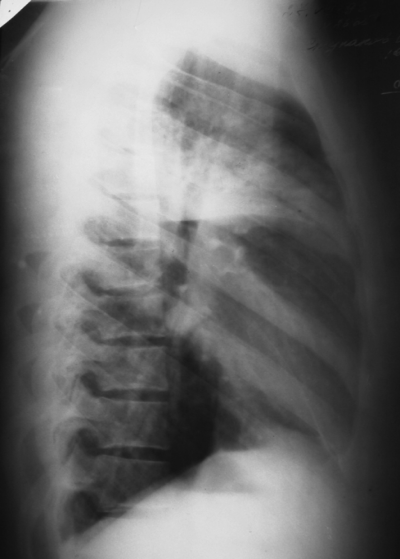
Рис. 18-51. Правосторонний перисциссурит. а, б - обзорная рентгенограмма в двух проекциях; в - КТ.
 |
 |
|---|
Рис. 18-52. Полости распада в облаковидном инфильтрате. Обзорные прямые рентгенограммы.
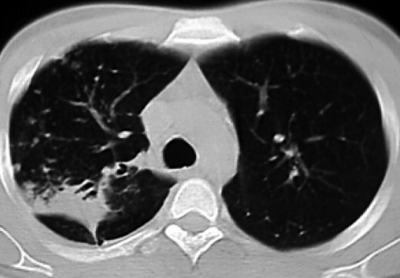
При лобарном инфильтрате (лобит) расположение и форма затемнения зависят от того, какая доля лёгкого поражена (рис. 18-53, а). На КТ лобит иногда визуализируется в виде сплошного, почти однородного уплотнения доли лёгкого. В поражённой доле обнаруживают деформированные и частично обтурированные казеозными массами бронхи, а также множественные полости распада малого и среднего диаметра ("пчелиные соты" или "хлебный мякиш") - см. рис. 18-53, б. При прогрессировании лобита часто выявляют очаговую диссеминацию в противоположном лёгком, главным образом в 4-м и 5-м сегментах (рис. 18-53, в).
 |
 |
 |
|---|
Рис. 18-53. Лобарные инфильтраты. а - лобит верхней доли правого лёгкого. Обзорная прямая рентгенограмма; б - лобит с формированием множественных полостей распада. КТ; в - лобит верхней доли правого лёгкого и очаги диссеминации в противоположном лёгком. Обзорная прямая рентгенограмма.
КАЗЕОЗНАЯ ПНЕВМОНИЯ
Казеозную пневмонию считают одной из наиболее тяжёлых форм туберкулёза лёгких. Она характеризуется резко выраженным казеозно-некротическим компонентом туберкулёзного воспаления, быстрым прогрессированием и формированием множественных полостей распада. Она может возникать как самостоятельное заболевание у ранее здорового человека или как осложнение другой формы туберкулёза лёгких. Выделяют две клинические формы казеозной пневмонии: лобарную и лобулярную. Лобарная казеозная пневмония обычно развивается как самостоятельная клинико-анатомической форма туберкулёза, а лобулярная чаще осложняет другие формы туберкулёза лёгких (рис. 18-54).
 |
 |
|---|
Рис. 18-54. Казеозная пневмония. Макропрепарат. а - зарисовка; б - фото.
ЭПИДЕМИОЛОГИЯ
На фоне социальных и экономических потрясений, нередкой дезорганизации в работе противотуберкулёзной службы число больных с этой формой туберкулёза увеличилось. Казеозная пневмония вновь была включена в российскую клиническую классификацию туберкулёза. В последние годы казеозную пневмонию наблюдают у 3-5% впервые выявленных больных туберкулёзом. Наиболее подвержены заболеванию казеозной пневмонией взрослые из медицинских и социальных групп риска, связанных с опасностью развития иммунодефицита (ВИЧ-инфицированные, алкоголики, социально дезадаптированные лица, а также длительно лечившиеся глюкокортикоидами, цитостатическими препаратами и проч.) Важным фактором, повышающим риск развития казеозной пневмонии, считают заражение человека высоковирулентными, устойчивыми к лекарствам микобактериями туберкулёза.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Возникновение казеозной пневмонии связано с интенсивным размножением микобактерий в лёгочной ткани, которое происходит на фоне выраженного иммунодефицита, метаболической несостоятельности фагоцитирующих клеток и лимфоцитов. Патологическое повышение апоптоза клеток, участвующих в иммунном ответе, считают основным патогенетическим фактором развития казеозной пневмонии.
Начальная стадия казеозной пневмонии (ацинозная, ацинозно-лобулярная, сливная лобулярная) характеризуется массовой гибелью клеток в зоне поражения и образованием обширной зоны казеозного некроза. Патологический процесс быстро переходит в следующую, более распространённую и необратимую стадию. В прилежащей лёгочной ткани формируются казеозные очаги и фокусы, сливающиеся между собой. Микобактерии проникают в просвет мелких бронхов, лимфатических и кровеносных сосудов. Их распространение и прогрессирование казеозных изменений в течение 2-3 нед приводят к распространённому поражению лёгких. Морфологической особенностью казеозной пневмонии считают резкое преобладание казеозно-некротических изменений над другими специфическими изменениями в лёгочной ткани.
В механизме распада лёгочной ткани большое значение имеет повреждающее действие продуктов жизнедеятельности возбудителя, вызывающих цитолиз макрофагов и поступление в ткань лёгкого лизосомальных ферментов, простагландинов и ФНО-α. Распаду лёгочной ткани способствуют и значительные нарушения микроциркуляции, обусловленные некротическим васкулитом. Расплавление казеозных масс ведёт к образованию множественных полостей различного размера - острых каверн. Деструктивный процесс в лёгком сопровождается временным повышением парциального напряжения кислорода в зоне поражения, что создаёт оптимальные условия для интенсивного размножения микобактерий.
Без лечения казеозная пневмония часто приводит к летальному исходу. Причина смерти - лёгочно-сердечная недостаточность, развивающаяся на фоне разрушения лёгочной ткани и резко выраженной интоксикации.
При своевременно начатом комплексном лечении бурное прогрессирование процесса можно приостановить. Постепенная организация фибринозных масс обусловливает появление участков карнификации; полости трансформируются в фиброзные каверны, казеозно-некротические очаги инкапсулируются. Так казеозная пневмония, при которой изменения в лёгких в значительной степени необратимы, трансформируется в фиброзно-кавернозный туберкулёз лёгких.
КЛИНИЧЕСКАЯ КАРТИНА
Типичная казеозная пневмония развивается остро. В начальной стадии, когда в зоне поражения образуются казеозно-некротические массы, выражен интоксикационный синдром (лихорадка, озноб, слабость, выраженная потливость, резкое ухудшение аппетита), одышка, кашель, в основном сухой, иногда с небольшим количеством трудноотделяемой мокроты.
После расплавления казеозно-некротических масс и образования в лёгком множественных полостей распада выраженность бронхолёгочно-плеврального синдрома резко усиливается. Кашель становится влажным, с большим количеством мокроты. Больных беспокоят боли в груди. В мокроте может появиться примесь крови. Нарастает одышка, развивается акроцианоз. Отмечают гектическую лихорадку неправильного типа, нередко развитие кахексии.
При физикальном обследовании над поражёнными отделами лёгкого выявляют укорочение перкуторного звука, выслушивают ослабленное бронхиальное дыхание, влажные мелкопузырчатые хрипы. После образования полостей распада хрипы становятся звучными, многочисленными, средне- и крупнопузырчатыми. Отмечают появление тахикардии и акцента тона II над лёгочной артерией. Часто наблюдают увеличение печени.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
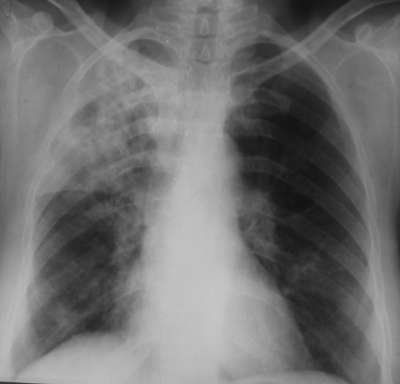
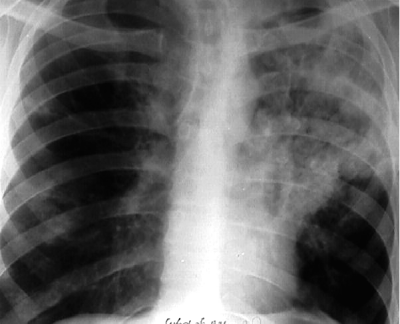
При рентгенологическом исследовании органов грудной клетки обнаруживают распространённые грубые изменения. У больных с лобарной казеозной пневмонией определяют затемнение всей или большей части доли лёгкого, вначале однородное (рис. 18-55, а). По мере прогрессирования заболевания появляются участки просветления неправильной бухтообразной формы с нечёткими контурами. На КТ ("воздушная бронхография") в уплотнённой доле лёгкого могут быть хорошо различимы просветы расширенных средних и крупных бронхов (рис. 18-55, б, в). В дальнейшем, по мере отторжения казеозных масс, полости приобретают характерные особенности каверны с постепенно формирующейся стенкой. В прилежащих сегментах и в другом лёгком нередко видны очаги бронхогенного отсева. Поражённая доля лёгкого в результате потери эластичности уменьшается (рис. 18-55, г).
 |
 |
|---|---|
|
|
Рис. 18-55. Казеозная пневмония. а - обзорная прямая рентгенограмма; б, в, г - КТ.
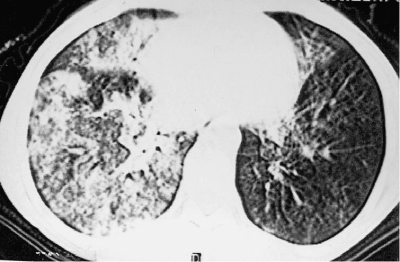
При лобулярной казеозной пневмонии на рентгенограмме в прямой проекции видны крупные очаговые тени и небольшие фокусы диаметром около 1,5 см. Тени имеют неправильную форму, среднюю или высокую интенсивность, нечёткие контуры (рис. 18-56). При томографии в лёгких обнаруживают множественные полости распада).
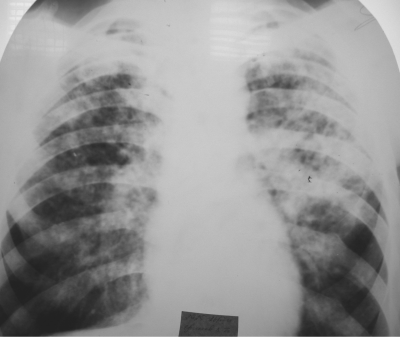
Рис. 18-56. Обзорная прямая рентгенограмма. Лобулярная казеозная пневмония.
ТУБЕРКУЛЁМА ЛЁГКИХ
Туберкулёма лёгких - клиническая форма туберкулёза, при которой в лёгочной ткани формируется казеозно-некротическое образование диаметром более 12 мм, отграниченное от прилежащей лёгочной ткани двухслойной капсулой.
ЭПИДЕМИОЛОГИЯ
Туберкулёму обнаруживают у 2-6% впервые выявленных больных туберкулёзом органов дыхания, преимущественно у взрослых в возрасте 20-35 лет. Более половины больных выявляются при контрольных флюорографических обследованиях, так как у большинства из них явные клинические признаки заболевания отсутствуют.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Развитие туберкулёмы происходит на фоне гиперергической реакции клеточных элементов лёгочной ткани на микобактерии туберкулёза и повышенной активности фибропластических процессов в зоне туберкулёзного воспаления. Формированию туберкулёмы может способствовать не вполне адекватное лечение заболевания, которое приводит к более длительному сохранению популяции возбудителя в зоне поражения.
При неполноценном обратном развитии туберкулёзного воспаления рассасывание и уменьшение размера инфильтрата сочетаются с увеличением объёма казеозно-некротических масс в его центральных отделах. Такую динамику наблюдают при наличии в инфильтрате высоко вирулентных штаммов микобактерий, а также при повышенной напряжённости общего и локального клеточного иммунитета. Вокруг центрально расположенной зоны казеозного некроза появляется слой грануляций, а вдоль его наружных границ образуются коллагеновые волокна и начинает формироваться тонкий фиброзный слой (рис. 18-57, а).
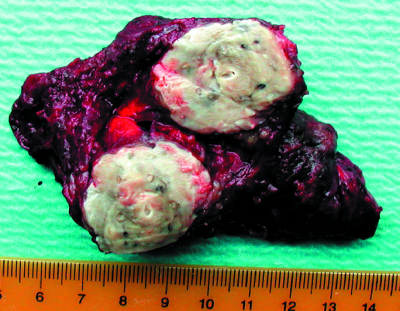
Рис. 18-57. Туберкулёма солитарная (а) и конгломератная
Небольшой инфильтрат с выраженными казеозно-некротическими изменениями в центре может сформироваться и при слиянии нескольких казеозных очагов. Такой инфильтрат также довольно быстро подвергается инкапсуляции и трансформируется в туберкулёму (рис. 18-57, б).

Рис. 18-57. Туберкулёма солитарная (б). Фото резектатов.
Капсула туберкулёмы состоит из двух слоёв. Внутренний слой, образованный туберкулёзными грануляциями, окружает казеозное ядро туберкулёмы. Наружный слой, представленный концентрически расположенными фиброзными волокнами, отграничивает туберкулёму от прилежащей мало изменённой ткани лёгкого. Массивное казеозное ядро и тонкая (1-1,5 мм), хорошо сформированная фиброзная капсула - характерные морфологические признаки наиболее распространённого типа туберкулёмы - казеомы (по М.М. Авербаху и Л.К. Богушу). Для инфильтративно-пневмонического типа туберкулём характерны чередование участков казеозного некроза с эпителиоидно-клеточными бугорками и слабое развитие капсулы.
Солитарная гомогенная туберкулёма представлена округлым казеозно-некротическим фокусом, окружённым двухслойной капсулой. Конгломератная гомогенная туберкулёма состоит из нескольких мелких казеозных фокусов, объединённых единой двухслойной капсулой. В слоистых туберкулёмах казеозное ядро окружено концентрическими слоями фиброзированных коллагеновых волокон, которые чередуются со слоями казеозного некроза. Это указывает на волнообразное течение процесса.
Во многих прогрессирующих туберкулёмах можно обнаружить участки деструкции, образовавшиеся вследствие расплавления казеозных масс и резорбции их фагоцитами. Такие процессы происходят лишь в периферических отделах, в центральных отделах туберкулём отсутствуют кровеносные сосуды, и протеолитические ферменты и фагоциты в эти отделы не проникают. В результате распад в туберкулёме имеет краевое расположение. При расплавлении капсулы туберкулёмы возникают условия для сообщения полости распада с бронхом. В этом случае казеозные массы отторгаются в просвет бронха и размеры полости распада увеличиваются.
Различные неблагоприятные воздействия, подавляющие клеточный иммунитет и изменяющие гормональный фон в организме, могут привести к выраженному прогрессированию туберкулёмы с развитием казеозной пневмонии или кавернозного туберкулёза с последующей трансформацией в фиброзно-кавернозный туберкулёз лёгких.
Для стационарного течения данной формы туберкулёза характерно отсутствие перифокальной инфильтрации и признаков распада в туберкулёме. В окружающей туберкулёму ткани видны изменения, обусловленные пневмофиброзом, а также плотные, без явных признаков активности очаги.
При последовательном регрессирующем течении туберкулёмы казеозные массы со временем уплотняются и фрагментируются, размеры туберкулёмы медленно уменьшаются, она постепенно пропитывается солями кальция. На её месте может образоваться плотный фиброзный очаг или зона ограниченного пневмофиброза. Иногда при регрессирующем течении туберкулёмы может произойти почти полное отторжение казеозных масс, после чего остаётся небольшая тонкостенная полость, стенки которой являются бывшей капсулой туберкулёмы. В дальнейшем такая полость чаще всего рубцуется. При инволюции туберкулёмы в окружающей лёгочной ткани обычно выявляют немногочисленные фиброзные очаги, тяжи, образованные облитерированными мелкими сосудами и бронхами.
Своеобразным вариантом туберкулёмы считают заполненную каверну, которую называют ложной туберкулёмой, или псевдотуберкулёмой. Блокированная каверна постепенно заполняется некротическими массами, лимфой и клеточными элементами и трансформируется в округлое, отграниченное от окружающей ткани объёмное образование. Фиброзный слой, окружающий такую ложную туберкулёму, обычно довольно широкий, а в казеозных массах отсутствуют альвеолярные перегородки и другие структурные элементы лёгочной ткани.
Клиническое течение туберкулёмы бывает прогрессирующим, стационарным и регрессирующим.
КЛИНИЧЕСКАЯ КАРТИНА
Изолированный характер поражения обусловливает у многих больных малосимптомное, нередко инапперцептное, хроническое течение туберкулёмы. Обострение обычно возникает под воздействием неблагоприятных факторов внешней и внутренней среды, которые уменьшают вероятность отграничения специфического воспаления в лёгком. У больных отмечают слабость, снижение аппетита, похудание, иногда повышение температуры тела до 37,5-37,8 °С. Могут возникать боли в груди, связанные с дыханием, кашель (сухой или с небольшим количеством мокроты). В редких случаях появляется кровохарканье. Результаты физикального обследования лёгких зависят от величины туберкулёмы, её локализации и фазы туберкулёзного процесса.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Основной рентгенологический синдром при туберкулёме - ограниченное (фокусное) затемнение, чаще расположенное субплеврально, в 1-м, 2-м или 6-м сегментах. Выделяют мелкие (диаметр до 2 см), средние (диаметр 2-4 см) и крупные (диаметр более 4 см) туберкулёмы, которые могут быть единичными или множественными.
Округлая, правильная форма затемнения соответствует солитарной туберкулёме (рис. 18-58, а, б). Неправильная форма и полициклический наружный контур характерны для конгломератной туберкулёмы (рис. 18-58, в, г). Нередко выявляют полость распада, которая располагается эксцентрично (рис. 18-59) и может иметь различную форму. При отторжении казеозных масс через бронх полость распада располагается вблизи устья дренирующего бронха.
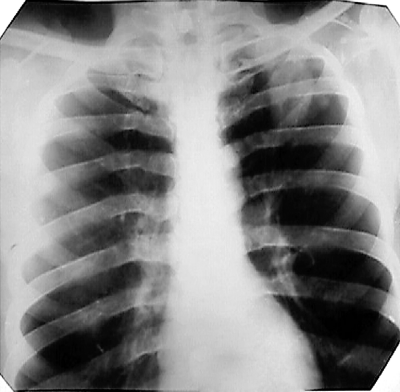 |
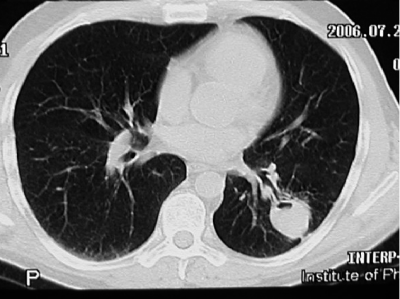 |
|---|---|
|
|
Рис. 18-58. Туберкулёмы в лёгком: солитарная (а, б), конгломератная (в, г). Обзорная рентгенограмма, КТ.
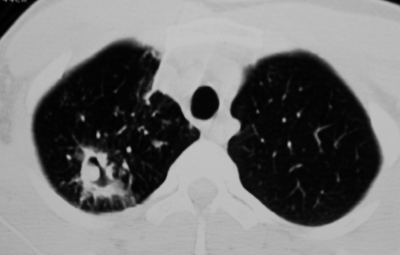 |
 |
|---|
Рис. 18-59. Полость распада в туберкулёме. а - КТ; б - продольная томограмма лёгкого.
Контуры туберкулёмы обычно чёткие. Размытость контуров свидетельствует о перифокальной инфильтрации, которая появляется при прогрессировании туберкулёмы, когда также обнаруживают "дорожку" к корню лёгкого в виде периваскулярных и перибронхиальных уплотнений с очагами обсеменения в окружающей лёгочной ткани (рис. 18-60).
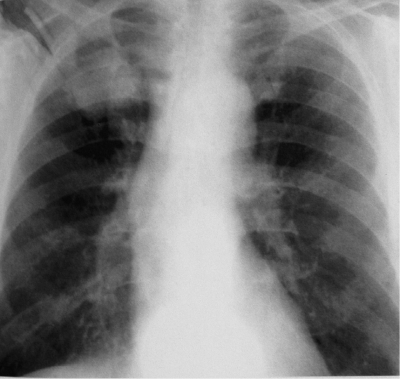
Рис. 18-60. Туберкулёма верхней доли правого лёгкого в фазе инфильтрации. Обзорная прямая рентгенограмма.
Негомогенность тени туберкулёмы может быть обусловлена неоднородностью казеозных масс: присутствием в них фиброзных тяжей, кальцинатов, участков деструкции (рис. 18-61).
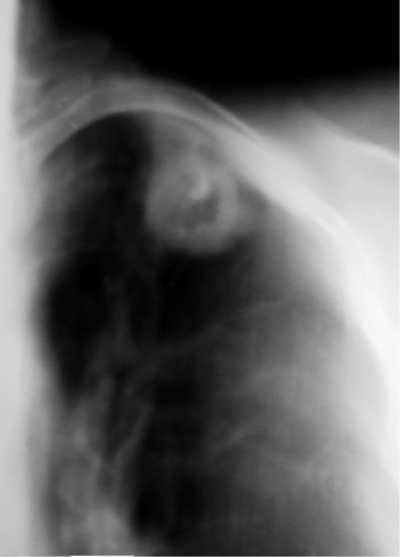 |
 |
|---|---|
|
|
Рис. 18-61. Туберкулёмы лёгкого. Фрагменты продольных томограмм и обзорной рентгенограммы лёгкого.
Важной особенностью рентгенологической картины туберкулёмы считают наличие в окружающей лёгочной ткани немногочисленных полиморфных очагов и пневмофиброза (рис. 18-62).
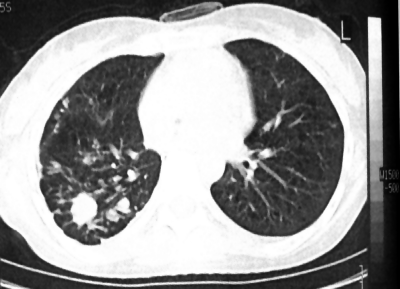
Рис. 18-62. Туберкулёма нижней доли правого лёгкого. КТ.
КАВЕРНОЗНЫЙ И ФИБРОЗНО-КАВЕРНОЗНЫЙ ТУБЕРКУЛЁЗ ЛЁГКИХ
При относительно благоприятном течении туберкулёза инфильтрация и свежие очаги иногда быстро рассасываются, но полость распада в лёгочной ткани может сохраняться, отграничиваться и превращаться в каверну. В условиях специфической химиотерапии такое течение процесса стало значительно более частым, и кавернозный туберкулёз был выделен в отдельную клиническую форму. Туберкулёзная каверна - это сформированная в зоне туберкулёзного поражения полость, отграниченная от прилежащей лёгочной ткани трёхслойной стенкой.
После образования каверны исходная форма туберкулёза утрачивает свои типичные проявления, а сохраняющий активность туберкулёзный процесс приобретает новые черты. Важной особенностью кавернозного туберкулёза считают ограниченный и обратимый характер морфологических изменений, проявляющихся в виде тонкостенной полости без выраженных инфильтративных, очаговых и фиброзных изменений в прилежащей лёгочной ткани (рис. 18-63, а).
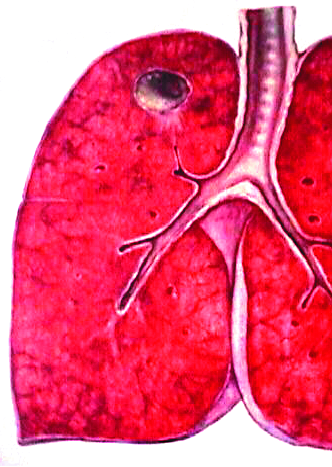
Рис. 18-63. Кавернозный (а) и фиброзно-кавернозный. Зарисовки макропрепаратов.
Каверна является постоянным источником инфекции и угрожает прогрессированием туберкулёзного процесса с его трансформацией в фиброзно-кавернозный туберкулёз лёгких. Развитие фиброзно-кавернозного туберкулёза можно предотвратить своевременным назначением и последовательным проведением комплекса адекватных лечебных мероприятий.
Для фиброзно-кавернозного туберкулёза характерно наличие одной или нескольких каверн с хорошо сформированным фиброзным слоем в стенках, выраженными фиброзными и полиморфными очаговыми изменениями в ткани лёгкого (рис. 18-63, б).
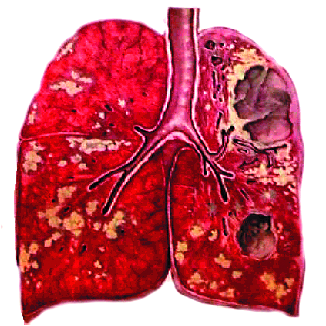
Рис. 18-63. Кавернозный (б) туберкулёз лёгких. Зарисовки макропрепаратов.
Для фиброзно-кавернозного туберкулёза типично хроническое волнообразное, обычно прогрессирующее течение. При этом тяжёлое специфическое поражение лёгочной ткани с грубым фиброзом ограничивает возможности эффективного терапевтического воздействия на патологический процесс.
Различают три основные варианта фиброзно-кавернозного туберкулёза:
ЭПИДЕМИОЛОГИЯ
Кавернозным и фиброзно-кавернозным туберкулёзом лёгких болеют в основном взрослые. У детей с первичными формами туберкулёза: первичным туберкулёзным комплексом и туберкулёзом ВГЛУ - образование каверн наблюдают редко.
Кавернозный и фиброзно-кавернозный туберкулёз диагностируют у 3% впервые выявленных больных (из них кавернозный - не более чем у 0,4%). Среди больных, наблюдаемых по поводу активного туберкулёза в диспансерах, кавернозный туберкулёз встречается примерно у 1%, фиброзно-кавернозный - у 8-10%.
Фиброзно-кавернозный туберкулёз и его осложнения являются основной причиной смерти больных туберкулёзом лёгких. Среди больных, умерших от туберкулёза, фиброзно-кавернозный туберкулёз был у 80%.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Распад лёгочной ткани с последующим формированием каверны возможен при прогрессировании любой формы туберкулёза лёгких. Этому способствуют снижение общей и иммунологической резистентности на фоне дополнительной сенсибилизации, массивной суперинфекции, присоединения различных заболеваний, лекарственной устойчивости микобактерий.
Нарушение иммунитета и неизбежное в этом случае увеличение численности бактериальной популяции сопровождаются усилением экссудации, развитием микроциркуляторных расстройств и повреждением системы сурфактанта. Разрушенные клеточные элементы образуют казеозные массы, заполняющие альвеолы. Под действием протеолитических ферментов, выделяемых лейкоцитами, казеозные массы расплавляются и подвергаются частичной резорбции макрофагами. При отторжении казеозных масс через дренирующий бронх образуется пневмониегенная полость распада. В других случаях деструктивный процесс может начаться с поражения бронха и развития панбронхита с последующим разрушением прилежащей лёгочной ткани и образованием бронхогенной полости распада. Другой путь образования бронхогенной полости - проникновение возбудителя в сформировавшийся ранее бронхоэктаз.
Полость распада непосредственно окружена широким слоем казеозно-некротических масс. Снаружи к ним прилежат туберкулёзные грануляции, в основном образованные эпителиоидными и гигантскими клетками. Со временем в наружной части грануляционного слоя образуются коллагеновые волокна, которые формируют тонкий фиброзный слой с неравномерной структурой. В результате вокруг полости появляется трёхслойная стенка, характерная для каверны. Внутренний слой стенки образуют казеозно-некротические массы, средний представлен грануляционной тканью, наружный - концентрически расположенными фиброзными волокнами. Формирование стенки каверны обычно занимает несколько месяцев. Исключения бывают при отторжении казеозно-некротических масс из инкапсулированного фокуса (туберкулёмы). В этом случае возникает полость с трёхслойной стенкой, в которой уже имеется ранее сформированный фиброзный слой.
Свежая (ранняя, острая) каверна имеет округлую или овальную форму, окружена малоизменённой лёгочной тканью без существенных воспалительных и фиброзных изменений (рис. 18-64). Такая каверна типична для кавернозного туберкулёза лёгких.
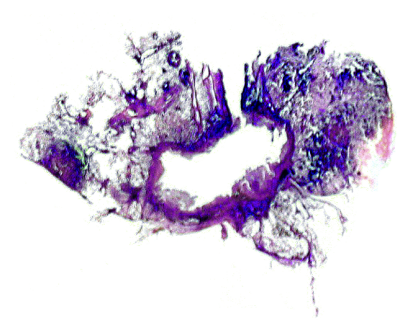
Рис. 18-64. Свежая туберкулёзная каверна в лёгком.
В зависимости от характера и конкретного механизма образования выделяют протеолитические, секвестрирующие, альтеративные и атероматозные каверны. В случаях, когда расплавление казеозных масс начинается в центре пневмонического фокуса и постепенно распространяется к периферии, диагностируют протеолитическую каверну. Расплавление казеозных масс в краевых участках с продвижением к центру казеозного фокуса является признаком секвестрирующей каверны. При расплавлении казеозных масс в инкапсулированных очагах возникают атероматозные каверны. Иногда главной причиной распада становятся нарушения микроциркуляции и питания тканей в зоне туберкулёзного поражения с последующим некрозом отдельных участков. Такой механизм формирования характерен для альтеративной каверны.
В связи с образованием каверны туберкулёзное воспаление, как правило, распространяется на слизистую оболочку дренирующего бронха. Туберкулёзные грануляции суживают его просвет и затрудняют движение воздуха из каверны. В результате её объём может существенно увеличиться, и каверна становится "раздутой". Ухудшение бронхиального дренажа затрудняет эвакуацию содержимого каверны, усиливает воспалительную реакцию и общую интоксикацию.
На фоне лечения возможны следующие варианты инволюции свежей каверны:
-
отторжение казеозно-некротических масс, трансформация грануляционного слоя в фиброзный и заживление каверны с образованием рубца. Это наиболее совершенный вариант заживления каверны;
-
заполнение каверны грануляционной тканью и лимфой, которые частично рассасываются, а затем прорастают соединительной тканью. В результате образуется очаг или фокус;
-
при ликвидации туберкулёзного воспаления в дренирующем бронхе и его рубцовой облитерации воздух из каверны всасывается и она спадается. Создаются условия для репаративных процессов и формирования на месте каверны очага или фокуса;
-
при сохранении нормального строения и функции дренирующего бронха происходит постепенная эпителизация внутренней стенки каверны. Однако эпителий, вырастающий из бронха, не всегда выстилает каверну полностью. Этот вариант заживления не вполне надёжен;
При прогрессировании кавернозного туберкулёза казеозно-некротическое воспаление распространяется за пределы стенки каверны, развиваются казеозный лимфангит и эндобронхит, в перикавитарной зоне образуются свежие очаги специфического воспаления. Бронхогенная диссеминации микобактерий обусловливает образование туберкулёзных очагов и фокусов в ранее не поражённых отделах лёгкого. Фиброзный слой стенки каверны постепенно становится толще и плотнее, в прилежащей ткани лёгкого развиваются фиброзные изменения. Стенка каверны деформируется, форма полости становится неправильной.
Со временем наружный фиброзный слой стенки каверны становится толстым и непрерывным. Внутренняя поверхность стенки каверны часто бывает неровной, в полости может находиться небольшое количество слизисто-гнойного содержимого с крошками казеозных масс. Такую каверну называют фиброзной или старой (рис. 18-65). Её формирование свидетельствует о трансформации кавернозного туберкулёза в фиброзно-кавернозный туберкулёз лёгких.
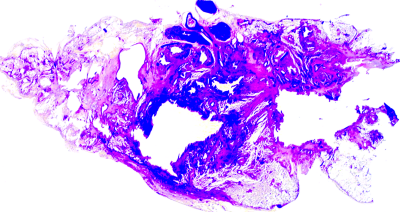
Рис. 18-65. Старая туберкулёзная каверна в лёгком.
Сначала фиброзно-кавернозный туберкулёз может иметь относительно ограниченную протяжённость и не проявлять явной тенденции к прогрессированию (ограниченный и относительно стабильный фиброзно-кавернозный туберкулёз). В дальнейшем размеры фиброзной каверны увеличиваются, перегородки между близко расположенными кавернами разрушаются и формируются многокамерные, нередко гигантские туберкулёзные каверны. В перегородках, разделяющих каверну, находятся кровеносные сосуды, и их разрушение нередко приводит к лёгочному кровотечению. Очаги бронхогенного обсеменения в лёгком имеют тенденцию к слиянию в фокусы с постепенным образованием новых каверн. Со временем в стенках каверн, ткани лёгкого и плевре формируются грубые деструктивные, фиброзные и дегенеративные изменения, имеющие необратимый характер. В результате деформации и деструкции бронхов образуются цилиндрические и мешотчатые бронхоэктазы, которые нередко заполнены гнойным содержимым. Ветви лёгочной артерии суживаются и частично облитерируются, а бронхиальные артерии расширяются, особенно вблизи стенок каверн. Такую клиническую форму обозначают как распространённый прогрессирующий фиброзно-кавернозный туберкулёз лёгких. При этой форме нередко обнаруживают эмпиему плевры и туберкулёзные поражения других органов, в частности спутогенный туберкулёз гортани или кишечника. Фиброзно-кавернозный туберкулёз может сопровождаться амилоидозом почек, печени, селезёнки. Осложнённое течение фиброзно-кавернозного туберкулёза с развитием казеозной пневмонии часто приводит к летальному исходу.
КЛИНИЧЕСКАЯ КАРТИНА
Кавернозный туберкулёз лёгких чаще развивается на фоне недостаточно успешного лечения других форм туберкулёза. Больных может беспокоить кашель с небольшим количеством слизистой мокроты; иногда они отмечают повышенную утомляемость, снижение аппетита, неустойчивое настроение. Такие жалобы часто обусловлены значительной длительностью предшествовавшего лечения и большой медикаментозной нагрузкой. У больных с впервые выявленным кавернозным туберкулёзом жалобы, как правило, отсутствуют. При перкуссии груди над областью каверны можно определить укорочение перкуторного звука, обусловленное уплотнением плевры и лёгочной ткани вокруг каверны. После покашливания и глубокого вдоха над зоной поражения иногда выслушивают единичные влажные и сухие хрипы. У большинства больных каверны "немые", т.е. они не выявляются с помощью физикальных методов исследования.
Для больных фиброзно-кавернозным туберкулёзом лёгких характерны симптомы интоксикации, кашель с мокротой, иногда с примесью крови, одышка. У них можно выявить деформацию грудной клетки, смещение органов средостения в сторону поражения, выраженную и разнообразную стетоакустическую симптоматику. Выраженность клинических проявлений фиброзно-кавернозного туберкулёза волнообразно меняется в зависимости от фазы туберкулёзного процесса: обилие жалоб во время обострения и относительно удовлетворительное состояние в период краткосрочных ремиссий.
Адекватное лечение фиброзно-кавернозного туберкулёза у большинства больных способствует стабилизации и отграничению поражения. В результате длительного лечения уменьшается перикавитарное воспаление, частично санируется грануляционный слой, рассасываются туберкулёзные очаги. Такую динамику чаще наблюдают при ограниченном фиброзно-кавернозном туберкулёзе.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
При рентгенологическом исследовании туберкулёзные каверны чаще обнаруживают в верхних отделах лёгких (рис. 18-66), где локализуются полости распада при многих клинических формах, предшествующих развитию кавернозного туберкулёза. Наиболее информативным методом диагностики каверны и сопровождающих её изменений в лёгких считают КТ.
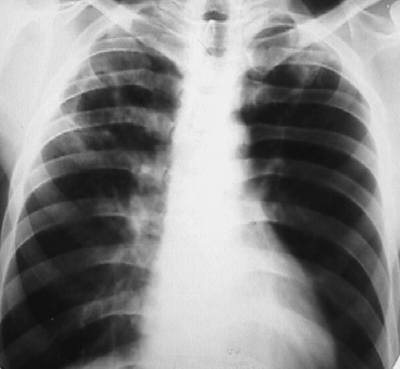 |
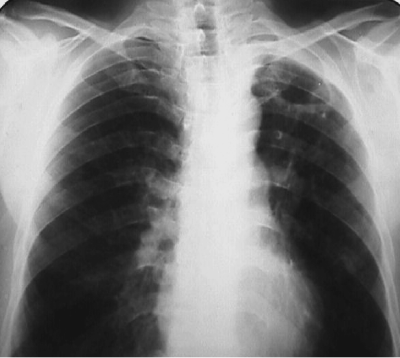 |
|---|
Рис. 18-66. Кавернозный туберкулёз лёгких. Обзорные прямые рентгенограммы.
При кавернозном туберкулёзе обычно выявляют одну каверну округлой формы не более 4 см в диаметре. Толщина стенки каверны 2-3 мм, внутренний контур стенки чёткий, наружный - чаще неровный и размытый, особенно при сохраняющемся перифокальном воспалении. При формировании каверны из очагового туберкулёза или туберкулёмы изменения в окружающей лёгочной ткани незначительны. Тени фиброзных рубцов и очагов чаще выявляются вокруг каверн, развившихся из инфильтративного или диссеминированного туберкулёза лёгких. Рубцующаяся каверна имеет неправильную форму с тяжами к корню лёгкого и плевре (рис. 18-67).
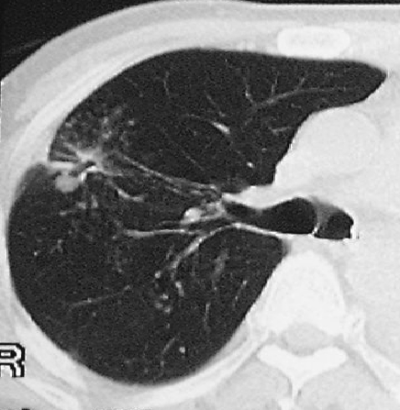 |
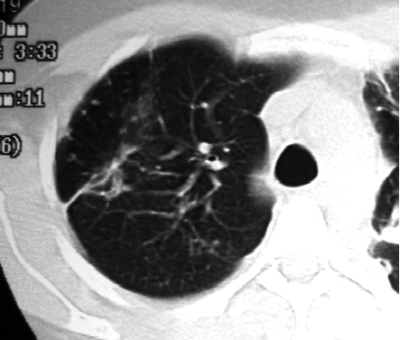 |
|---|
Рис. 18-67. Рубцующиеся туберкулёзные каверны. КТ.
При фиброзно-кавернозном туберкулёзе лёгких рентгенологическая картина многообразна и зависит от исходной формы туберкулёза, давности заболевания, распространённости поражения и его особенностей. Обнаруживают одну или несколько кольцевидных теней, фиброзное уменьшение поражённых отделов лёгкого, полиморфные очаговые тени бронхогенного обсеменения (рис. 18-68). Диаметр кольцевидных теней варьирует от 2-4 см до размера доли лёгкого, форма может быть округлой, но чаще она неправильная или полициклическая (при объединении нескольких каверн). Очертания внутреннего контура стенки каверны резкие, наружный контур на фоне уплотнённой лёгочной ткани менее чёткий. Иногда в просвете каверны определяют секвестр или уровень жидкости (рис. 18-69).
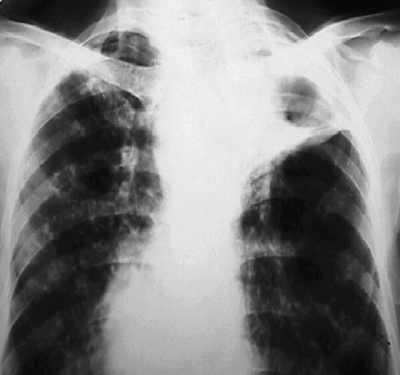 |
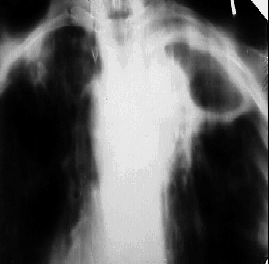 |
|---|
Рис. 18-68. Фиброзно-кавернозный туберкулёз с локализацией каверны в верхней доле правого лёгкого. а - обзорная прямая рентгенограмма; б - продольная томограмма.
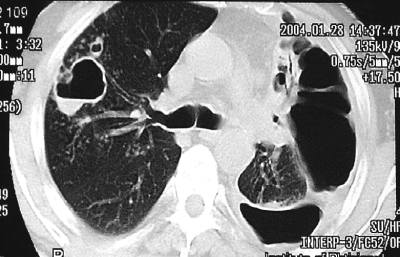 |
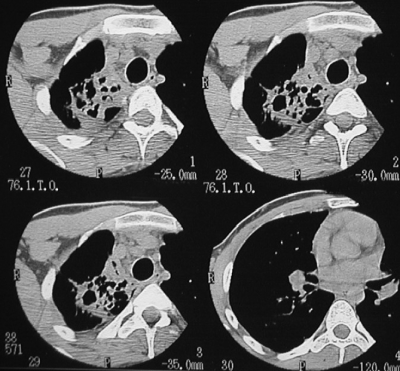 |
|---|---|
|
|
Рис. 18-69. Фиброзно-кавернозный туберкулёз лёгких. КТ.
При верхнедолевой локализации каверны в нижних отделах лёгких обнаруживают полиморфные очаги и фокусы бронхогенного обсеменения. В зоне поражения бывает локальная или диффузная фиброзная тяжистость с участками повышенной прозрачности. Уменьшение объёма поражённого лёгкого приводит к смещению органов средостения в сторону поражения. Межрёберные промежутки суживаются, купол диафрагмы поднимается. В средних и нижних отделах обоих лёгких видны очаги бронхогенного обсеменения, которые при прогрессировании превращаются в фокусы и полости распада.
При двустороннем фиброзно-кавернозном туберкулёзе, сформировавшемся из гематогенного диссеминированного, каверны и фиброзные изменения локализуются в верхних отделах лёгких довольно симметрично. В нижних отделах прозрачность лёгочных полей бывает повышена.
В процессе лечения фиброзно-кавернозного туберкулёза положительными изменениями считают рассасывание инфильтративных и очаговых изменений в лёгких, уменьшение толщины стенки каверны. Однако обычно каверны остаются и хорошо визуализируются на рентгеновском снимке и КТ (рис. 18-70).
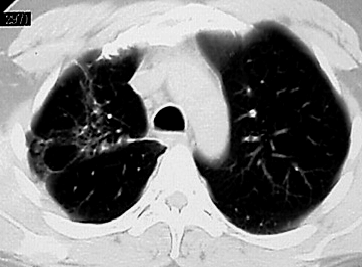 |
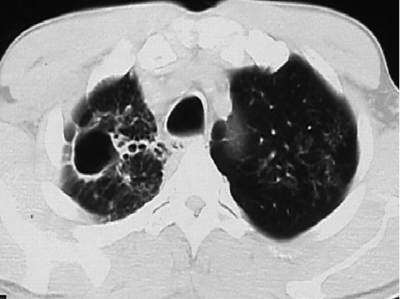 |
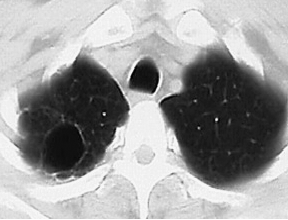 |
|---|
Рис. 18-70. Изменения в лёгких после длительного непрерывного лечения фиброзно-кавернозного туберкулёза. КТ.
ЦИРРОТИЧЕСКИЙ ТУБЕРКУЛЁЗ ЛЁГКИХ
Цирротический туберкулёз формируется в завершающей стадии длительно текущего туберкулёзного процесса. При этой форме фиброзные изменения в лёгком и плевре преобладают над специфическими проявлениями туберкулёзного воспаления (рис. 18-71), которые обычно представлены отдельными инкапсулированными туберкулёзными очагами, иногда остаточными щелевидными кавернами; ВГЛУ нередко содержат кальцинаты.
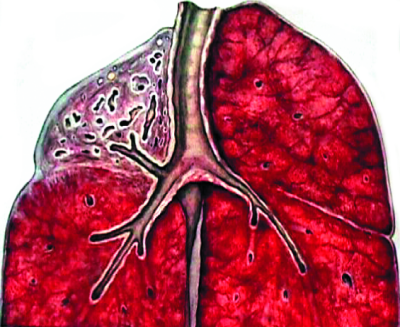
Рис. 18-71. Цирротический туберкулёз верхней доли правого лёгкого. Зарисовка макропрепарата.
Для цирротического туберкулёза характерны постепенное нарастание фиброзных изменений и прогрессирование лёгочно-сердечной недостаточности. Возможны эпизодические обострения специфического процесса. Нередко к туберкулёзному поражению присоединяется неспецифическое воспаление.
ЭПИДЕМИОЛОГИЯ
У больных с впервые выявленным туберкулёзом органов дыхания цирротический туберкулёз диагностируют редко. С возрастом тенденция к фиброзной трансформации специфических грануляций и эластических волокон в лёгких усиливается, поэтому цирротический туберкулёз чаще наблюдают у пожилых людей через много лет после начала заболевания. В детском возрасте цирротический туберкулёз обычно формируется при несвоевременном выявлении осложнённого ателектазом первичного туберкулёза.
На цирротический туберкулёз приходится около 3% всех летальных исходов туберкулёза. Непосредственные причины смерти - лёгочно-сердечная недостаточность, лёгочное кровотечение, амилоидоз внутренних органов.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Цирротический туберкулёз формируется в результате избыточного развития соединительной ткани в лёгких и плевре в связи с неполноценностью инволюции туберкулёзного воспаления. Способствуют развитию цирротического туберкулёза осложнённое течение заболевания с нарушением бронхиальной проходимости и гиповентиляцией или ателектазом поражённого участка, вялое рассасывание инфильтрации, а также внутренние и внешние воздействия, которые усиливают перекисное окисление липидов (ПОЛ).
В результате происходит ускорение процессов созревания соединительной ткани и в зоне поражения формируются грубые ("нерастворимые") коллагеновые волокна. Со временем они образуют массивные фиброзные тяжи, которые перибронхиально и периваскулярно, по междольковым и межсегментарным перегородкам распространяются к корню лёгкого и плевре. Среди фиброзной ткани обнаруживают казеозные очаги. Могут быть найдены и остаточные щелевидные каверны с фиброзными стенками. Грубая деформация бронхов обусловливает появление цилиндрических и мешотчатых бронхоэктазов. Мелкие сосуды лёгкого, особенно капилляры, облитерируются, возникают множественные артериовенозные анастомозы, артерио- и венэктазии, при разрыве которых возможно лёгочное кровотечение. Интенсивное образование соединительной ткани сочетается с атрофией мышечных и эластических волокон. Развивается вторичная эмфизема лёгких смешанного типа.
В зависимости от протяжённости поражения различают односторонний и двусторонний, а также сегментарный, лобарный и тотальный цирротический туберкулёз.
Цирротический туберкулёз может развиться при осложнённом течении первичного туберкулёза с распространением специфического воспаления из лимфатического узла на стенку бронха. Нарушение бронхиальной проходимости приводит к возникновению ателектаза, в области которого развиваются хроническое воспаление и грубые метаболические нарушения. Формируется обширная зона бронхогенного цирроза. При первичном туберкулёзе подобные изменения чаще локализуются в верхней и средней долях правого лёгкого или в 4-м и 5-м сегментах левого лёгкого. В этих случаях диагностируют односторонний лобарный или сегментарный цирротический туберкулёз.
В процессе обратного развития хронического диссеминированного туберкулёза интерстициальный сетчатый склероз может постепенно трансформироваться в грубый трабекулярный диффузный цирроз. В этих случаях нередко формируется двусторонний верхнедолевой цирротический туберкулёз.
При вторичных формах туберкулёза, особенно при лобите, замедленное рассасывание инфильтрации приводит к карнификации серозно-фибринозного экссудата и коллагенизации альвеолярных перегородок. Развитию фиброзных изменений способствуют лимфангит, гиповентиляция, нарушение крово- и лимфообращения (пневмогенный цирроз). Односторонний верхнедолевой цирротический туберкулёз обычно развивается в исходе лобита или лобарной казеозной пневмонии.
Цирротическому туберкулёзу лёгких часто предшествует фиброзно-кавернозный туберкулёз, при котором в стенке каверны и перикавитарной лёгочной ткани имеются выраженные фиброзные изменения. В этих случаях пневмогенные цирротические изменения сочетаются с бронхогенным циррозом, а в толще фиброзных масс наряду с инкапсулированными туберкулёзными очагами присутствуют остаточные щелевидные, обычно санированные, каверны.
Цирротический туберкулёз лёгкого может также развиться после туберкулёзного экссудативного плеврита или пневмоплеврита, обычно после лечебного искусственного пневмоторакса или торакопластики. В таких случаях туберкулёзный процесс из казеозных очагов на висцеральной плевре распространяется в ткань лёгкого. В ней формируются туберкулёзные очаги, которые в дальнейшем подвергаются фиброзной трансформации и приводят к плеврогенному циррозу лёгкого.
При распространённом циррозе потеря значительной части паренхимы лёгкого, анатомические и функциональные изменения сосудов и бронхов, уменьшение дыхательных экскурсий лёгких из-за плевральных сращений и эмфиземы приводят к выраженным нарушениям функции дыхания и кровообращения. Постепенно развивается ХЛС.
КЛИНИЧЕСКАЯ КАРТИНА
Симптомы цирротического туберкулёза обусловлены в первую очередь нарушением архитектоники лёгкого, деформацией бронхиального дерева и значительным ухудшением газообмена. Чаще всего больные жалуются на одышку, кашель и выделение мокроты. Степень клинических проявлений зависит от локализации, распространённости, фазы туберкулёзного процесса и выраженности неспецифического компонента воспаления в лёгком.
Цирротический туберкулёз ограниченной протяжённости с поражением верхней доли лёгкого редко протекает с выраженными симптомами. У больных бывает небольшая одышка и периодически возникает сухой кашель. Присоединение неспецифического воспаления может не сопровождаться выраженными клиническими признаками вследствие хорошего естественного дренажа бронхов.
Распространённые формы цирротического туберкулёза и его нижнедолевая локализация часто имеют яркую клиническую картину, обусловленную грубыми фиброзными и неспецифическими воспалительными изменениями в ткани лёгкого. Больных беспокоят одышка, кашель с выделением слизисто-гнойной мокроты, периодическое кровохарканье. Развитие ХЛС приводит к усилению одышки, появлению тахикардии и акроцианоза. Постепенно нарастает тяжесть в правом подреберье, возникают периферические отёки. При длительном процессе могут появиться симптомы амилоидоза внутренних органов.
Обострение цирротического туберкулёза связано с усилением воспалительной реакции в туберкулёзных очагах. Появляются симптомы туберкулёзной интоксикации, усиливается кашель, увеличивается количество мокроты.
Обострение туберкулёза нелегко отличить от неспецифической воспалительной реакции. Нередко оно обусловлено присоединением или обострением обструктивного гнойного бронхита или затяжной пневмонии. Важный симптом обострения туберкулёза - возобновление бактериовыделения.
Грозным осложнением цирротического туберкулёза считают повторяющееся лёгочное кровотечение, которое может привести к тяжёлой аспирационной пневмонии или асфиксии с летальным исходом.
При объективном обследовании больного цирротическим туберкулёзом обычно выявляют бледность кожных покровов, акроцианоз, иногда сухость и другие трофические изменения кожи. Концевые фаланги пальцев часто имеют вид "барабанных палочек", а ногти - форму "часовых стёкол". Характерны тахикардия и артериальная гипотензия. При одностороннем поражении обнаруживают асимметричность грудной клетки, на стороне поражения она отстаёт при дыхании. Отмечают притупление перкуторного звука, ослабление дыхания, сухие или мелкопузырчатые монотонные хрипы над зоной поражения. При обострении специфического процесса и усилении неспецифического компонента воспаления количество хрипов увеличивается, они становятся разнокалиберными. Обнаруживают также расширение границ сердечной тупости, глухость сердечных тонов, акцент тона II над лёгочной артерией. При декомпенсации кровообращения наблюдают увеличение размеров печени, периферические отёки, иногда асцит.
РЕНТГЕНОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Рентгенологическая картина во многом зависит от исходной формы туберкулёза. При одностороннем цирротическом туберкулёзе, который развился в процессе инволюции инфильтративного или ограниченного фиброзно-кавернозного туберкулёза, на рентгенограммах обнаруживают хорошо отграниченное затемнение средней, а местами и высокой интенсивности. Участки более интенсивного затемнения обусловлены наличием плотных, частично кальцинированных туберкулёзных очагов или мелких фокусов. Такое затемнение по протяжённости соответствует уменьшенному в объёме поражённому участку лёгкого (сегмент, доля). При поражении всего лёгкого затемнение распространяется на всё лёгочное поле, размеры которого существенно уменьшаются (рис. 18-72). В зоне затемнения могут быть обнаружены и более светлые участки округлой или овальной формы - бронхоэктазы. Иногда просветления бывают неправильной щелевидной формы и соответствуют остаточным кавернам. Особенно чётко они видны на томограммах. Тени корня лёгкого, трахеи, крупных сосудов и сердца смещены в сторону поражения, плевра утолщена. Свободные от затемнения отделы лёгкого бывают повышенной воздушности вследствие эмфизематозного вздутия. Рентгенологические признаки эмфиземы можно обнаружить и во втором лёгком.
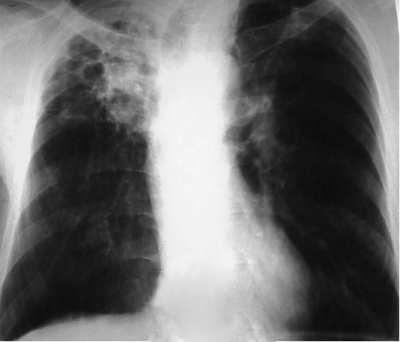 |
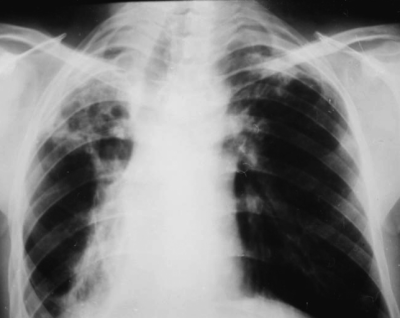 |
|---|---|
|
|
Рис. 18-72. Цирротический туберкулёз лёгких. Обзорные прямые рентгенограммы.
Ранее у больных цирротическим туберкулёзом нередко прибегали к бронхографии, при которой обнаруживали грубые изменения со стороны бронхиального дерева, связанные с деформацией и обтурацией мелких бронхов в зоне цирротических изменений (симптом "обрубленных ветвей дерева"). В настоящее время это исследование почти не проводят. Имеющиеся изменения хорошо визуализирует компьютерная томография (рис. 18-73).
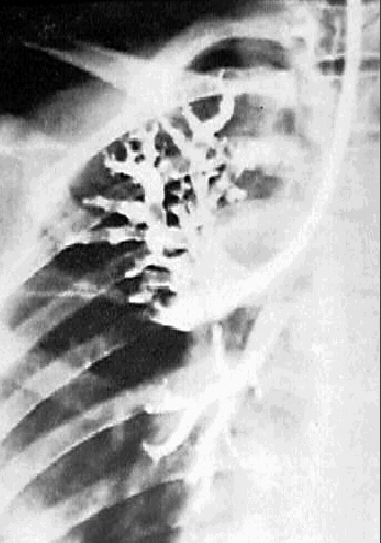
Рис. 18-73. Цирротический туберкулёз правого лёгкого. Бронхограммы.
Цирротический туберкулёз средней доли, сформировавшийся в результате осложнённого течения первичного туберкулёза, выявляют на снимках по "синдрому средней доли" (рис. 18-74). В правом лёгком обнаруживают соответствующее объёму сморщенной средней доли затемнение, включающее очаговые тени уплотнённых и кальцинированных очагов. В левом лёгком аналогичную картину наблюдают при цирротическом поражении 4-5 сегментов. Во ВГЛУ обычно хорошо видны крупные кальцинаты.
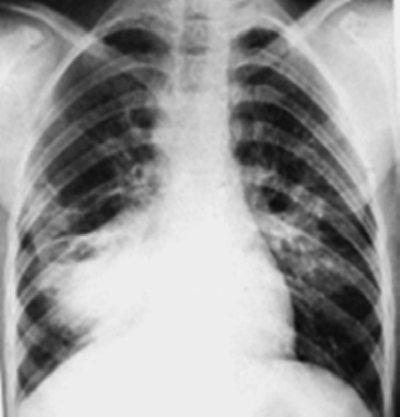 |
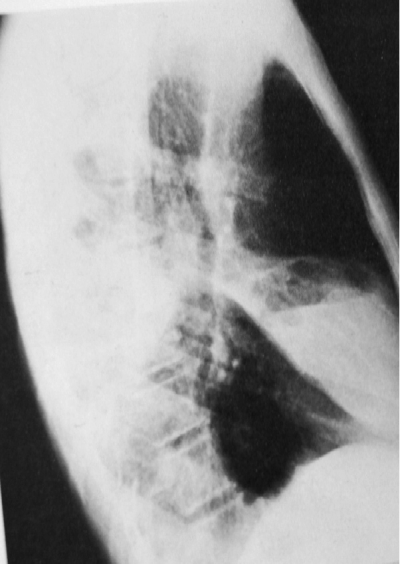 |
|---|
Рис. 18-74. Синдром средней доли. Обзорная рентгенограмма в двух проекциях.
Для цирротического туберкулёза лёгких, сформировавшегося в исходе диссеминированного туберкулёза, характерны патологические изменения в верхних и средних отделах обоих лёгких. На обзорной рентгенограмме эти отделы значительно уменьшены в размерах, их прозрачность снижена. На фоне грубых линейных и ячеистых теней интерстициального фиброза в них обнаруживают множественные очаговые тени высокой и средней интенсивности с чёткими контурами. Висцеральная плевра утолщена, особенно в верхних отделах. Нижележащие отделы лёгочных полей эмфизематозны. Тени фиброзно-уплотнённых корней лёгких симметрично подтянуты вверх, сердце в форме капли.
При плевропневмоциррозе уменьшение объёма поражённого лёгкого на рентгенограммах сочетается с грубыми, резко выраженными плевральными наложениями, смещением тени органов средостения в сторону поражения, повышением воздушности сохранившейся лёгочной ткани (рис. 18-75).
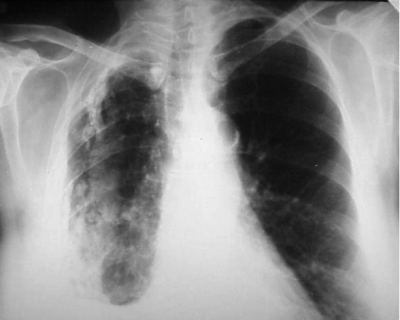
Рис. 18-75. Плевропневмоцирроз правого лёгкого. Обзорная прямая рентгенограмма.
ТУБЕРКУЛЁЗНЫЙ ПЛЕВРИТ
Туберкулёзный плеврит - это острое, подострое, хроническое или рецидивирующее туберкулёзное воспаление плевры, которое может возникнуть как осложнение при любой форме туберкулёза. Наиболее часто плеврит наблюдают при туберкулёзе лёгких. Изредка он может протекать и как самостоятельная клиническая форма, т.е. без явно определяемого туберкулёзного поражения других органов, и быть первым клиническим проявлением туберкулёзной инфекции в организме.
ЭПИДЕМИОЛОГИЯ
В России туберкулёзную этиологию отмечают почти у половины всех больных экссудативным плевритом. У впервые выявленных больных туберкулёзом органов дыхания туберкулёзный плеврит диагностируют в 3-6% случаев, чаще у детей, подростков, лиц молодого возраста. В структуре причин смерти от туберкулёза плеврит составляет около 1-2%, причём в основном это хронический гнойный плеврит.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Плеврит чаще осложняет течение туберкулёза ВГЛУ, первичного комплекса, диссеминированного туберкулёза. В патогенезе плеврита большое значение придают предварительной специфической сенсибилизации плевры, как важному условию развития воспаления под воздействием микобактерий. Существенную роль в патогенезе туберкулёзного плеврита играет тесная анатомическая и функциональная взаимосвязь лимфатической системы лёгких и плевры.
Туберкулёзный плеврит может быть аллергическим (параспецифическим), перифокальным и протекать в виде туберкулёза плевры. В зависимости от характера плеврального содержимого туберкулёзный плеврит может быть сухим (фибринозным) и экссудативным. Гнойный экссудативный плеврит называют туберкулёзной эмпиемой плевры.
Аллергический плеврит возникает в результате гиперергической экссудативной реакции плевральных листков на туберкулёзную инфекцию. Такую реакцию наблюдают преимущественно при первичном туберкулёзе, для которого характерна высокая сенсибилизация многих тканей, в том числе серозных оболочек. В плевральной полости образуется обильный серозный или серозно-фибринозный экссудат, появляются наложения фибрина на плевре. Клеточный состав экссудата лимфоцитарный или эозинофильный. Специфических туберкулёзных изменений не выявляют или на листках плевры обнаруживают единичные туберкулёзные бугорки.
Перифокальный плеврит развивается в случаях контактного поражения плевральных листков из субплеврально расположенных источников туберкулёзного воспаления в лёгком. Его наблюдают у больных с первичным комплексом, диссеминированным, очаговым, инфильтративным, кавернозным туберкулёзом. Сначала поражение плевры бывает локальным, с выпадением фибрина, но затем появляется серозный или серозно-фибринозный экссудат.
Туберкулёз плевры возникает разными путями: лимфогенным, гематогенным и контактным. Он может быть единственным проявлением туберкулёза или сочетаться с другими формами заболевания.
При лимфогенном или гематогенном инфицировании на плевральных листках возникают множественные бугорковые высыпания, а в плевральной полости появляется серозно-фибринозный экссудат. В случаях прогрессирования процесса и распада туберкулёзных гранулём выпот становится геморрагическим. При инволюции процесса выпот рассасывается, плевральные листки утолщаются, полость плевры частично или полностью облитерируется.
Контактный путь развития туберкулёза плевры наблюдают при субплевральной локализации туберкулёзного воспаления в лёгком, которое, как правило, распространяется на плевральные листки. У большинства больных поражение плевры ограничивается местной воспалительной реакцией. На висцеральной плевре появляются бугорковые высыпания, фибринозные наложения, грануляционная ткань, в плевральной полости возможно появление выпота. При организации фибрина и грануляций образуются сращения между листками висцеральной и париетальной плевры. Реже контактное туберкулёзное поражение плевры сопровождается образованием большого количества серозного или серозно-фибринозного экссудата с преимущественно лимфоцитарным составом. Рассасывание экссудата завершается формированием фиброзных наложений на плевре, особенно выраженных в плевральных синусах.
Другой вариант контактного пути развития туберкулёза плевры заключается в прямом поступлении инфекции в плевральную полость из поражённого лёгкого. Оно происходит в случаях распада субплеврально расположенных казеозных масс или перфорации лёгочной каверны в плевральную полость. Через образовавшееся отверстие в полость плевры проникают казеозные массы, содержимое каверны и нередко воздух. Плевральная полость инфицируется микобактериями, лёгкое частично или полностью спадается, и развивается острая туберкулёзная эмпиема. Состояние, при котором в плевральной полости одновременно обнаруживают гной и воздух, называют пиопневмотораксом.
При сохраняющемся сообщении каверны с плевральной полостью формируется хроническая туберкулёзная эмпиема с бронхоплевральным свищом. Листки париетальной и висцеральной плевры при хронической туберкулёзной эмпиеме резко утолщены, гиалинизированы, кальцинированы. Их поверхность покрыта казеозно-некротическими и фибринозно-гнойными массами. К туберкулёзной инфекции обычно присоединяется неспецифическая гнойная флора. У больных хронической туберкулёзной эмпиемой нередко обнаруживают амилоидоз внутренних органов.
Излечение туберкулёзной эмпиемы плевры заканчивается образованием обширных плевральных наложений (шварт), облитерацией плевральной полости и фиброзными изменениями в лёгком и грудной стенке.
КЛИНИЧЕСКАЯ КАРТИНА
Клиническая картина туберкулёзного плеврита многообразна и тесно связана с особенностями туберкулёзного воспаления в плевральной полости и лёгких. У некоторых больных одновременно с плевритом отмечаются и другие проявления туберкулёза, особенно первичного (параспецифические реакции, специфическое поражение бронхов).
Аллергический плеврит начинается остро. Больные жалуются на боль в груди, одышку, повышение температуры тела. В анализах крови типичны эозинофилия и увеличение СОЭ. Экссудат бывает серозным, с большим числом лимфоцитов, микобактерии обнаружить не удаётся. При видеоторакоскопии может быть выявлена гиперемия плевральных листков. Противотуберкулёзная химиотерапия в комбинации с противовоспалительными и десенсибилизирующими средствами обычно приводит к улучшению состояния и выздоровлению без грубых остаточных изменений в плевральной полости.
Перифокальный плеврит начинается исподволь или подостро с появления боли в груди, сухого кашля, непостоянной субфебрильной температуры тела, небольшой слабости. Больные часто указывают на предшествующие переохлаждение и грипп, как на факторы, провоцирующие развитие заболевания. Боль в боку усиливается при кашле, наклоне в противоположную сторону. Характерными признаками являются ограничение подвижности грудной клетки при дыхании на стороне поражения и шум трения плевры. Шум сохраняется несколько дней, а затем под влиянием лечения или даже без него исчезает. Чувствительность к туберкулину при сухом туберкулёзном плеврите высокая, особенно у детей. При перкуссии, если нет значительного поражения лёгкого, изменений не выявляют. На рентгенограммах обнаруживают локальные туберкулёзные поражения лёгких, уплотнение плевры и плевральные сращения в виде малоинтенсивных участков затемнения. Лишь на КТ более отчётливо определяют воспалительное и фиброзное уплотнение плевральных листков.
По мере накопления в полости плевры экссудата боль постепенно ослабевает, шум трения плевры исчезает и появляются типичные физикальные, эхографические и рентгенологические признаки экссудативного плеврита. Экссудат бывает серозным с преобладанием лимфоцитов и высоким содержанием лизоцима. Микобактерии в экссудате отсутствуют. При видеоторакоскопии отмечают изменения висцеральной плевры над поражённой зоной лёгкого: гиперемию, утолщение, плёнки фибрина. Течение перифокального плеврита обычно длительное, часто рецидивирующее.
Туберкулёз плевры с экссудативным плевритом может проявляться клинической картиной разной степени тяжести. У большинства больных в течение 2-3 нед наблюдают симптомы интоксикации. Затем температура тела повышается до фебрильных значений, появляется и постепенно нарастает одышка, возникает постоянная давящая боль в боку. В раннем периоде воспалительного процесса, до расслоения плевральных листков экссудатом, слышен шум трения плевры. Он может сопровождаться мелкопузырчатыми влажными и сухими хрипами. По мере накопления жидкости при экссудативном плеврите и эмпиеме плевры развивается классическая клиническая картина. Грудная стенка на стороне плеврита отстаёт при дыхании. В случаях большого плеврального выпота межребёрные промежутки бывают сглаженными. Характерными физикальными симптомами считают укороченный или тупой перкуторный звук, ослабление или отсутствие голосового дрожания и дыхательных шумов над областью поражения. В периоде рассасывания экссудата, когда плевральные листки начинают соприкасаться между собой, вновь часто выслушивают шум трения плевры.
Состояние больных бывает наиболее тяжёлым при эмпиеме плевры. Характерны высокая температура тела, одышка, ночные поты, резкая слабость, похудание. Если экссудат не будет удалён из плевральной полости, он может заполнить весь гемиторакс и вызвать смещение и сдавление органов средостения с развитием лёгочно-сердечной недостаточности. Такая ситуация служит показанием к срочному удалению жидкости из плевральной полости.
Типичными осложнениями туберкулёзной эмпиемы плевры считают прорыв гнойного экссудата в бронх или через межребёрный промежуток. При прорыве плеврального содержимого в бронх больной выделяет гной с кашлем, иногда в большом количестве. Всегда возникает опасность аспирационной пневмонии. В дальнейшем может сформироваться плевробронхиальный свищ.
ДИАГНОСТИКА
Изменения показателей гемограммы при плевритах соответствуют выраженности воспаления плевры. До рассасывания экссудата у больных туберкулёзным плевритом постоянно отмечают увеличение СОЭ (от 50-60 мм/ч в остром периоде до 10-20 мм/ч при рассасывании). В ранней стадии серозного или серозно-фибринозного плеврита наблюдают умеренный лейкоцитоз, увеличение числа палочкоядерных нейтрофилов, эозинопению и лимфопению, при геморрагическом плеврите и эмпиеме плевры - выраженный лейкоцитоз.
В случаях быстрого накопления и многократного удаления экссудата у больных развивается гипопротеинемия, могут быть нарушены другие виды обмена.
Очень информативно при экссудативном плеврите рентгенологическое и ультразвуковое исследование. По мере накопления экссудата исчезает прозрачность в области рёберно-диафрагмального синуса, и тень жидкости выявляют над диафрагмой (рис. 18-76, а). При увеличении объёма жидкости в вертикальном положении больного обнаруживают типичную для свободного экссудата картину затемнения нижних отделов лёгочного поля с параболической верхней границей, идущей сверху, снаружи вниз и внутрь. Тень экссудата бывает интенсивной и однородной. При значительном объёме жидкости органы средостения смещаются в противоположную сторону (рис. 18-76, б). Свободный плевральный выпот можно выявить при УЗИ и КТ: жидкость располагается в заднем отделе грудной полости и имеет типичный вид полуовала (рис. 18-76, в). При наличии в плевральной полости воздуха, который может проникнуть в неё через бронхоплевральный свищ или случайно во время плевральной пункции, верхняя граница жидкости остаётся в горизонтальном положении независимо от положения тела больного (пневмоплеврит, пиопневмоторакс). Во время рентгеноскопии при движениях больного можно видеть колебания жидкости. Степень спадения лёгкого и сращения между висцеральной и париетальной плеврой чётко определяют с помощью КТ.
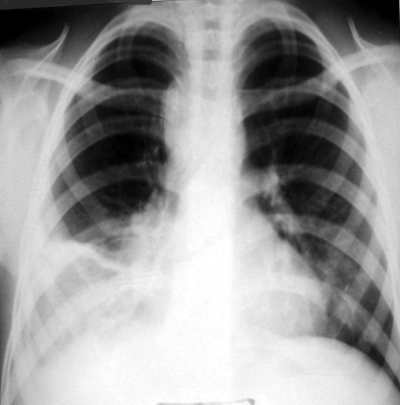 |
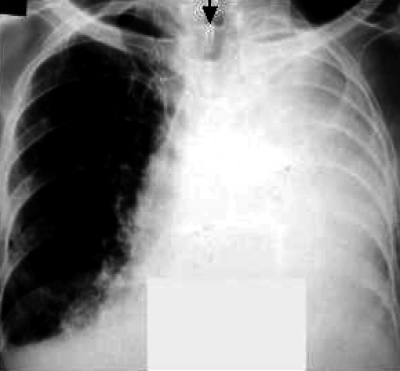 |
 |
|---|
Рис. 18-76. Туберкулёзный плеврит. а, б - обзорные прямые рентгенограммы; в - сонограмма.
При отграничении одного или нескольких скоплений жидкости плевральными сращениями образуется осумкованный плеврит (верхушечный, паракостальный, парамедиастинальный, наддиафрагмальный, междолевой). В таких случаях форма тени при смене положения тела не изменяется. Больные с осумкованным плевритом, как правило, уже лечились по поводу туберкулёза, а в лёгких и плевральной полости у них есть остаточные посттуберкулёзные изменения.
Для подтверждения наличия перибронхиального свища весьма информативна проба с краской: после введения в плевральную полость во время пункции 3-5 мл раствора метиленового синего окрашивается мокрота. Если свищ значительного диаметра, при аускультации можно выслушать амфорическое дыхание, а при бронхоскопии видно поступление в один из бронхов плеврального содержимого (при пневмоплеврите - с пузырьками воздуха). Рентгенологическое исследование в вертикальном положении больного позволяет обнаружить спадение лёгкого и горизонтальный уровень жидкости в полости плевры. Отверстие свища со стороны плевральной полости может быть обнаружено при видеоторакоскопии.
При прорыве гноя через межребёрный промежуток он может собраться под поверхностным слоем мышц грудной стенки или в подкожной клетчатке (Empyema necessitasis) или прорваться через кожу наружу с формированием плевроторакального (плеврокожного) свища (рис. 18-77). Иногда последовательно возникают два свища: плевробронхиальный и плевроторакальный.
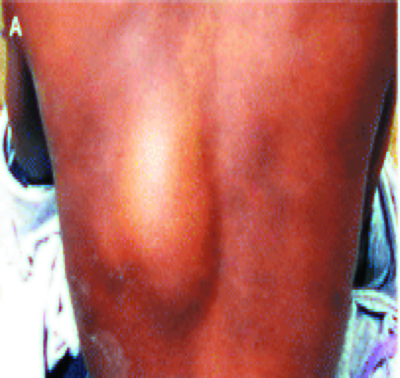
Рис. 18-77. Еmpyema necessitasis.
ТУБЕРКУЛЁЗ ВЕРХНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ, ТРАХЕИ И БРОНХОВ
Туберкулёз дыхательных путей считают осложнением туберкулёза лёгких или ВГЛУ. Только в очень редких случаях туберкулёз дыхательных путей бывает изолированным поражением без клинически установленного туберкулёза органов дыхания.
ЭПИДЕМИОЛОГИЯ
Среди всех локализаций туберкулёза дыхательных путей в основном наблюдают туберкулёз бронха. У больных с различными формами внутригрудного туберкулёза его диагностируют в 5-10% случаев. Реже наблюдают туберкулёз гортани. Туберкулёзное поражение ротоглотки (язычок, миндалины) и трахеи встречается редко.
ПАТОГЕНЕЗ И ПАТОЛОГИЧЕСКАЯ АНАТОМИЯ
Как правило, туберкулёз дыхательных путей осложняет несвоевременно диагностированный и нелеченый туберкулёз лёгких либо процесс, вызванный устойчивыми к лекарствам микобактериями.
Туберкулёз бронха чаще возникает как осложнение первичного, инфильтративного и фиброзно-кавернозного туберкулёза. У больных первичным туберкулёзом грануляции из расположенных рядом казеозно-некротических лимфатических узлов прорастают в бронх. Микобактерии могут проникнуть в стенку бронха и лимфогенным путём. При инфильтративном и фиброзно-кавернозном туберкулёзе инфекция распространяется из каверны в подслизистый слой бронха. Меньшее значение имеет гематогенное инфицирование бронхиальной стенки.
Туберкулёз бронха бывает инфильтративным и язвенным. Процесс характеризуется преимущественно продуктивной и, реже, экссудативной реакциями. В стенке бронха под эпителием формируются типичные туберкулёзные бугорки, которые сливаются между собой. Возникает нерезко очерченный инфильтрат ограниченной протяжённости с гиперемированной слизистой оболочкой. При казеозном некрозе и распаде инфильтрата на покрывающей его слизистой оболочке образуется язва, развивается язвенный туберкулёз бронха. Иногда он сочетается с нодулобронхиальным свищом, который начинается со стороны казеозно-некротического лимфатического узла в корне лёгкого. Проникновение инфицированных масс через свищ в бронх может быть причиной образования очагов бронхогенного обсеменения в лёгких.
Туберкулёз гортани также бывает инфильтративным или язвенным с преимущест венно продуктивной или экссудативной реакцией. Поражение внутреннего кольца гортани (ложные и истинные голосовые складки, подскладочное и межчерпаловидное пространства, морганиевы желудочки) происходит в результате инфицирования мокротой, а поражение наружного кольца (надгортанник, черпаловидные хрящи) - путём гематогенного или лимфогенного заноса микобактерий.
КЛИНИЧЕСКАЯ КАРТИНА
Туберкулёз бронха возникает постепенно и протекает бессимптомно или с жалобами на сухой упорный кашель, кашель с выделением крошковатых масс, боль за грудиной, одышку. Инфильтрат в стенке бронха может полностью закрыть его просвет, в связи с чем возможно появление одышки и других симптомов нарушения бронхиальной проходимости.
Симптомами туберкулёза гортани считают охриплость голоса вплоть до афонии, сухость и першение в горле. Боль при глотании - признак поражения надгортанника и задней полуокружности входа в гортань. Заболевание развивается на фоне прогрессирования основного туберкулёзного процесса в лёгких. Симптомы поражения гортани могут быть первым клиническим проявлением туберкулёза, чаще всего - бессимптомно протекающего диссеминированного туберкулёза лёгких. В таких случаях выявление туберкулёза лёгких даёт основание для установления диагноза туберкулёза гортани.
ДИАГНОСТИКА
В диагностике туберкулёза дыхательных путей важно учитывать его связь с прогрессированием туберкулёза лёгких и ВГЛУ. Характерна также ограниченность поражения слизистой оболочки.
При рентгенологическом исследовании и особенно КТ выявляют деформацию и сужение бронхов. Характерная рентгенологическая картина возникает при осложнении туберкулёза бронха гиповентиляцией или ателектазом.
В случаях язвенных форм туберкулёза дыхательных путей у больных в мокроте могут быть обнаружены микобактерии туберкулёза.
Основным методом диагностики туберкулёза дыхательных путей считают исследование с помощью гортанного зеркала, ларингоскопа и фибробронхоскопа, который позволяет осматривать слизистую оболочку до устья субсегментарных бронхов. При отсутствии деструктивного туберкулёза лёгких эндоскопическое исследование помогает определить источник бактериовыделения, которым обычно оказывается изъязвлённый бронх или (крайне редко) трахея.
Туберкулёзные инфильтраты в гортани и бронхах могут быть от серовато-розового до красного цвета, с гладкой или несколько бугристой поверхностью, плотной или более мягкой консистенции (рис. 18-78). Язвы бывают неправильной формы, с изъеденными краями, обычно неглубокими, покрытыми грануляциями. В случаях прорыва в бронх казеозно-некротических лимфатических узлов образуются нодулобронхиальные свищи, разрастаются грануляции.
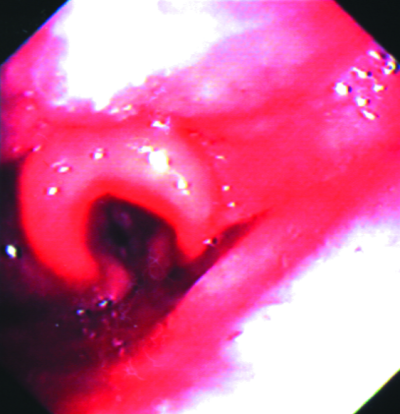 |
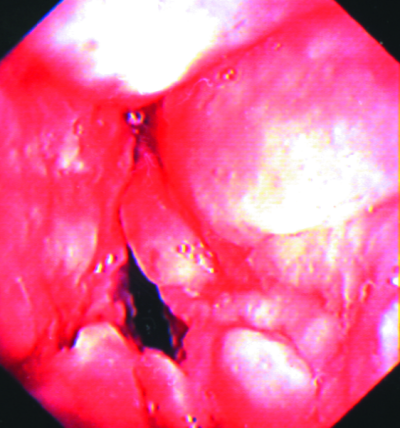 |
|---|---|
|
|
Рис. 18-78. Туберкулёз гортани. Эндофотограммы.
Для морфологического и бактериологического подтверждения диагноза туберкулёза используют различные методы забора материала и биопсии. Исследуют на наличие микобактерий отделяемое язв, отделяемое из свищевого отверстия, грануляционную ткань.Инволюция туберкулёза бронха завершается образованием фиброзной ткани - от небольшого рубца до рубцового стеноза бронха (рис. 18-79).
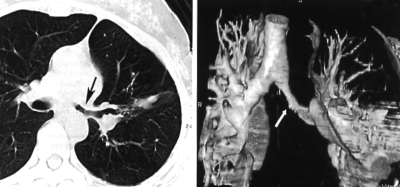
Рис. 18-79. Посттуберкулёзный рубцовый стеноз левого главного бронха. КТ.
ТУБЕРКУЛЁЗ ОРГАНОВ ДЫХАНИЯ, КОМБИНИРОВАННЫЙ С ПЫЛЕВЫМИ ПРОФЕССИОНАЛЬНЫМИ ЗАБОЛЕВАНИЯМИ ЛЁГКИХ
Пневмокониоз (от греч. pneumon - лёгкое, conis - пыль) - это реакция лёгочной ткани на накопление в ней пыли. Агрессивные пылевые частицы способны стимулировать образование соединительной ткани в лёгочной паренхиме. Это приводит к фиброзу лёгких и нарушению дыхательной функции. Заболевания, обусловленные воздействием пыли, как правило, относятся к категории профессиональных болезней. Их диагностику и лечение проводят профпатологи.
Самая частая причина прогрессирования пневмокониоза после прекращения пылевой экспозиции - осложнение его туберкулёзом. Центральное место среди пневмокониозов по частоте присоединения специфической инфекции занимает силикоз. Возникающее заболевание - силикотуберкулёз - качественно новая нозология, имеющая черты и силикоза, и туберкулёза.
Темпы развития пневмокониозов значительно изменились в связи с улучшением условий труда, поэтому сейчас очень редко диагностируют прогрессирующие формы силикоза и силикотуберкулёза, которые выявлялись в 50-е годы.
Силикоз (J62) - пневмокониоз, вызванный ингаляцией пыли, содержащей свободную двуокись кремния (SiO2), в виде мелкодисперсного аэрозоля с величиной частиц от 0,5 до 5 микрон. Этот вид пневмокониозов выявляют у рабочих горной и металлообрабатывающей промышленности (забойщики, проходчики). Вероятность развития силикоза зависит от количества пыли, осевшей в лёгких, от размера, поверхностных характеристик и кристаллической структуры частиц оксида кремния. В результате реакции лёгочной ткани на пыль развивается интерстициальный фиброз в виде силикотических муфт по ходу мелких сосудов. Прогрессирование процесса ведёт к образованию силикотических узелков, которые могут увеличиваться до 1-1,5 см и более. При гистологическом исследовании обнаруживают фиброзные и клеточно-фиброзные узелки с концентрическим расположением коллагеновых и аргирофильных волокон, в центре узелка расположены частицы пыли. Такие же узелки располагаются в регионарных лимфатических узлах. Для силикоза характерно прогредиентное течение даже после прекращения контакта с пылью, а также частое осложнение его туберкулёзом.
Отдельно выделена группа заболеваний, связанных с накоплением в лёгких пыли, содержащей небольшое количество свободной двуокиси кремния (J.62.8): каолиноз, цементный, слюдяной, нефелиновый и другие пневмокониозы. Пневмокониоз, вызванный тальковой пылью, - талькоз (J62.0). Морфологическая особенность заболеваний - развитие соединительной ткани без образования узелков в паренхиме лёгких и лимфатических узлах средостения. Течение заболеваний благоприятное.
Антракоз (J60) - пневмокониоз угольщика; заболевание бывает вызвано накопившейся в лёгких угольной пылью. При гистологическом исследовании обнаруживают скопления угольной пыли (антракотические узелки). Лёгкое имеет серый (местами чёрный) цвет. Отложения пыли обнаруживаются в лимфатических узлах средостения, печени, селезёнке.
Асбестоз (J61). Развитие заболевания связано с накоплением в лёгких асбестовых волокон. Морфологические проявления - фиброзирующий альвеолит и интерстициальный фиброз. При незначительных и кратковременных воздействиях асбестовой пыли выявляют отдельные участки поражения, в этих зонах обнаруживают асбестовые тельца.
В МКБ-10 выделяют большую группу пневмокониозов, вызванных другой (не кремниевой) неорганической пылью (J63): алюминоз (J63.0), бериллиоз (J63.2), сидероз (J63.4), станноз (J63.5), графитный фиброз (J63.3) и др. Гистологическая картина и клинические проявления зависят от воздействующего фактора.
ФОРМУЛИРОВКА ДИАГНОЗА
В настоящее время не существует общепринятой классификации силикотуберкулёза. Врачи используют описательную формулировку диагноза, включающую констатацию наличия заболевания и последующую характеристику силикотического и туберкулёзного процесса в соответствии с действующими классификациями этих заболеваний.
Формулировка диагноза пневмокониоза содержит оценку рентгеноморфологических изменений лёгких, распространённость и интенсивность поражения, стадию процесса, функциональную характеристику внешнего дыхания, течение болезни и наличие осложнений, например:Силикотуберкулёз. Силикоз первой стадии (s). Инфильтративный туберкулёз второго сегмента правого лёгкого в фазе распада и обсеменения (БК+).
Такой подход к формулировке диагноза имеет ряд ограничений: если при начальных стадиях развития процесса рентгенологическая картина силикотуберкулёза практически не отличается от классических его проявлений, то при II и III стадиях зачастую невозможно разграничить силикотический и туберкулёзный процесс (диссеминированный и конгломеративный силикотуберкулёз).
Как особую форму заболевания выделяют острый силикоз (быстро прогрессирующий процесс, развивается после ингаляции мелкодисперсных частиц кремния в очень высоких концентрациях).
КЛИНИЧЕСКАЯ КАРТИНА
Особенность силикотуберкулёза - скудность клинических проявлений. В начальных стадиях процесса симптомы маловыражены и неспецифичны: одышка при физической нагрузке, сухой кашель, повышенная утомляемость могут быть проявлениями неосложнённого силикоза и сопутствующей хронической неспецифической патологии.
Клиническая картина туберкулёзного бронхоаденита на фоне силикоза обусловлена выраженной интоксикацией: повышением температуры, слабостью, потливостью. Формирование лимфобронхиального свища сопровождается изнуряющим непродуктивным кашлем. При отсутствии лечения развивается вторичная пневмония, и течение заболевания усугубляется. При прогрессировании массивного силикотуберкулёза развивается лёгочно-сердечная недостаточность.
Туберкулёзный плеврит при пневмокониозе может быть первым проявлением специфического процесса, осложнением туберкулёзного бронхоаденита или лёгочной деструкции при массивном силикотуберкулёзе.
Массивный силикотуберкулёз, соответствующий III стадии силикоза, характеризуется формированием в верхних долях лёгких крупных фокусов неоднородного строения за счёт обызвествления отдельных участков и появления зон деструкции. В отличие от туберкулёза зоны деструкции длительное время могут оставаться стабильными. Указанные лёгочные изменения формируются за счёт слияния отдельных очагов и узловых образований или при лимфобронхиальных осложнениях туберкулёзного поражения лимфатических узлов. При прогрессировании процесса увеличивается зона деструкции, появляется очаговое обсеменение.
ДИАГНОСТИКА
Диагноз пневмокониоза устанавливают на основании нескольких диагностических критериев:
ЛАБОРАТОРНЫЕ МЕТОДЫ
При активном силикотуберкулёзе изменяются лейкоцитарная формула и биохимические показатели крови: умеренное повышение СОЭ, сдвиг лейкоцитарной формулы влево, лимфопения, повышение уровня γ-глобулинов, гаптоглобина, С-реактивного белка.
Безусловный признак силикотуберкулёза - наличие в мокроте больного микобактерий туберкулёза, обнаруживаемых бактериоскопически или методом посева на питательные среды, однако удельный вес бактериовыделителей не превышает 10%.
Иммунологические сдвиги: уменьшение абсолютного числа Т-лимфоцитов за счёт CD4+-популяции, иногда увеличение содержания IgA и IgМ.
Информативность провокационных проб с туберкулином недостаточна для уверенной диагностики силикотуберкулёза.
РЕНТГЕНОЛОГИЧЕСКИЕ МЕТОДЫ
Затемнения, образующиеся в результате кониотического пневмофиброза, классифицируют по форме, размеру, локализации и интенсивности. Стадию процесса определяют путём сравнения получаемых рентгенограмм со стандартами: в зависимости от выраженности процесса различают четыре категории (0, I, II, III).
Для детальной оценки состояния паренхимы лёгких, сосудов малого круга кровообращения, лимфатических узлов средостения, плевры в основном применяют КТ органов грудной клетки.
Ограниченные (малые) формы силикотуберкулёза: очаговый туберкулёз, ограниченный диссеминированный туберкулёз, ограниченный инфильтрат и туберкулёма. При выявлении указанных изменений у пациента с интерстициальной формой силикоза трудностей при установлении диагноза не возникает. Диффузные интерстициальные изменения в паренхиме лёгких и участки эмфиземы свидетельствуют в пользу пневмокониоза, а ограниченный процесс в виде мелких и крупных очагов или фокусов, возникших на интактном лёгочном поле, расценивают как проявление туберкулёза. Дальнейшее клинико-рентгенологическое наблюдение позволяет подтвердить диагноз.
При обнаружении новых очаговых или фокусных изменений, локализующихся в верхушечно-задних сегментах лёгких, на фоне силикоза необходимо уточнить, чем вызваны такие изменения: прогрессированием силикоза или осложнением его туберкулёзом. Для установления диагноза изучают архивную документацию и оценивают динамику процесса (скорость развития новых элементов и роста самих очаговых образований): чем быстрее возникают изменения, тем выше вероятность туберкулёзной этиологии. Прогрессирование силикотического процесса, как правило, равномерно во всех отделах лёгких. Появление асимметрии, нарастание выраженности изменений в задневерхних отделах свидетельствуют о присоединении специфического процесса. С помощью КТ выявляют признаки деструкции, которых не бывает при малых размерах силикотических узлов. Оценивают динамику процесса под влиянием назначенного специфического лечения в течение 3 мес или более.
Силикотуберкулёма на фоне узелкового силикоза - особая форма поражения (не соответствует классификации силикоза), выявляемая на фоне диффузного узелкового пневмокониоза в виде округлых образований. Они формируются за счёт слияния отдельных очагов, локализуются чаще в кортикальных отделах лёгких. Различают туберкулёму в стабильном состоянии (величина её не изменяется, а по периферии формируется фиброзная капсула). В активной фазе с помощью КТ ближе к её нижне внутреннему полюсу выявляют зону деструкции. Прогрессирование силикотуберкулёмы сопровождается увеличением зоны распада, появлением очагового обсеменения и ростом фокуса поражения.
БРОНХОЛОГИЧЕСКИЕ МЕТОДЫbodyВ диагностике силикотуберкулёза бронхологическое исследование иногда используют в сочетании с цитологическим и цитохимическим исследованием лаважной жидкости.
ДИАГНОСТИКА ПОРАЖЕНИЯ ЛИМФАТИЧЕСКИХ УЗЛОВ
Туберкулёз ВГЛУ - частое осложнение силикоза, обычно длительно не диагностируемое. И для силикоза, и для силикотуберкулёза характерно поражение всех групп ВГЛУ, однако количество фокусов обызвествления и характер отложения кальция различаются. Туберкулёзный и силикотический процессы в лимфатических узлах протекают одновременно, и специфический процесс быстро подвергается гиалинозу, поэтому даже путём биопсии не всегда удаётся подтвердить диагноз; тем не менее массивное увеличение лимфатических узлов преимущественно одной или двух групп, наличие лимфобронхиального свища, и дальнейшее развитие воспалительного стеноза бронха свидетельствуют в пользу комплексного поражения. Для подтверждения диагноза необходимо установить факт бактериовыделения и повторно (в динамике) изучить эндоскопическую картину. При наличии свища для предотвращения развития вторичного воспаления в лёгочной паренхиме постоянно проводят санацию. Иногда при силикотуберкулёзе выявляют множественные свищи, заживление которых происходит с образованием характерных пигментированных, втянутых рубцов.
В диагностике силикотуберкулёзного бронхоаденита большое значение имеют своевременное бронхологическое обследование больного, забор материала для исследований (бактериологических, цитологических и гистологических).